Bài gốc: Community-acquired pneumonia: Strategies for triage and treatment, Anita R. Modi, MD and Christopher
Tác giả: Kovacs, MD, Cleveland Clinic Journal of Medicine March 2020)
Biên dịch: Nguyễn Thế Bảo – CTUMP
TỔNG QUAN
Viêm phổi cộng đồng gây thiệt hại đáng kể không chỉ về chi phí điều trị mà còn ảnh hưởng đến tính mạng của người bệnh. Hiểu biết về bệnh ngày càng được mở rộng, nhờ vào những nỗ lực của các nhà nghiên cứu và bác sĩ lâm sàng đã mang đến những bài viết cũng như các hướng dẫn điều trị mới giúp quản lý bệnh tốt hơn. Qua đó, bài viết này sẽ bàn luận về những phương pháp chẩn đoán, điều trị theo kinh nghiệm và các chiến lược phòng ngừa nhiễm khuẩn cho bệnh nhân nghi ngờ viêm phổi cộng đồng.
NHỮNG NÉT CHÍNH
Thực hiện phân loại bệnh nhân nghi mắc viêm phổi cộng đồng theo hệ thống dựa trên nền tảng các nguy cơ tử vong giúp cho việc xây dựng chế độ chăm sóc an toàn phù hợp cho từng cá thể bệnh nhân.
Điều trị kháng sinh theo kinh nghiệm dựa trên tình trạng đề kháng kháng sinh của vi khuẩn ở từng nơi với sự lựa chọn những kháng sinh có độ bao phủ đủ chống lại tình trạng đa kháng của chủng, áp dụng trên từng bệnh nhân cụ thể với các yếu tố nguy cơ có sẵn.
Liệu trình theo dõi thích hợp dựa vào lâm sàng và xét nghiệm hình ảnh (như X quang) sau mỗi đợt điều trị với kháng sinh để xác định điều trị có thất bại hay không vẫn đang là vấn đề tranh cãi.
Dù viêm phổi đã và đang được điều trị qua hàng thế kỷ nhưng việc đưa ra quyết định xử lý theo từng giai đoạn diễn biến trên lâm sàng vẫn còn dấy lên những thách thức, từ việc lựa chọn chế độ chăm sóc phù hợp cho những bệnh nhân nghi mắc viêm phổi đến cách thức theo dõi sau một đợt điều trị kháng sinh. Qua nhiều năm, các bác sĩ đã chứng kiến sự ra đời của các liệu pháp y tế cũng như các phương pháp điều trị cho bệnh hô hấp mới, cùng với đó là sự thách thức về tình hình đề kháng kháng sinh ngày một tăng của các chủng vi khuẩn.
Các bệnh nhân viêm phổi nội trú được chia thành hai loại: viêm phổi cộng đồng (CAP) hoặc viêm phổi mắc phải ở bệnh viện hoặc do thở máy khi nằm
viện. Mỗi nhóm bệnh nhân đối mặt với các tác nhân gây bệnh rất khác nhau, từ đó các xét nghiệm dùng để chẩn đoán, chiến lược điều trị theo kinh nghiệm cũng như mục tiêu điều trị phòng ngừa cũng khác nhau.
Bài báo này sẽ khảo sát các hướng dẫn điều trị từ Hội Bệnh Truyền Nhiễm của Hoa Kỳ (IDSA) và Hội Lồng Ngực Hoa Kỳ (ATS) bên cạnh đó là việc làm rõ các nghiên cứu gần đây nhằm diễn giải các vấn đề phát sinh trong quá trình theo dõi bệnh nhân CAP điều trị nội trú.
| BẢNG 1: HỆ THỐNG CURB-65 | ||
| Tiêu chuẩn | Điểm | |
| C | Lú lẫn | 1 |
| U | Ure > 7mmol/l | 1 |
| R | Nhịp thở > 30 lần/phút | 1 |
| B | HA tâm thu < 90 mmHg hoặc HA tâm trương < 60 mmHg | 1 |
| 65 | Tuổi > 65 | 1 |
| Mức độ chăm sóc | Tổng điểm | |
| BN ngoại trú | 0 – 1 | |
| BN nội trú | 2 | |
| Điều trị ICU | 3-5 | |
SỰ PHỔ BIẾN VÀ THIỆT HẠI
CAP là gây nguy hại đáng kể về sức khỏe, có khoảng 915,500 ca nhiễm mỗi năm là những người trên 64 tuổi ở Mỹ, và chi phí cho việc điều trị CAP là trên 10 tỷ đô la trong năm 2011 dựa trên báo cáo của một nghiên cứu.
Trung Tâm Thống Kê Y Tế Quốc Gia đã báo cáo hơn 1,7 triệu ca nhập viện ở khoa cấp cứu ở Mỹ trong năm 2017 với chẩn đoán ra viện chủ yếu là viêm phổi, và cũng chính căn bệnh này đã gây ra cái chết cho 49,157 người trong năm 2017
PHÂN TẦNG NGUY CƠ CỦA VIÊM PHỔI MẮC PHẢI Ở CỘNG ĐỒNG
Hướng dẫn điều trị của IDSA/ATS năm 2019 nhấn mạnh tầm quan trọng của việc xác định mức độ điều trị ban đầu cho bệnh nhân: có thể điều trị ngoại trú được không hay phải chỉ định nhập viện hoặc thậm chí là vào đơn vị điều trị tích cực? Sự phân loại phù hợp sẽ làm giảm gánh nặng cho cả bệnh nhân và hệ thống y tế gây ra do sự đánh giá sai lầm về mức độ thực sự của bệnh.. Bệnh nhân nguy cơ tử vong cao với mức độ bệnh trầm trọng nếu không được đánh giá đúng tình trạng sẽ dẫn đến sự hỗ trợ không đầy đủ hoặc ngược lại ở những bệnh nhân có tỉ lệ tử vong thấp có lẽ không cần thiết phải điều trị ở bệnh viện sẽ làm tăng nguy cơ phơi nhiễm với các tác nhân khác như các chủng kháng thuốc liên quan đến chăm sóc y tế.
Các công cụ ước tính nguy cơ được sử dụng một cách thường quy để giúp các bác sĩ phân loại tốt các bệnh nhân từ đó có chiến lược điều trị phù hợp cho từng cá thể trên thực hành lâm sàng hàng ngày mặc dù chúng chưa được xác thực cụ thể về khả năng dự đoán có cần thiết phải nhập viện hay không.
CURB-65 là một hệ thống đơn giản được xây dựng dựa trên 5 yếu tố nguy cơ được xác nhận vào năm 1987 (Bảng 1). Mỗi yếu tố nguy cơ tương ứng với 1 điểm bao gồm tình trạng lú lẫn, nồng độ ure máu tăng cao, tần số hô hấp cao, huyết áp thấp, tuổi > 65. Điểm tổng càng cao thì nguy cơ tử vong trong 30 ngày càng tăng. Dựa theo IDSA/ATS, các bệnh nhân với tổng điểm 1 hoặc 0 có thể điều trị ngoại trú, các bệnh nhân được 2 điểm nên được chỉ định nhập viện, và các bệnh nhân với số điểm 3, 4, 5 nên được chuyển vào đơn vị chăm sóc đặc biệt.
Phiên bản rút gọn của công cụ đánh giá trên là CRB-65, cho phép phân tầng nguy cơ của các bệnh nhân ngoại trú mà không cần đến các xét nghiệm.
Chỉ số độ nặng của viêm phổi (The pneumonia severity index – TPSI) thì dựa vào 20 yếu tố nguy cơ phân loại bệnh nhân thành 5 nhóm có mức độ tử vong khác nhau (Bảng 2). Các tác giả đề xuất chỉ định điều trị ngoại trú cho bệnh nhân thuộc nhóm I và II và điều trị nội trú cho bệnh nhân thuộc nhóm IV và V. Bệnh nhân thuộc nhóm III có thể điều trị ngoại trú với điều kiện hỗ trợ đầy đủ hoặc có thể điều trị theo dõi nội trú.
Trong bối cảnh quá tải công việc trên lâm sàng thì CURB-65 có thể thích hợp hơn do có ít phân loại nguy cơ phải xem xét hơn, nhưng TPSI được ưu tiên khuyến cáo hơn trong hướng dẫn điều trị của IDSA/ATS 2019 do đã được nghiên cứu và chứng thực rõ ràng hơn.
Các hướng dẫn điều trị của IDSA/ATS chia ra các nhóm tiêu chuẩn chính hoặc phụ khác nhau để xác định “viêm phổi nặng” từ đó xác định các bệnh nhân nghi ngờ CAP nào đủ tiêu chuẩn điều trị trong đơn vị chăm sóc tích cực. Để chẩn đoán viêm phổi nặng thì cần ít nhất một tiêu chuẩn chính hoặc ít nhất 3 tiêu chuẩn phụ (Bảng 3)
Những quyết định trên lâm sàng nên dựa vào các hệ thống đánh giá trên để có sự phân loại phù hợp cho các bệnh nhân viêm phổi.
| BẢNG 2: HỆ THỐNG TPSI VÀ YẾU TỐ NGUY CƠ | |
| Yếu tố nguy cơ | Điểm |
| Nhân khẩu học | |
| Nam | Tuổi (năm) |
| Nữ | Tuổi (năm) – 10 |
| Người ở viện dưỡng lão | +10 |
| Bệnh đồng mắc | |
| Khối u | + 30 |
| Bệnh gan | + 20 |
| Suy tim | + 10 |
| Đột quỵ | + 10 |
| Suy thận | + 10 |
| Khám lâm sàng | |
| Thay đổi trạng thái tâm thần | + 20 |
| Nhịp thở > 30 lần/phút | + 20 |
| HA tâm thu < 90 mmHg | + 20 |
| Nhiệt độ < 95°F hoặc > 104°F | + 15 |
| Nhịp tim > 125 lần/phút | + 10 |
| Kết quả xét nghiệm và X – quang | |
| pH động mạch < 7.35 | + 30 |
| BUN > 30 mg/dl | + 20 |
| Na+ máu < 130 mg/dl | + 20 |
| Glucose máu > 250 mg/dl | + 10 |
| Hematocrit < 30 % | + 10 |
| Áp lực riêng phần O2 trong máu | + 10 |
| động mạch < 60 mmHg | |
| Tràn dịch màng phổi | + 10 |
| Nhóm nguy cơ | Tổng điểm |
| I | < 51 |
| II | 51 – 70 |
| III | 71 – 90 |
| IV | 91 – 130 |
| V | > 130 |
BẢNG 3: Viêm phổi nặng: Tiêu chuẩn của Hiệp hội Bệnh truyền nhiễm Hoa Kỳ (IDSA) và Hiệp hội lồng ngực Hoa Kỳ (ATS)
Tiêu chuẩn chính
Suy hô hấp cần thông khí cơ học
Sốc nhiễm trùng
Tiêu chí phụ
Lú lẫn
Nhịp thở > 30 lần/phút
BUN > 7 mmol/L
Giảm bạch cầu do nhiễm trùng
Giảm tiểu cầu
Hạ thân nhiệt
Hạ huyết áp cần bù dịch tích cực
PaO2/FiO2 < 250
Thâm nhiễm nhiều thùy
Có ít nhất 1 tiêu chuẩn chính hoặc ít nhất 3 tiêu chuẩn phụ gợi ý cần phải chăm sóc đặc biệt.
CHẨN ĐOÁN VIÊM PHỔI MẮC PHẢI Ở CỘNG ĐỒNG
HÌNH ẢNH HỌC
Sau khi phân loại một bệnh nhân nghi ngờ mắc CAP vào chế độ chăm sóc an toàn nhất, cần thực hiện các xét nghiệm và hình ảnh học để chẩn đoán xác định và định danh vi sinh vật gây bệnh. Bằng chứng thâm nhiễm trên X quang ngực là yêu cầu cần thiết để chẩn đoán CAP và để phân biệt với nhiễm trùng đường hô hấp trên.
Các vi sinh vật khác nhau có thể liên quan đến các kiểu hình thâm nhiễm với đặc điểm khác nhau, thường xuất hiện trong vòng 12 giờ sau khi khởi phát triệu chứng:
Viêm phổi khu trú không phân thùy hay viêm phổi thùy (Hình 1). Viêm phổi với các vi khuẩn điển hình gây ra bởi các chủng như Streptococcus pneumoniae có xu hướng biểu hiện với mờ phế nang trong một phân thùy hay một thùy phổi dù việc sử dụng kháng sinh có thể thay đổi sinh lý bệnh học của chúng tạo thành dạng không thuần nhất, hay dạng mờ ở nhiều thùy.
Viêm phế quản phổi khu trú nhiều vùng hay viêm phổi thùy. Trong viêm phế quản phổi, cũng đặc trưng bởi kiểu hình thâm nhiễm không thuần nhất, chúng hầu hết gây ra bởi Staphylococus aureus, Haemophilus influenzae hoặc do nấm.
Viêm phổi mô kẽ lan tỏa hay khu trú (Hình 2). Các tác nhân vi khuẩn không điển hình bao gồm Legionella pneumophila, Mycoplasma pneumoniae và Chlamydophila pneumoniae thường ảnh hưởng tới vùng đáy phổi tạo kiểu hình lan tỏa đối xứng hoặc dạng lưới nốt. Nhưng cũng có thể xuất phát từ các đám mờ ở một thùy đơn độc trên X quang ngực.
Các tác nhân virus cũng thường gây ra đám mờ lan tỏa hai bên phổi.
X quang phổi có thể phát hiện sớm những biến chứng kèm theo như tràn dịch màng phổi hoặc những sang thương dạng hang, từ đó cung cấp thêm manh mối để xác định tác nhân gây bệnh và giúp can thiệp kịp thời.
X QUANG NGỰC CHÍNH XÁC NHƯ THẾ NÀO?
Vận dụng X quang ngực trong chẩn đoán CAP phụ thuộc nhiều vào khả năng của người đọc kết quả , một vài nghiên cứu đã chỉ ra độ chính xác là khoảng 65% trong chẩn đoán viêm phổi do virus, 67% trong chẩn đoán viêm phổi do vi khuẩn, và chưa có sự thống kê có ý nghĩa đáng tin cậy nào để chỉ ra sự chính xác trong việc phân biệt giữa viêm phổi do tác nhân vi khuẩn và không do vi khuẩn. Một biểu đồ hồi cứu của Thụy Điển cho thấy có 103 bệnh nhân ngoại trú nghi ngờ mắc CAP nhưng chỉ có 88% trong số đó nghĩ nhiều đến CAP dựa vào lâm sàng và được xác định có bằng chứng nhiễm trùng trên phim X quang.
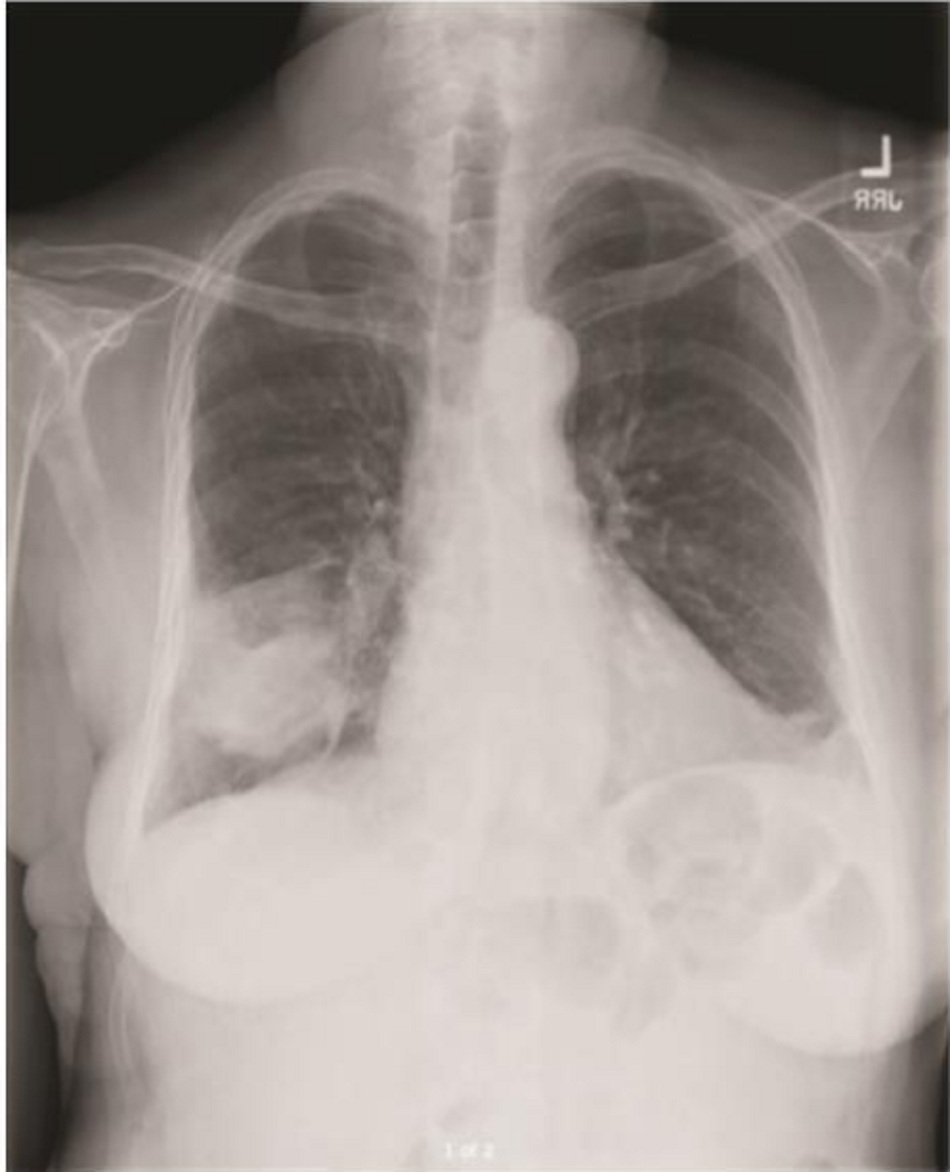
XÉT NGHIỆM VI SINH HỌC
Cần khai thác chi tiết về tiền căn xã hội ở mỗi bệnh nhân nghi ngờ CAP nhằm tầm soát các nguy cơ tiềm ẩn về nghề nghiệp, du lịch hoặc tiếp xúc với những vùng dịch lưu hành. Điều này sẽ định hướng cho việc chỉ định các xét nghiệm về vi sinh cũng như điều trị kháng sinh theo kinh nghiệm hiệu quả hơn. Ví dụ những bệnh nhân đến viện trong mùa cúm hay biết đã phơi nhiễm với gia cầm ở những khu vực có đợt bùng phát dịch cúm trước đó nên được tầm soát influenza type A và B bằng phết vùng mũi hầu.
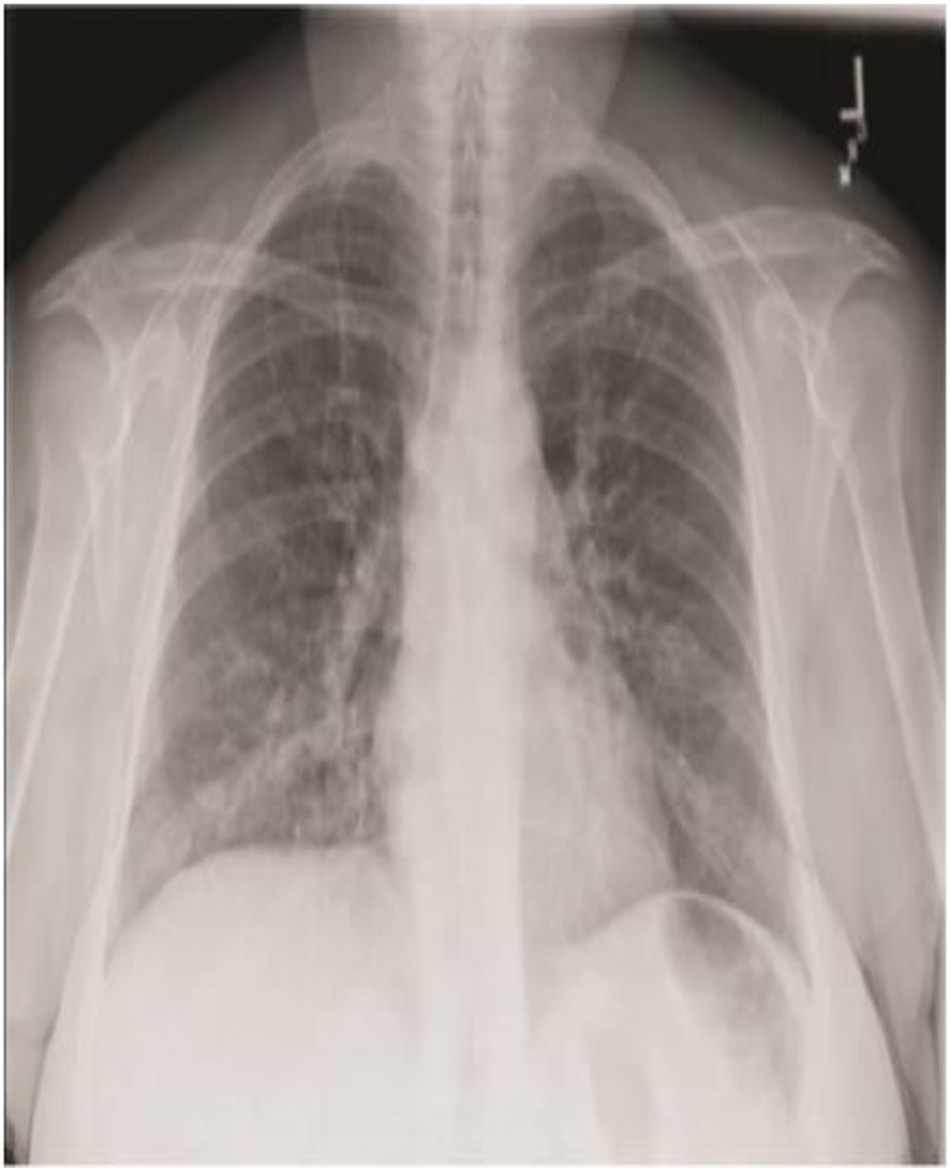
Phân lập cụ thể tác nhân gây bệnh ở bệnh nhân mắc CAP điều trị ngoại trú thường không cần thiết nhưng vẫn được khuyến cáo để hỗ trợ cho liệu trình xuống thang khi điều trị kháng sinh theo kinh nghiệm. Nên nhuộm Gram và nuôi cấy trước khi điều trị ở những bệnh nhân có khả năng khạc được mẫu thử đàm đạt tiêu chuẩn hoặc từ dịch hút qua khí quản. Những bệnh nhân có đầy đủ các tiêu chuẩn IDSA/ATS về viêm phổi nặng phải được thực hiện xét nghiệm nuôi cấy trên bệnh phẩm đàm, máu hoặc thử nghiệm tìm kháng nguyên của L.pneumophila và S. pneumoniae trong nước tiểu (Bảng 4)
Nhìn chung, giám sát tích cực hơn 2,200 bệnh nhân mắc CAP cần thiết phải nhập viện cho thấy rằng có 38% các mẫu cấy máu và bệnh phẩm đàm cũng như từ việc phết mũi hầu và miệng hầu hay các kháng nguyên trong nước tiểu giúp xác định được tác nhân gây bệnh. Các tác nhân virus chiếm khoảng 25% các trường hợp này, vi khuẩn chiếm 14% và có 5% bệnh nhân nhiễm virus có sự bội nhiễm thêm các tác nhân virus cũng như vi khuẩn khác.
| BẢNG 4: CHỈ ĐỊNH CẤY MÁU Ở BỆNH NHÂN NGHI NGỜ VIÊM PHỔI MẮC PHẢI DO CỘNG ĐỒNGNhập đơn vị chăm sóc đặc biệt
Thâm nhiễm dạng hang Giảm bạch cầu Nghiện rượu Suy gan mạn Chứng vô lách (về giải phẩu hoặc chức năng) Xét nghiệm kháng nguyên phế cầu trong nước tiểu dương tính Tràn dịch màng phổi |
XÉT NGHIỆM PROCALCITONIN
Xét nghiệm procalcitonin có thể giúp phân biệt được tác nhân gây bệnh là virus hay vi khuẩn trong CAP, từ đó giúp hạn chế việc sử dụng kháng sinh không cần thiết và cho phép thực hiện liệu pháp điều trị kháng sinh xuống thang hiệu quả hơn so với chỉ dựa vào các nhận định trên lâm sàng. Mặc dù tác nhân nhiễm trùng nào cũng có thể làm tăng nồng độ procalcitonin trong máu nhưng ở các vi khuẩn điển hình thường gây tăng cao hơn so với các tác nhân vi khuẩn không điển hình cũng như virus. Cytokine, thường song hành với nhiễm trùng, kích thích sự phóng thích procalcitonin, còn trong khi đó với interferon, lại hay đi kèm khi nhiễm virus làm ức chế sự phóng thích của procalcitonin. Tuy nhiên, dấu chỉ sinh học này không thật sự hoàn hảo, procalcitonin có thể không tăng lên đến 23% các ca nhiễm khuẩn điển hình.
Bởi vì nguyên do này, procalcitonin không nên thay thế nhận định lâm sàng trong việc quyết định sử dụng kháng sinh ban đầu ở những bệnh nhân nghi nhiễm CAP mà chỉ nên được sử dụng để hỗ trợ thêm lâm sàng trong liệu pháp điều trị xuống thang. Ở những bệnh nhân có bệnh sử hướng tới các nguyên nhân gây suy hô hấp khác hoặc đáp ứng tốt khi sử dụng các liệu pháp kèm theo như lợi tiểu (tức nghĩ nguyên nhân khác như do suy tim), thì lúc này procalcitonin âm tính có thể có vai trò hướng dẫn sự cần thiết phải ngưng kháng sinh. Mặt khác, ở những bệnh nhân xét nghiệm PCR dương tính với influenza, procalcitonin tăng cao giúp gợi ý tiếp tục sử dụng kháng sinh để điều trị bội nhiễm.
ĐIỀU TRỊ VIÊM PHỔI MẮC PHẢI Ở CỘNG ĐỒNG
KHÁNG SINH LIỆU PHÁP
Việc lựa chọn kháng sinh trước khi xác định được tác nhân gây bệnh cần dựa vào các yếu tố nguy cơ của bệnh nhân và mức độ nghiêm trọng của bệnh (Bảng 5, Bảng 6). Các bệnh nhân điều trị ở các bệnh phòng nên được bắt đầu với fluoroquinolone hô hấp hoặc với sự kết hợp giữa beta-lactam cộng thêm macrolide; còn ở các bệnh nhân điều trị hồi sức tích cực nên được dùng beta¬lactam cộng với macrolide hoặc fluoroquinolone hô hấp. Doxycycline có thể được sử dụng như một lựa chọn thay thế cho macrolide hay fluoroquinolone hô hấp để bao phủ hết các tác nhân không điển hình như Chlamydia pneumoniae, Legionella pneumophila, và Mycoplasma pneumoniae ở những bệnh nhân có QTc kéo dài. Với những bệnh nhân có dị ứng penicillin, aztreonam có thể được sử dụng kết hợp với aminoglycoside và fluoroquinolone hô hấp. Ở các bệnh nhân có thể đã phơi nhiễm với tác nhân influenza hay có tiền sử sử dụng kháng sinh đường tiêm hay mắc bệnh cấu trúc phổi kèm theo hoặc có áp xe phổi, các thâm nhiễm dạng hang hay tắc nghẽn phế quản cũng nên được bao phủ nhằm chống lại tác nhân tụ cầu kháng methicillin mắc phải từ cộng đồng (MRSA) với vancomycine hay linezolid. Những bệnh nhân đã xác định hoặc nghi ngờ mắc influenza A có nhập viện trong vòng 48 giờ từ khi khởi phát triệu chứng hoặc kèm bệnh nặng nên được điều trị với oseltamivir. Nếu đã xác định được tác nhân bằng nuôi cấy, PCR hay xét nghiệm huyết thanh thì việc điều trị kháng sinh theo kinh nghiệm nên hướng tới tác nhân ấy. Tầm soát MRSA ở mũi có thể đáng tin cậy trong việc hướng dẫn điều trị kháng sinh nhắm trúng đích theo kinh nghiệm; các bệnh nhân bắt đầu với vancomycin hay linezolid dựa trên các yếu tố nguy cơ nói trên có thể được xuống thang an toàn dựa trên kết quả phết mũi âm tính. Kháng nguyên phế cầu trong nước tiểu cũng có giá trị tiên đoán âm với mức độ tin cậy như trên và có thể được sử dụng để điều trị xuống thang kháng sinh theo kinh nghiệm. Nếu xét nghiệm vi sinh thất bại trong việc xác định tác nhân gây bệnh, các yếu tố nguy cơ của bệnh nhân được liệt kê ở trên phải được cân nhắc trong việc xuống thang với liệu trình cuối cùng được chỉ định bao phủ được hết các tác nhân MRSA, trực khuẩn mủ xanh, hay các tác nhân không điển hình. Viêm phổi do pseudomonas thường liên quan đến nguy cơ tử vong cao và dễ tái phát hơn bất kì các tác nhân nào khác.
| BẢNG 5: CÁC LOÀI VI SINH VẬT THƯỜNG GẶP TRONG VIÊM PHỔI MẮC PHẢI DO CỘNG ĐỒNGĐiều trị bệnh nhân ngoại trú
Streptococcus pneumoniae Mycoplasma pneumoniae Haemophilus influenzae Chlamydophila pneumoniae Vi-rút đường hô hấp (cúm A và B, Adenovirus, virus hợp bào hô hấp, á cúm) Điều trị nội trú (chế độ chăm sóc không tích cực) S pneumoniae M pneumoniae C pneumoniae H influenzae Legionella species Aspiration-related oral flora Respiratory viruses Điều trị nội trú (chế độ chăm sóc tích cực) S pneumoniae Staphylococcus aureus Legionella species Gram-negative bacilli H influenzae |
| BẢNG 6: ĐIỀU TRỊ KHÁNG SINH BAN ĐẦU CHO VIÊM PHỔI MẮC PHẢI DO CỘNG ĐỒNGBệnh nhân ngoại trú không bệnh đồng mắc
Hoặc doxycycline Hoặc macrolid Bệnh nhân ngoại trú có bệnh đồng mắc Liệu pháp kết hợp giữa: Amoxicillin/clavulanate hoặc cephalosporin Thêm một macrolide hoặc doxycycline Hay đơn trị liệu với Fluoroquinolone Bệnh nhân ở bệnh phòng Fluoroquinolone Hoặc kết hợp beta-lactam với macrolide Bệnh nhân ở đơn vị chăm sóc đặc biệt Beta-lactam Cộng với macrolide hoặc fluoroquinolone Mở rộng phổ điều trị khi cần cho: Tụ cầu kháng methicillin (MRSA) Trực khuẩn mủ xanh Influenza A Các bệnh đồng mắc bao gồm bệnh tim, phổi, gan hoặc thận, đái tháo đường, nghiện rượu, bệnh ác tính và chứng vô lách |
CORTICOSTEROIDS TRONG ĐIỀU TRỊ HỖ TRỢ
Việc sử dụng hỗ trợ thêm corticosteroid trong điều trị CAP là một vấn đề được tranh luận rộng rãi. Theo các hướng dẫn điều trị của IDSA/ATS khuyến cáo không sử dụng corticosteroid để hỗ trợ trong điều trị CAP trừ khi ở những bệnh nhân có sốc nhiễm trùng không đáp ứng điều trị.
ĐIỀU TRỊ SAU ĐÓ
Ở những bệnh nhân với huyết động ổn định, có thể dùng thuốc bằng đường uống an toàn và đường tiêu hóa bình thường có thể xuất viện với liệu pháp kháng sinh đường uống mà không cần phải đợi theo dõi đáp ứng lâm sàng. Nên sử dụng kháng sinh ít nhất 5 ngày, dù thời gian có thể kéo dài đối với những bệnh nhân suy giảm miễn dịch hoặc với bệnh nhân có kèm các biến chứng tại phổi cũng như ngoài phổi. Việc hội chẩn về bệnh nhiễm trùng có lẽ sẽ có ích khi đoán trước được phải sử dụng kháng sinh đường tĩnh mạch kéo dài hay với bệnh nhân có tiến triển ngày một xấu dù đã sử dụng kháng sinh dựa theo đúng hướng dẫn điều trị. Hội chẩn hô hấp có thể cần nhằm nội soi phế quản để lấy các bệnh phẩm hô hấp sâu hơn, đặc biệt nếu bệnh nhân có lâm sàng tệ dần và tác nhân gây bệnh vẫn chưa xác định. Chúng ta thừa nhận rằng lợi ích của việc nội soi phế quản và các bệnh phẩm từ dịch rửa phế quản phế nang có thể đã giảm nhiều sau thời gian sử dụng kháng sinh kéo dài, nhưng hãy tin rằng trong bối cảnh lâm sàng ngày một xấu dù đã điều trị kháng sinh thì việc lấy dịch rửa phế quản phế nang có thể thành công trong việc định dạng tác nhân không điển hình hay tác nhân đa kháng thuốc mà việc điều trị kháng sinh hiện tại vẫn chưa bao phủ được chúng. Hội chẩn hô hấp cũng cần chỉ định ở những bệnh nhân có các biến chứng của viêm phổi như tràn mủ màng phổi vì cần phải can thiệp thủ thuật.
CÁC VẤN ĐỀ CẦN LƯU Ý KHI XUẤT VIỆN
- CAP tiếp tục đóng góp vào tỉ lệ mắc và tử vong cũng như làm tiêu hao tiền của vào việc chăm sóc y tế
- Các chuyên gia đã và đang tiếp tục đưa ra các hướng dẫn điều trị kết hợp để việc thực hành lâm sàng hiệu quả hơn và cung cấp thêm các tiêu chuẩn về chẩn đoán, điều trị và dự phòng căn bệnh truyền nhiễm phổ biến này
- Cần thiết cho việc nghiên cứu xa hơn nữa để vạch ra các chiến lược thích hợp trong điều trị xuống thang kháng sinh khi không xác định tác nhân gây bệnh, xác định liều và thời gian sử dụng steroid hỗ trợ và trình bày rõ hơn chế độ theo dõi sau khi cho bệnh nhân xuất viện.
