Bệnh phụ khoa
Đái tháo đường: Nguyên nhân gây bệnh, triệu chứng, cách điều trị
Đái tháo đường là gì?
Đái tháo đường (diabetes mellitus) là một bệnh chuyển hóa, đặc trưng bởi tình trạng tăng đường huyết kéo dài do sự khiếm khuyết trong bài tiết insulin, hoạt động của insulin, hoặc cả hai.
Đái tháo đường có thể phân loại thành một số loại như sau: đái tháo đường type 1, đái tháo đường type 2, đái tháo đường thai kỳ, đái tháo đường khởi phát ở tuổi trưởng thành (MODY), đái tháo đường ở trẻ sơ sinh, đái tháo đường thứ phát do bệnh nội tiết, sử dụng steroid… Hai phân loại chính phổ biến nhất của đái tháo đường là đái tháo đường type 1 và đái tháo đường type 2, do khiếm khuyết trong bài tiết insulin (đái tháo đường type 1) hoặc hoạt động của insulin (đái tháo đường type 2). Đái tháo đường type 1 thường biểu hiện ở trẻ em hoặc thanh thiếu niên, trong khi đó đái tháo đường type 2 thường ảnh hưởng đến người trung niên hoặc cao tuổi do lối sống và chế độ ăn uống không lành mạnh. Cơ chế bệnh sinh và nguyên nhân của hai loại đái tháo đường này rất khác nhau và do đó đòi hỏi các phương pháp điều trị khác nhau.
Số bệnh nhân mắc đái tháo đường có xu hướng ngày càng tăng lên. Năm 1980, thế giới có khoảng 108 triệu bệnh nhân đái tháo đường. Năm 2014, con số này tăng lên đến 422 triệu. Từ năm 2000-2016, tỷ lệ tử vong sớm do đái tháo đường đã tăng 5%. Năm 2019, theo ước tính, có tới 1.5 triệu ca tử vong trực tiếp do đái tháo đường gây ra. Năm 2021, khoảng 2.2 triệu ca tử vong là do nồng độ glucose máu cao.
Nguyên nhân và yếu tố nguy cơ
Rất khó để phân biệt giữa nguyên nhân và yếu tố nguy cơ gây ra đái tháo đường.
- Đái tháo đường type 1: Nguyên nhân không rõ, đa số có cơ chế tự miễn. Một số yếu tố môi trường có liên quan đến khởi phát bệnh như virus (virus rubella, enterovirus, rotavirus, virus herpes, cytomegalovirus, retrovirus nội sinh và virus Ljungan), thiếu vitamin D, chất ô nhiễm, điều kiện sống và vệ sinh được cải thiện (điều này dẫn đến giảm nhiễm trùng ở trẻ em các nước phát triển, tạo điều kiện cho sự phát triển bệnh tự miễn), sử dụng sữa công thức thay vì bú mẹ ở trẻ sơ sinh. Vai trò của các yếu tố môi trường còn nhiều tranh cãi.
- Đái tháo đường type 2: Béo phì hoặc thừa cân (BMI tương ứng ≥ 30 kg/m2 hoặc 25 kg/m2 với người phương Tây và BMI tương ứng ≥ 25 kg/m2 hoặc 23 kg/m2 với người châu Á – Thái Bình Dương, BMI không áp dụng được cho người tập luyện thể thao thường xuyên) là nguyên nhân phổ biến nhất. Béo phì hoặc thừa cân thường có nguyên nhân đến từ chế độ ăn uống không lành mạnh, lối sống tĩnh tại, lười vận động. Một số thuốc, đặc biệt là các Glucocorticoid khi sử dụng dài ngày có thể gây ra tình trạng tăng đường huyết và đái tháo đường.
Một số bệnh lý nội tiết như bệnh to đầu chi, hội chứng Cushing, u tiết glucagon, cường giáp, cường aldosterone và u tiết somatostatin có liên quan đến không dung nạp glucose và đái tháo đường. Các tình trạng như ứ sắt vô căn có liên quan đến đái tháo đường do sự lắng đọng quá nhiều sắt trong tuyến tụy, gây phá hủy các tế bào β.
Di truyền: Có nhiều locus khác nhau đã được tìm thấy có khả năng gây ra đái tháo đường. Đa hình di truyền đã được biết đến là có ảnh hưởng đến nguy cơ gây đái tháo đường type 1, bao gồm phức hợp tương thích mô chính (MHC) và kháng nguyên bạch cầu người (HLA). Đái tháo đường type 2 có sự tương tác phức tạp lẫn nhau giữa di truyền và lối sống. Có bằng chứng rõ ràng gợi ý rằng đái tháo đường type 2 có tính di truyền mạnh hơn so với đái tháo đường type 1. Đa số bệnh nhân mắc bệnh đều có bố hoặc mẹ mắc đái tháo đường type 2.
Ở những cặp sinh đôi cùng trứng, nếu một người mắc đái tháo đường type 2, 90% người còn lại sẽ mắc đái tháo đường type 2 trong suốt cuộc đời. Cho tới nay, khoảng 50 đa hình di truyền đã được mô tả đóng góp vào nguy cơ của đái tháo đường type 2. Các gene này mã hóa cho các protein của các con đường khác nhau dẫn đến đái tháo đường, bao gồm sự phát triển của tuyến tụy, sự tổng hợp và bài tiết insulin, sự lắng đọng amyloid trong tế bào β, sự kháng insulin và giảm điều hòa tân tạo glucose. Các locus di truyền mã hóa cho gene yếu tố phiên mã 7-giống 2 (TCF7L2) làm tăng nguy cơ mắc đái tháo đường type 2. Các locus khác cũng đóng vai trò trong sự phát triển của đái tháo đường type 2 bao gồm NOTCH2, JAZF1, KCNQ1 và WFS1.
Đái tháo đường khởi phát ở tuổi trưởng thành (MODY) là tình trạng đái tháo đường không phụ thuộc insulin, thường được chẩn đoán trước tuổi 25, là một di truyền trội trên nhiễm sắc thể thường, không liên quan đến các tự kháng thể. Một vài gene có liên quan đến bệnh lý này bao gồm đột biến gene yếu tố nhân tế bào gan-1-α (HNF1A) và glucokinase (GCK), lần lượt xảy ra ở 52-65% và 15-32% các trường hợp MODY. Di truyền của bệnh lý này vẫn chưa rõ ràng, một số bệnh nhân có đột biến nhưng không bao giờ tiến triển thành bệnh, trong khi một số khác phát triển các triệu chứng lâm sàng của MODY nhưng không có đột biến xác định.
Đái tháo đường thai kỳ là bệnh lý đái tháo đường biểu hiện trong thời gian thai kỳ. Hiện nay vẫn chưa rõ tại sao nó lại phát triển, nhưng một số suy đoán cho rằng các kháng nguyên HLA có thể đóng một vai trò nào đó, đặc biệt là HLA DR2, 3 và 4. Quá nhiều proinsulin cũng đóng vai trò trong đái tháo đường thai kỳ, có thể gây cảm ứng stress tế bào β. Một số nhà khoa học khác tin rằng các nồng độ hormone cao như progesterone, cortisol, prolactin, lactogen nhau thai người và estrogen có thể ảnh hưởng đến chức năng tế bào β và sự nhạy cảm với insulin của các mô ở ngoại vi.
Cơ chế bệnh sinh
Tuyến tụy là một tuyến pha trong cơ thể, vừa có chức năng ngoại tiết vừa có chức năng nội tiết. Phần giải phẫu chịu trách nhiệm về chức năng nội tiết quan trọng của tuyến tụy là tiểu đảo Langerhans, với hai loại tế bào chính: tế bào α tiết glucagon và tế bào β tiết insulin. Nồng độ hai loại hormone này thay đổi theo nồng độ glucose trong máu, trong đó insulin chịu trách nhiệm hạ đường huyết, còn glucagon thì ngược lại.
Đái tháo đường type 1 đặc trưng bởi sự phá hủy của tế bào β đảo tụy, thường do nguyên nhân tự miễn, trong đó cơ thể sản xuất các tự kháng thể chống lại các tự kháng nguyên chính là các tế bào β. Kết quả cuối cùng là các tế bào β bị phá hủy hoàn toàn, và do đó bệnh nhân có nồng độ insulin trong máu rất thấp (hoặc không có).
Đái tháo đường type 2 có sự tiến triển dần dần do sự mất cân bằng giữa nồng độ insulin và độ nhạy với insulin của các cơ quan đích, từ đó gây ra sự thiếu hụt chức năng của insulin. Đề kháng insulin do nhiều yếu tố tham gia, nhưng thường phát triển do béo phì và lão hóa. Ban đầu, do sự đề kháng với insulin của các cơ quan đích, các tế bào β đảo tụy thích ứng bằng cách tăng tiết insulin nhiều hơn bình thường. Sau một thời gian dài phải làm việc quá tải, chức năng của các tế bào này kém dần, dẫn đến khả năng tiết insulin cũng giảm dần, bệnh nhân gặp phải tình trạng vừa thiếu insulin, vừa kháng insulin.
Phân loại
Đái tháo đường type 1, đái tháo đường type 2 và đái tháo đường thai kỳ là ba phân loại được sử dụng phổ biến nhất.
Đái tháo đường type 1
- Đái tháo đường type 1 tự miễn: Có 5-10% bệnh nhân mắc đái tháo đường loại này. Đái tháo đường type 1 chiếm 80-90% đái tháo đường ở trẻ em và thanh thiếu niên. Trong đái tháo đường type 1 loại này, các tế bào β đảo tụy bị phá hủy theo cơ chế tự miễn thông quan đáp ứng viêm qua trung gian tế bào T cũng như đáp ứng thể dịch (tế bào B). Có sự hiện diện của các tự kháng thể chống lại tế bào đảo tụy trong loại đái tháo đường này, bao gồm các tự kháng thể tế bào đảo tụy và các tự kháng thể với insulin (IAA), glutamic acid decarboxylase (GAD, GAD65), protein tyrosine phosphatase (IA2 và IA2β) và protein vận chuyển kẽm (ZnT8A). Các tự kháng thể này xuất hiện trong huyết thanh bệnh nhân từ vài tháng cho tới vài năm trước khi bệnh khởi phát. Loại đái tháo đường này có liên quan mạnh với HLA, liên kết với các gene DR và DQ. Các allele HLA-DR/DQ có thể gây ra đái tháo đường hoặc bảo vệ khỏi đái tháo đường. Đái tháo đường type 1 tự miễn đặc trưng bởi sự thiếu tuyệt đối insulin.
- Đái tháo đường type 1 vô căn: Dạng bệnh này ít nghiêm trọng hơn đái tháo đường type 1 tự miễn. Hầu hết bệnh nhân mắc loại này là người gốc Phi hoặc người châu Á và bị thiếu insulin ở các mức độ khác nhau, với nhiễm toan ketone từng đợt.
- Đái tháo đường type 1 bộc phát: Đây là dạng đặc biệt của đái tháo đường type 1, được mô tả lần đầu tiên vào năm 2000. Nó có đặc điểm chung với đái tháo đường type 1 vô căn là không qua trung gian miễn dịch. Loại này đặc trưng bởi nhiễm toan ketone sớm sau khởi phát tăng đường huyết, nồng độ glucose cao (≥ 288 mg/dL), không phát hiện được C-peptide trong huyết thanh (chỉ điểm cho sự bài tiết insulin nội sinh). Nó được mô tả chủ yếu ở các nước Đông Á và chiếm khoảng 20% bệnh nhân đái tháo đường type 1 khởi phát cấp tính ở Nhật Bản (5000-7000 ca) với sự phá hủy tế bào β cực kỳ nhanh chóng và gần như hoàn toàn dẫn đến insulin hầu như không còn được bài tiết nữa. Các yếu tố di truyền và môi trường, đặc biệt là virus, có liên quan đến khởi phát bệnh. Đáp ứng miễn dịch chống lại virus của cơ thể có thể hoạt hóa sự phá hủy tế bào β đảo tụy thông qua phản ứng miễn dịch nhanh mà không có tự kháng thể kháng tế bào β. Cũng có sự liên quan giữa đái tháo đường type 1 bộc phát với đái tháo đường thai kỳ.
Đái tháo đường type 2
Đây là loại đái tháo đường chiếm đa số trên thế giới. Bệnh tập trung chủ yếu ở các quốc gia có thu nhập thấp và trung bình, với tỷ lệ lên tới 80%. Hơn 90-95% bệnh nhân mắc đái tháo đường type 2, hầu hết là người trưởng thành. Tỷ lệ mắc bệnh đang ngày càng gia tăng ở người trẻ, chủ yếu là do sự thay đổi trong lối sống theo hướng ít vận động và ăn uống ít lành mạnh hơn. Béo phì là nguyên nhân chính gây ra tình trạng kháng insulin, từ đó dẫn đến đái tháo đường type 2. Tỷ lệ béo phì ngày càng tăng ở trẻ em có thể là nguyên nhân giải thích tại sao tỷ lệ mắc bệnh đang ngày càng cao ở người trẻ.
Sự kháng insulin ở bệnh nhân đái tháo đường type 2 làm tăng nhu cầu insulin trong các mô đích. Ngoài tình trạng kháng insulin, các tế bào β không thể đáp ứng được nhu cầu insulin tăng lên do chức năng tế bào bị khiếm khuyết. Sự bài tiết insulin giảm khi nhu cầu insulin tăng lên theo thời gian do sự phá hủy dần dần các tế bào β có thể biến một số bệnh nhân đái tháo đường type 2 từ không phụ thuộc thành phụ thuộc insulin. Hầu hết bệnh nhân đái tháo đường type 2 không phụ thuộc insulin. Khác với đái tháo đường type 1, bệnh nhân mắc đái tháo đường type 2 hầu như không có tình trạng nhiễm toan ketone và phá hủy tự miễn tế bào β. Gene TCF7L2 có liên quan mạnh với đái tháo đường type 2. Chẩn đoán đái tháo đường type 2 thường chậm trễ, đặc biệt ở các khu vực mà người dân không có thói quen khám sức khỏe định kỳ. Điều này có thể dẫn đến làm tăng nguy cơ gặp phải các biến chứng của bệnh.
Ngoài đái tháo đường, sự kháng insulin còn biểu hiện ở béo phì, bệnh thận, tăng huyết áp, rối loạn lipid máu (tăng triglyceride máu, tăng LDL, giảm HDL…), tăng tiết androgen buồng trứng, dậy thì sớm, bệnh gan nhiễm mỡ không do rượu và viêm hệ thống. Nhiều trường hợp đái tháo đường type 2 bị chẩn đoán nhầm là type 1 do bệnh khởi phát ở trẻ em hoặc thanh thiếu niên không béo phì, có mất nước nghiêm trọng thường xuyên và nhiễm toan ketone.
Một số bệnh nhân có nhiều đặc điểm của đái tháo đường type 2 nhưng mang một số đặc điểm của type 1 như có sự hiện diện của các tự kháng thể kháng tế bào tiểu đảo hoặc tự kháng thể với GAD65 được phân loại thành một loại đái tháo đường riêng gọi là đái tháo đường tự miễn tiềm ẩn ở người trưởng thành (LADA). Những người được chẩn đoán LADA không cần điều trị bằng insulin. Việc phân loại LADA như một loại đái tháo đường riêng biệt vẫn còn gây tranh cãi.
Những khiếm khuyết trong con đường tín hiệu qua trung gian các protein IRS-1 và IRS-2 phụ thuộc insulin có liên quan đến đái tháo đường. Con đường này làm trung gian cho đáp ứng tế bào với insulin và liên quan đến một lượng lớn các protein kinase được kích thích bởi insulin bao gồm serine/threonine kinase AKT và protein kinase C (PKC), có khả năng phosphoryl hóa một số lượng lớn các gốc Ser/Thr trong protein IRS tham gia vào các đáp ứng chuyển hóa với insulin. Ngoài ra, các kinase không phụ thuộc insulin khác bao gồm protein kinase được hoạt hóa bởi AMP, c-Jun N-terminal protein kinase và kinase 2 thụ thể cặp đôi protein G được hoạt hóa dưới các điều kiện khác nhau có thể phosphoryl hóa hai cơ chất đáp ứng insulin. Sự gián đoạn trong các kinase AKT và PKC gây ra đái tháo đường và có liên quan đến tất cả các đặc điểm chính của bệnh bao gồm tăng insulin máu, kháng insulin và rối loạn lipid máu. Các nghiên cứu cũng chứng minh quá trình phosphoryl hóa IRS-1 đóng vai trò trung tâm trong sự phát triển kháng insulin. Các yếu tố môi trường và một loạt các rối loạn tế bào trong chuyển hóa glucose và lipid ở các mô khác nhau góp phần vào sự đề kháng insulin. Tình trạng này tạo ra những thay đổi phức tạp về chuyển hóa tế bào trong nhiều loại mô, chủ yếu là gan và cơ, bao gồm giảm khả năng vận chuyển và sử dụng glucose của tế bào gan, giảm khả năng kiểm soát glucose thông qua quá trình tân tạo đường, giảm khả năng dự trữ glucose dưới dạng glycogen, tạo lipid de novo và tăng triglyceride máu. Kháng insulin do béo phì có liên quan trực tiếp đến việc tăng lượng dinh dưỡng và tích lũy năng lượng trong các mô, ảnh hưởng trực tiếp đến khả năng đáp ứng của tế bào với insulin.
Đái tháo đường thai kỳ
Tăng đường huyết thai kỳ dưới dạng đái tháo đường type 2 được chẩn đoán trước hoặc trong khi mang thai hoặc dạng đái tháo đường thai kỳ đều làm tăng nguy cơ gặp phải các biến cố bất lợi cho cả mẹ và thai nhi. Nếu một người mẹ mắc đái tháo đường thai kỳ thì người con sau này có nguy cơ cao sẽ phát triển đái tháo đường. Tăng đường huyết thai kỳ là nguyên nhân làm tăng nguy cơ mắc chứng em bé lớn (cân nặng khi sinh ≥ 4.5 kg), tiền sản giật, đẻ non và phải đẻ mổ. Các yếu tố nguy cơ của bệnh bao gồm béo phì, tiền sử đái tháo đường thai kỳ trước đó, tiền sử đái tháo đường gia đình, tuổi của người mẹ, hội chứng buồng trứng đa nang (PCOS), lối sống ít vận động hoặc phơi nhiễm với chất độc.

Các loại đái tháo đường khác
Đái tháo đường đơn gene: Loại đái tháo đường này do khiếm khuyết di truyền trên một gene trong tế bào β đảo tụy, dẫn đến phá vỡ chức năng hoặc giảm số lượng tế bào β. Thông thường, bệnh được phân loại theo tuổi khởi phát: đái tháo đường sơ sinh (trước 6 tháng tuổi) hoặc đái tháo đường khởi phát ở tuổi trưởng thành (MODY, trước 25 tuổi). Nhưng một số nhà khoa học cho rằng phân loại này đã lỗi thời. Sự biệt hóa tế bào β phụ thuộc vào sự biểu hiện của yếu tố phiên mã homeodomain PDX1, vị trí mà đột biến gen sẽ dẫn đến MODY và sự biểu hiện của nó giảm trước khi bệnh khởi phát. Protein giống angiopoietin 8 (ANGPTL8) có thể đại diện cho một “betatrophin” tiềm năng có thể thúc đẩy sự tăng sinh của tế bào β, tuy nhiên các nghiên cứu trên chuột lại cho kết quả ngược lại.
Đái tháo đường ty thể có nguồn gốc từ đột biến điểm trong DNA ty thể có liên quan đến bệnh điếc, bệnh có thể di truyền từ mẹ.
Những đột biến dẫn đến thay đổi cấu trúc insulin hoặc giảm khả năng chuyển proinsulin thành insulin có thể dẫn đến không dung nạp glucose. Các khiếm khuyết di truyền trong thụ thể insulin hoặc con đường truyền tin của insulin đã được chứng minh làm tăng insulin máu, tăng đường huyết mức độ nhẹ hoặc thậm chí là đái tháo đường nghiêm trọng.
- Bệnh tuyến tụy nội tiết: Một số tổn thương trong ung thư biểu mô tuyến tụy, viêm tụy, nhiễm trùng, phẫu thuật cắt bỏ tuyến tụy và chấn thương có thể dẫn đến phá hủy tế bào β. Teo tuyến tụy ngoại tiết dẫn đến mất dần các tế bào β. Sự nhiễm mỡ tuyến tụy cũng có thể dẫn đến đái tháo đường do giảm tiết insulin nhưng có thể cần một thời gian dài trước khi xảy ra tổn thương tế bào β. Trong hầu hết các trường hợp, tuyến tụy bị tổn thương rộng trước khi đái tháo đường xảy ra và chức năng ngoại tiết của nó bị giảm ở những bệnh nhân này.
- Đái tháo đường do hormone hoặc thuốc: Đái tháo đường có thể gặp phải ở những bệnh nhân có tăng tiết một số loại hormone như hormone tăng trưởng (GH), glucocorticoid, glucagon và adrenaline trong một số bệnh nội tiết như to đầu chi, hội chứng Cushing, u tiết glucagon và u tủy thượng thận.
- Hội chứng di truyền: Đái tháo đường đã được phát hiện ở những bệnh nhân có các hội chứng di truyền khác nhau như hội chứng Down, hội chứng Klinefelter, hội chứng Turner và hội chứng Wolfram.
Triệu chứng
“Tứ chứng” đặc trưng của đái tháo đường là ăn nhiều, uống nhiều, đái nhiều và gầy nhiều. Các triệu chứng này khởi phát đột ngột ở đái tháo đường type 1 nhưng từ từ ở đái tháo đường type 2.
- Ăn nhiều: Ở bệnh nhân đái tháo đường, glucose không vào được tế bào để sinh năng lượng, do đó các tế bào phải sử dụng năng lượng từ các nguồn lipid và protein thay thế. Điều này kích thích trung tâm đói ở não và khiến bệnh nhân ăn nhiều hơn.

- Uống nhiều: Bệnh nhân bị mất nước nhiều qua đường nước tiểu, điều này kích thích trung tâm khát ở não và làm cho bệnh nhân uống nhiều nước.
- Đái nhiều: Bệnh nhân đái nhiều do hiện tượng đa niệu thẩm thấu, nồng độ glucose trong nước tiểu cao gây ra tăng áp lực thẩm thấu trong lòng ống thận, làm giảm khả năng tái hấp thu nước của ống thận. Khi nồng độ glucose huyết tương vượt quá 10 mmol/L (180 mg/dL), sẽ xuất hiện tình trạng glucose niệu do ngưỡng này vượt quá khả năng tái hấp thu glucose của các tế bào ống thận.
- Gầy nhiều: Do các tế bào của bệnh nhân phải sử dụng lipid và protein làm năng lượng thay thế cho glucose, dẫn đến lipid trong mô mỡ và protein trong cơ bắp bị thoái hóa nhiều, làm bệnh nhân gầy đi.
Bệnh nhân mắc đái tháo đường type 1 ngoài các triệu chứng trên còn có thể có một số triệu chứng của các bệnh tự miễn khác như bệnh Graves, viêm tuyến giáp Hashimoto, bệnh Addison, bệnh bạch biến, bệnh celiac, viêm gan tự miễn, nhược cơ và thiếu máu ác tính.
Biến chứng
Nhiễm toan ketone: Đây là biến chứng đặc trưng của đái tháo đường type 1. Bệnh nhân bị nhiễm toan máu do tăng nồng độ các thể ketone có tính acid trong máu. Các thể ketone này đến từ sự chuyển hóa các acid béo tự do trong ty thể. Các thể ketone được tạo ra chủ yếu là acid acetoacetic và acid β-hydroxybutyric. Bệnh nhân có các triệu chứng như buồn nôn, nôn, đau bụng, hơi thở và nước tiểu có mùi ketone, nhịp thở kiểu Kussmaul. Các triệu chứng nặng hơn là lơ mơ và hôn mê. Bệnh nhân cũng có thể bị tụt huyết áp và nhịp tim nhanh do mất nước nặng. Phù não cấp là một biến chứng hiếm gặp nhưng nguy hiểm của nhiễm toan ketone.
Hôn mê do tăng áp lực thẩm thấu: Đây là biến chứng đặc trưng của đái tháo đường type 2. Bệnh nhân bị mất nước nặng do hiện tượng đa niệu thẩm thấu, dẫn đến tăng áp lực thẩm thấu, bệnh nhân bị lú lẫn, mất phương hướng, hôn mê. Có thể có tình trạng nhiễm toan nhẹ do nhiễm acid lactic, hầu như không có thể ketone trong máu. Trụy mạch là nguyên nhân phổ biến dẫn đến tử vong ở các trường hợp này do thể tích tuần hoàn giảm quá nặng. Một số trường hợp có huyết khối, đông máu nội mạch rải rác (DIC), viêm phổi, suy thận cấp, hội chứng suy hô hấp cấp tính (ARDS).
Biến chứng mạch máu lớn: Đái tháo đường có liên quan đến một loạt các biến cố mạch máu lớn như bệnh mạch vành hoặc đột quỵ. Nguyên nhân là bởi các bệnh nhân mắc bệnh này thường có một loạt các bệnh đi kèm như tăng huyết áp và rối loạn lipid máu. Rối loạn lipid máu là yếu tố nguy cơ của tắc nghẽn mạch máu, có thể gây ra nhồi máu cơ tim hoặc nhồi máu não.
Biến chứng mạch máu nhỏ:
- Thận: Các cục máu đông nhỏ gây tắc vi mạch có thể làm giảm nuôi dưỡng thận, xơ hóa cầu thận, từ đó gây suy thận mạn. Tăng huyết áp cũng là một yếu tố nguy cơ gây suy thận do gây tổn thương thành mạch và làm giảm mức lọc cầu thận.
- Mắt: Các mạch máu ở võng mạc bị tổn thương do tăng huyết áp cũng như nồng độ glucose trong máu cao, gây ra đục thủy tinh thể, tăng nhãn áp, nặng hơn là mù lòa.

- Thần kinh: Bệnh nhân bị ngứa, tê bì chân tay, mất cảm giác đau do giảm lượng máu nuôi dưỡng tế bào thần kinh (do các cục máu đông trong vi mạch).
- Nhiễm trùng: Bệnh nhân đái tháo đường bị suy giảm miễn dịch nên dễ bị nhiễm trùng. Dạng nhiễm trùng hay gặp nhất là loét bàn chân đái tháo đường, do đây là vị trí thường xuyên phải nhận tổn thương, trong khi biến chứng thần kinh làm cho bệnh nhân mất cảm giác đau ở chân. Nhiễm trùng này rất khó điều trị do lượng máu đến vết nhiễm trùng ít, làm cho kháng sinh khó tới được, đồng thời nồng độ glucose trong máu cao ức chế sự di chuyển của bạch cầu, làm chậm quá trình tự chữa lành của cơ thể. Bệnh nhân có thể phải đoạn chi nếu không được điều trị tích cực.
Chẩn đoán
Bốn tiêu chuẩn chẩn đoán đái tháo đường của Tổ chức Y tế Thế giới (WHO):
- HbA1c ≥ 6.5% (48 mmol/mol) trong hai lần đo. Phòng thí nghiệm phải được chuẩn hóa.
- Đường huyết lúc đói (FPG) ≥ 7 mmol/L (126 mg/dL) trong hai lần đo. Bệnh nhân phải nhịn ăn ít nhất 8 giờ trước đó.
- Đường huyết sau 2 giờ làm nghiệm pháp dung nạp glucose (OGTT) ≥ 11.1 mmol/L (200 mg/dL) trong hai lần đo. Bệnh nhân phải nhịn ăn từ nửa đêm hôm trước, uống một lượng glucose tương đương 75 g hòa tan trong 250-300 mL nước trong thời gian 5 phút, và trong ba ngày trước đó bệnh nhân có khẩu phần ăn chứa 150-200 g carbohydrate/ngày.
- Đường huyết bất kỳ ≥ 11.1 mmol/L (200 mg/dL) trong hai lần đo.
Bệnh nhân được chẩn đoán đái tháo đường khi thỏa mãn một trong bốn tiêu chuẩn trên. Chú ý với các bệnh nhân có các triệu chứng kinh điển của đái tháo đường (ăn nhiều, uống nhiều, đái nhiều, gầy nhiều), bác sĩ có thể chỉ cần kết quả định lượng HbA1c hoặc glucose huyết một lần để đưa ra kết luận chẩn đoán đái tháo đường.
HbA1c là thông số được ưa thích nhất trong chẩn đoán đái tháo đường do tính ổn định và thuận tiện trong phân tích, sai số thấp hơn so với các phương pháp khác, mối tương quan chặt chẽ với các biến chứng vi mạch, đặc biệt là bệnh võng mạc và là dấu hiệu để kiểm soát đường huyết.
Với đái tháo đường thai kỳ được chẩn đoán trong tuần thai 24-28 ở những phụ nữ chưa được chẩn đoán đái tháo đường trước đây: FPG ≥ 5.1 mmol/L (92 mg/dL), đường huyết sau 1 giờ làm nghiệm pháp OGTT ≥ 10.0 mmol/L (180 mg/dL) hoặc đường huyết sau 2 giờ làm nghiệm pháp OGTT ≥ 8.5 mmol/L (153 mg/dL).
Tiền đái tháo đường:
Những bệnh nhân mắc tiền đái tháo đường là những người không đáp ứng được tiêu chuẩn đái tháo đường, nhưng có nguy cơ cao mắc đái tháo đường type 2 trong tương lai. Theo các chuyên gia của ADA (Hiệp hội Đái tháo đường Hoa Kỳ), bệnh nhân được chẩn đoán tiền đái tháo đường khi có nồng độ FPG 100-125 mg/dL (5.6-6.9 mmol/L) hoặc đường huyết sau 2 giờ làm OGTT 140-199 mg/dL (7.8-11.0 mmol/L). WHO vẫn chấp nhận phạm vi FPG 110-125 mg/dL (6.1-6.9 mmol/L). Tiền đái tháo đường đã được chứng minh là có sự tương quan với tăng tỷ lệ tử vong do tim mạch và ung thư. Mức HbA1c mà ADA khuyến nghị cho chẩn đoán tiền đái tháo đường là 5.7-6.4%, còn tại Việt Nam, chúng ta vẫn sử dụng mức 6.0-6.5%. Những người có mức HbA1c 6.0-6.5% có nguy cơ phát triển đái tháo đường gấp đôi (25-50%) trong 5 năm so với những người có mức HbA1c 5.5-6.0%. Tiền đái tháo đường có liên quan đến hội chứng chuyển hóa và béo phì (đặc biệt là béo bụng hoặc nội tạng), rối loạn lipid máu với triglyceride cao và/hoặc HDL thấp, tăng huyết áp. Không phải tất cả các bệnh nhân tiền đái tháo đường đều phát triển thành đái tháo đường trong tương lai, tập thể dục với giảm 5-10% trọng lượng sẽ làm giảm 40-70% nguy cơ phát triển bệnh.
Điều trị
Điều trị không dùng thuốc
Điều trị không dùng thuốc đóng một vai trò quan trọng góp phần vào cải thiện và giảm thiểu các biến chứng có thể gặp phải của đái tháo đường:
- Giảm cân: Giảm cân, đặc biệt là giảm kích thước vòng hai sẽ giúp giảm sự đề kháng insulin và cải thiện các kết cục tim mạch. Bệnh nhân nên giảm cân đến khi đạt được mức BMI 18.5-22.9 với người châu Á – Thái Bình Dương và 18.5-24.9 với người phương Tây.
- Tập thể dục: Tập luyện thể dụng thường xuyên giúp giảm cân, đồng thời còn giúp cải thiện tâm trạng, giảm stress cũng như tăng cường sức khỏe tim mạch. Bệnh nhân nên tập luyện tùy theo sức của bản thân cũng như các bệnh lý mắc kèm.

- Chế độ ăn uống: Giảm lượng carbohydrate nạp vào cơ thể hàng ngày do cơ thể của bệnh nhân đái tháo đường chỉ có khả năng sử dụng đường làm năng lượng hạn chế (ưu tiên các loại carbohydrate hấp thu chậm như khoai lang, ngô, không nên tiêu thụ các loại carbohydrate hấp thu nhanh như đường tinh luyện, fructose trong nước ngọt có gas…). Tăng lượng protein trong khẩu phần ăn để bù đắp cho sự phân hủy protein tạo năng lượng của cơ thể. Ăn nhiều rau xanh và hoa quả ít đường, hạn chế mỡ động vật và các loại bơ thực vật (margarine), dầu ăn công nghiệp, ưu tiên chất béo trong lạc, vừng, dừa, dầu oliu…
- Hạn chế rượu bia và không hút thuốc lá.
Bệnh nhân đái tháo đường thường rất thèm đồ ngọt do thiếu năng lượng từ đường. Có thể sử dụng các loại chất tạo ngọt không sinh năng lượng (ví dụ: cỏ ngọt) để làm giảm tình trạng thèm đồ ngọt ở bệnh nhân.
Điều trị dùng thuốc
Các thuốc điều trị đái tháo đường đều có khả năng làm giảm đường huyết hoặc HbA1c, nên thường làm giảm nguy cơ gặp phải các biến chứng mạch máu nhỏ, nhưng thường không làm giảm nguy cơ gặp phải các biến chứng mạch máu lớn.
Insulin: Đây là thuốc quan trọng và cơ bản trong điều trị đái tháo đường. Có hai loại Insulin chính xét theo cấu trúc phân tử là Insulin người (giá thành rẻ) và Insulin analog (giá thành cao hơn, cấu trúc phân tử đã được thay đổi). Thuốc hoạt động với cơ chế tương tự hormone insulin của tuyến tụy, nhưng các đặc tính dược động học thường có nhiều khác biệt. Insulin chủ yếu được sử dụng theo đường tiêm dưới da bằng một dụng cụ đặc biệt được gọi là bút tiêm.
Phân loại theo Insulin theo thời gian tác dụng:
- Insulin tác dụng nhanh (“rapid-acting”): Đây là nhóm các Insulin có thời gian tác dụng ngắn nhất, với các đại diện Insulin Lispro, Insulin Aspart và Insulin Glulisine.
- Insulin tác dụng ngắn (“short-acting”), còn gọi là Insulin Regular: Thời gian tác dụng dài hơn loại trên một chút, với đại diện là Novolin, Velosulin và Actrapid.
- Insulin tác dụng trung gian (“intermediate-acting”): Đại diện là Insulin NPH, với thời gian tác dụng lên tới 18 giờ.
- Insulin tác dụng dài (“long-acting”): Các đại diện là Insulin Detemir và Insulin Glargine. Thời gian tác dụng lên tới 24 giờ và chỉ cần sử dụng thuốc 1 lần/ngày là đủ. Hiện nay đã có Insulin Degludec có thời gian tác dụng lên tới 42 giờ (“ultra long-acting”).
- Insulin hỗn hợp: Đây là hỗn hợp của hai loại Insulin nhằm tạo ra loại Insulin vừa có tác dụng nhanh nhưng cũng đồng thời có tác dụng kéo dài. Phối hợp này tạo ra sự thuận tiện cho người bệnh.
Insulin là thuốc có hiệu lực hạ HbA1c tốt nhất, làm giảm các biến chứng mạch máu nhỏ nhưng không làm giảm các biến chứng mạch máu lớn. Thuốc có thể gây tăng cân (do insulin là hormone đồng hóa), dị ứng, loạn dưỡng mỡ chỗ tiêm (thay đổi vị trí tiêm liên tục: bụng, mặt sau cánh tay, mông, vùng trên phía ngoài của đùi), hạ kali máu và hạ đường huyết quá mức.
Biguanide: Thuốc duy nhất còn được sử dụng trong nhóm là Metformin. Phenformin đã bị cấm từ lâu do nguy cơ gây nhiễm toan lactic nghiêm trọng. Mặc dù đã ra đời từ lâu nhưng Metformin vẫn là thuốc đầu tay và gần như không thể thay thế trong điều trị đái tháo đường type 2.
Metformin có cơ chế hoạt động rất phức tạp mà cho đến nay các nhà khoa học vẫn chưa hoàn toàn hiểu rõ. Thuốc làm tăng độ nhạy cảm với insulin của các mô, giảm tình trạng đề kháng insulin. Metformin có hiệu lực cao, giảm HbA1c 1.5-2.0%, giảm đường huyết tốt ngay cả khi nồng độ đường huyết ở ngưỡng rất cao, giảm LDL và triglyceride, giảm cân ở những bệnh nhân thừa cân và béo phì.
Metformin làm giảm các biến chứng mạch máu nhỏ, đồng thời cũng làm giảm các biến chứng mạch máu lớn ở bệnh nhân thừa cân và béo phì. Tiêu chảy là tác dụng phụ phổ biến nhất của thuốc nhưng có thể dung nạp được, liều tối đa là 2000 mg/ngày. Tỷ lệ gây nhiễm toan lactic thấp, chỉ khoảng 0.003%.
Sulfonylurea: Đây là nhóm thuốc rẻ tiền được sử dụng phổ biến trong điều trị đái tháo đường type 2. Thuốc có hai thế hệ, trong đó thế hệ hai được ưu tiên sử dụng hơn.
Về cơ chế tác dụng, các Sulfonylurea chẹn kênh kali phụ thuộc ATP trên tế bào β đảo tụy, điều này làm tế bào bị khử cực, mở kênh calci và gián tiếp kích thích tế bào tăng tiết insulin. Do cơ chế này nên thuốc chỉ được sử dụng khi tế bào β còn hoạt động.
Thuốc có hiệu lực cao, giảm được HbA1c 1.5-2.0%, làm giảm các biến chứng mạch máu nhỏ nhưng không làm giảm các biến chứng mạch máu lớn. Thuốc có thể gây hạ đường huyết quá mức, tăng cân và hạ natri máu.
Glinide: Các đại diện bao gồm Nateglinide, Repaglinide… Các thuốc này có tác dụng kích thích tăng tiết insulin sau ăn, với cơ chế tác dụng tương tự như các Sulfonylurea, chỉ có vị trí gắn kênh kali là khác. Nhóm thuốc này không được ưu tiên trong điều trị đái tháo đường.
Thuốc ức chế α-glucosidase: Các đại diện là Acarbose, Voglibose và Miglitol. Các thuốc này ức chế enzyme phân giải đường trong ruột non nên phải dùng ngay trước bữa ăn. Thuốc thường gây tiêu chảy do bị lên men ở đại tràng.
Hiệu lực trung bình, giảm HbA1c 0.3-1.0%, giảm nhẹ các biến chứng mạch máu nhỏ. Đây không phải là nhóm thuốc quan trọng trong điều trị đái tháo đường.
Thiazolidinedione: Đại diện cho thuốc nhóm này ở Việt Nam là Pioglitazone (Rosiglitazone vẫn còn trên thị trường Hoa Kỳ, nhưng không còn trên thị trường Việt Nam). Các thuốc này chủ vận thụ thể PPAR-γ trong tế bào, từ đó hoạt động của insulin tăng lên, đồng thời các tế bào ở các mô khác cũng tăng cường hấp thu và sử dụng glucose, tăng độ nhạy cảm với glucose của các tế bào mỡ.
Thuốc nhóm này không gây tăng cân, không hạ đường huyết quá mức, giảm tích mỡ nội tạng (tín hiệu tốt), nhưng làm tăng nguy cơ ung thư bàng quang khi sử dụng trên một năm. Hiệu lực trung bình, giảm HbA1c 0.5-1.5%. Pioglitazone ít gây tổn thương gan và làm giảm nguy cơ thiếu máu cục bộ cơ tim.
Thuốc chủ vận thụ thể GLP-1 (glucagon-like peptide-1): Các thuốc nhóm này kích thích thụ thể của GLP-1, gây tăng tiết insulin, ức chế tiết glucagon, ức chế sự ngon miệng và làm chậm tốc độ làm rỗng dạ dày. Các đại diện mang khung GLP-1 của người bao gồm Dulaglutide, Liraglutide và Albiglutide, các đại diện mang khung Exendin-4 bao gồm Exenatide và Lixisenatide.
Các thuốc nhóm này làm giảm HbA1c 0.9-1.9% và cũng giúp giảm cân nhẹ. Thuốc dùng theo đường tiêm dưới da tương tự Insulin nhưng giá thành đắt hơn. Liraglutide và Semaglutide mang lại lợi ích vượt trội về mặt tim mạch so với giả dược. Các thuốc này có thể gây ra rối loạn tiêu hóa, viêm tụy, hạ đường huyết quá mức và phản ứng tại vị trí tiêm.
Thuốc ức chế DPP-4 (dipeptidyl peptidase-4): Các thuốc này hoạt động theo cơ chế ức chế enzyme DPP-4, từ đó ức chế sự phá hủy các incretin GLP-1 và GIP, kéo dài tác dụng của hiệu ứng incretin. Các đại diện của nhóm thuốc này bao gồm Saxagliptin, Sitagliptin, Vildagliptin, Linagliptin và Alogliptin.
Đây là các thuốc có giá thành cao. Hiệu lực trung bình, giảm HbA1c 0.7-1.0%, không làm thay đổi cân nặng và không làm giảm được các biến cố mạch máu lớn. Các tác dụng không mong muốn đặc trưng có thể gặp phải khi sử dụng thuốc bao gồm viêm tụy và phản ứng dị ứng.
Thuốc ức chế SGLT-2 (sodium-glucose cotransporter-2): Các đại diện của nhóm thuốc này bao gồm Dapagliflozin, Empagliflozin và Canagliflozin. Các thuốc này ức chế SGLT-2 ở ống thận, dẫn đến giảm tái hấp thu glucose ở ống thận, từ đó giúp tăng thải glucose qua đường nước tiểu. Nồng độ glucose trong nước tiểu cao gây ra đa niệu thẩm thấu, làm tăng thải nước ra khỏi cơ thể.
Hiệu lực trung bình, giảm HbA1c 0.5-0.7%, giảm cân nhẹ và nguy cơ hạ đường huyết quá mức thấp. Thuốc có giá thành đắt. Hiện tại, đây là nhóm thuốc “hot” nhất trong các thuốc điều trị đái tháo đường do một loạt các thử nghiệm lâm sàng chứng minh được lợi ích bảo vệ thận và tim mạch của các thuốc nhóm này.
Tác dụng không mong muốn chính là nhiễm trùng đường tiết niệu (do nước tiểu chứa glucose là điều kiện thuận lợi cho vi khuẩn phát triển). Ngoài ra thuốc cũng làm tăng tổng hợp các thể ketone.
Thuốc tương tự Amylin: Pramlintide là thuốc duy nhất thuốc nhóm này. Thuốc có khả năng làm giảm HbA1c khoảng 0.6% và giảm cân nhẹ. Thuốc có tác dụng tương tự amylin nội sinh: ức chế tiết glucagon, gây chán ăn và làm chậm tốc độ rỗng dạ dày. Pramlintide không cần các tế bào β đảo tụy phải còn chức năng, vì vậy nó có thể được sử dụng trong đái tháo đường type 1 cùng với Insulin. Thuốc làm giảm các biến chứng mạch máu nhỏ nhưng không làm giảm các biến chứng mạch máu lớn. Tác dụng không mong muốn: buồn nôn, nôn, chán ăn, viêm tụy và phản ứng tại vị trí tiêm.
Điều trị đái tháo đường theo khuyến cáo của ADA 2021
Với đái tháo đường type 1, loại thuốc được sử dụng chính là Insulin, ngoài ra có thể điều trị bổ trợ với Pramlintide.
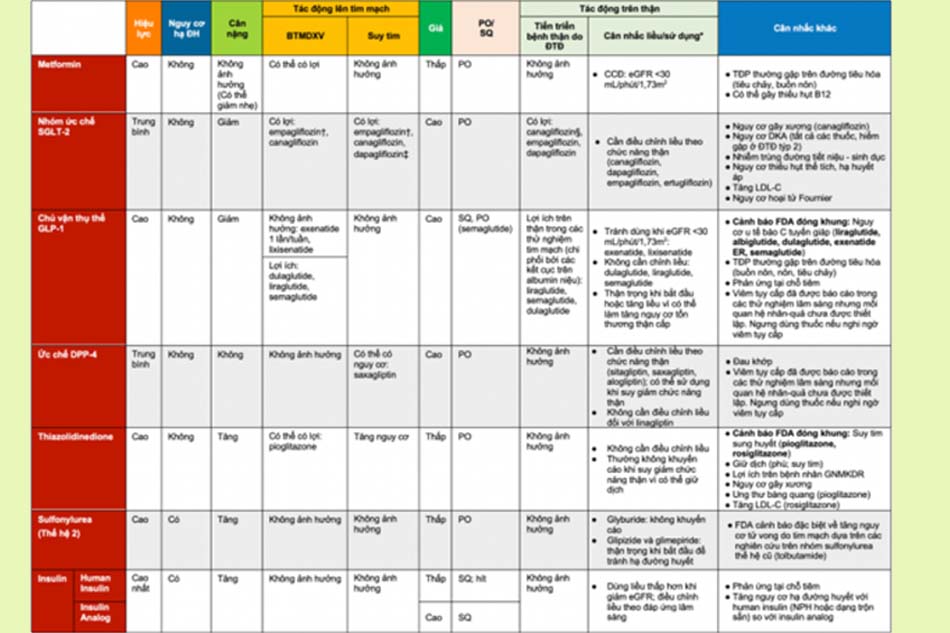
Với đái tháo đường type 2, loại thuốc được sử dụng đầu tay là Metformin. Sau đó, việc lựa chọn các thuốc tiếp theo phụ thuộc vào nguy cơ về bệnh mạch vành, suy tim hoặc bệnh thận mạn.
- Bệnh nhân có nguy cơ cao (cân nhắc độc lập với mức HbA1c): bệnh mạch vành (thuốc chủ vận thụ thể GLP-1 và thuốc ức chế SGLT-2), suy tim phân suất tống máu (EF) giảm (thuốc ức chế SGLT-2), bệnh thận mạn (thuốc ức chế SGLT-2 và thuốc chủ vận thụ thể GLP-1). Cần chọn các thuốc trong nhóm đã có bằng chứng rõ ràng.
- Bệnh nhân không có nguy cơ cao (khi HbA1c trên mức mục tiêu): cần hạn chế hạ đường huyết (thuốc chủ vận thụ thể GLP-1, thuốc ức chế SGLT-2, thuốc ức chế DPP-4 và Thiazolidinedione), cần hạn chế tăng cân hoặc ưu tiên giảm cân (thuốc chủ vận thụ thể GLP-1 và thuốc ức chế SGLT-2), chi phí là vấn đề chính (Sulfonylurea và Thiazolidinedione).
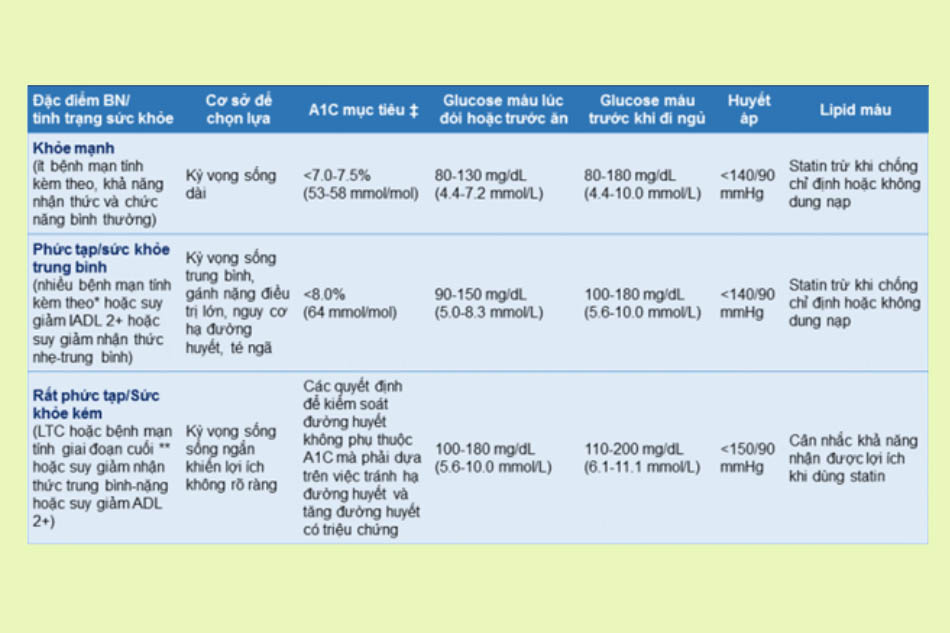
Điều trị béo phì
Các thuốc có thể được sử dụng trong điều trị béo phì theo ADA 2021 bao gồm:
Điều trị ngắn hạn (< 12 tuần): Phentermine. Thuốc có thể gây khô miệng, mất ngủ, tăng huyết áp và nhịp tim. Chống chỉ định phối hợp với các thuốc ức chế monoamine oxidase (IMAO).
Điều trị dài hạn (≥ 12 tuần):
- Thuốc ức chế lipase: Orlistat. Thuốc có thể gây ra đau bụng, đầy hơi, giảm hấp thu các vitamin tan trong dầu (A, D, E, K) và sỏi mật.
- Thuốc chủ vận thụ thể GLP-1: Liraglutide.
- Phối hợp: Phentermine/Topiramate ER (có thể gây táo bón, khô miệng, tăng huyết áp, dị tật thai nhi, giảm nhận thức, glaucoma góc đóng cấp) hoặc Naltrexone/Bupropion ER (có thể gây táo bón, khô miệng, tăng huyết áp, glaucoma góc đóng cấp và cảnh báo nguy cơ hành vi hoặc suy nghĩ tự tử ở người dưới 24 tuổi mắc trầm cảm).
Điều trị biến chứng
- Thuốc ức chế aldose reductase: Thuốc nhóm này được sử dụng để dự phòng hoặc điều trị các biến chứng thần kinh đái tháo đường. Đại diện là Epalrestat. Thuốc hoạt động theo cơ chế ức chế enzyme aldose reductase, giảm chuyển hóa glucose thành sorbitol trong con đường polyol, từ đó làm giảm sự oxy hóa và stress tế bào thần kinh.
- Thuốc điều trị rối loạn lipid máu: Các thuốc được sử dụng phổ biến để điều trị rối loạn lipid máu, từ đó làm giảm nguy cơ gặp phải các biến chứng mạch máu lớn là thuốc ức chế HMG-CoA reductase (Rosuvastatin, Atorvastatin…), thuốc chủ vận receptor nhân PPAR-α (Fenofibrate, Gemfibrozil…), nhựa gắn acid mật (Colestipol, Cholestyramine) và thuốc ức chế hấp thu cholesterol (Ezetimibe). Trong các thuốc này thì các Statin được sử dụng phổ biến nhất và cũng là nhóm thuốc hiệu quả nhất. Các nhóm thuốc khác thường được sử dụng khi Statin đơn độc không đủ để mang lại hiệu quả hoặc bị chống chỉ định. Các tác dụng không mong muốn thường gặp của Statin là gan nhiễm mỡ, tăng đường huyết và bệnh cơ (tiêu cơ vân cấp có thể xảy ra ở một lượng nhỏ bệnh nhân có nồng độ thuốc trong máu cao). Nhiều Statin được chuyển hóa chủ yếu qua CYP3A4 ở gan, vì vậy cần thận trọng khi sử dụng các Statin này với các thuốc ức chế CYP3A4 mạnh do làm tăng nguy cơ tiêu cơ vân cấp.
- Thuốc chống kết tập tiểu cầu: Các thuốc được sử dụng phổ biến bao gồm Aspirin (thuốc rẻ tiền và hiệu quả), thuốc đối kháng thụ thể P2Y12 (Ticlopidine, Clopidogrel, Prasugrel, Ticagrelor), thuốc ức chế phosphodiesterase (PDE)-3 (Dipyridamole) và thuốc ức chế GP IIb/IIIa (Abciximab, Eptifibatide, Tirofiban). Trong các thuốc này thì Aspirin và Clopidogrel được sử dụng phổ biến hơn cả do có chi phí – hiệu quả tốt và dùng đường uống thuận tiện, cùng với các tác dụng không mong muốn có thể chấp nhận được. Sử dụng lâu dài các thuốc này có thể gây ra tình trạng xuất huyết, đặc biệt là trên hệ tiêu hóa, vậy nên chúng thường được dùng cùng với các thuốc ức chế bơm proton (PPIs) để hạn chế tác dụng phụ gây loét. Clopidogrel là một tiền thuốc, được chuyển hóa chủ yếu qua CYP2C19 của gan để thành chất chuyển hóa có hoạt tính, trong khi đó nhiều PPIs như Omeprazole hay Esomeprazole lại ức chế CYP2C19. Những phối hợp kiểu này có thể làm giảm tác dụng của Clopidogrel. Để tránh tương tác thuốc bất lợi này, Clopidogrel nên được phối hợp với Rabeprazole, loại PPI duy nhất không ức chế CYP2C19.
- Thuốc điều trị tăng huyết áp: Tăng huyết áp là một bệnh lý thường gặp trong đái tháo đường và là một tình trạng cần được điều trị do nó có thể gây ra nhiều biến chứng sau này. Các thuốc được ưu tiên điều trị tăng huyết áp trong đái tháo đường bao gồm thuốc ức chế hệ renin-angiotensin-aldosterone (RAA) như thuốc ức chế men chuyển angiotensin (ACEIs: Captopril, Enalapril, Lisinopril…), thuốc chẹn thụ thể angiotensin (ARBs: Valsartan, Irbesartan…), thuốc chẹn kênh calci (Nifedipine, Amlodipine…) và lợi tiểu Thiazide (Chlorthalidone và Indapamide là hai thuốc được ưu tiên nhất do chúng đã chứng minh được tác dụng bảo vệ tim mạch). Trong số này, các ACEIs và ARBs được ưu tiên sử dụng nhiều nhất, bởi chúng đem lại lợi cho bảo vệ thận cho những bệnh nhân có bệnh thận đái tháo đường, đặc biệt khi có protein niệu. Các thuốc này đồng thời cũng được chỉ định trong một số bệnh lý tim mạch khác như suy tim hoặc suy mạch vành. Ngoài các nhóm thuốc trên thì các thuốc chẹn β giao cảm (Bisoprolol, Carvedilol, Metoprolol, Nebivolol…) cũng có thể được chỉ định trong một số bệnh lý tim mạch. Các thuốc ức chế hệ RAA đều có tác dụng không mong muốn điển hình là gây tăng kali máu, đối lập với tác dụng hạ kali máu của các lợi tiểu Thiazide. Ngoài ra các ACEIs còn có thể gây ho khan và phù mạch.
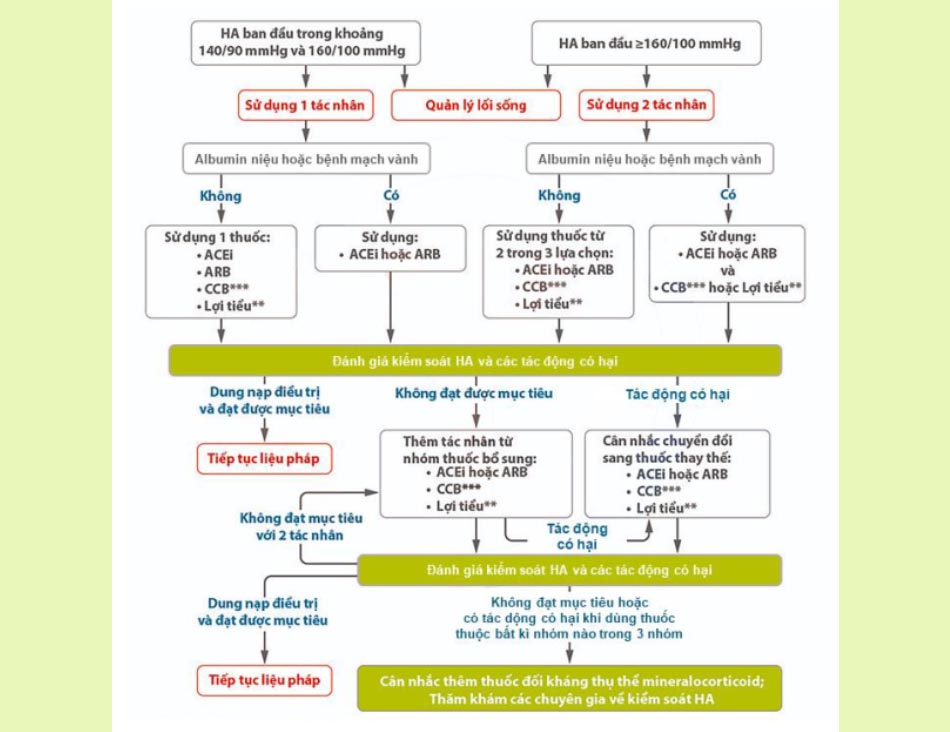
Ảnh. Các khuyến cáo trong điều trị tăng huyết áp ở bệnh nhân đái tháo đường.
- Điều trị nhiễm toan ketone: Bệnh nhân cần được truyền NaCl 0.9% tĩnh mạch để tăng thể tích máu trong lòng mạch, đi cùng với đó là điều trị hạ kali máu (thường dùng kali chloride). Nếu kali máu trên 3.3 mEq/L, có thể truyền Insulin tĩnh mạch để hạ đường huyết (có thể cần dùng thêm Dextrose 5% để tránh hạ đường huyết quá mức). Nếu sau 1 giờ điều trị mà máu của bệnh nhân vẫn có pH < 7.0, xem xét truyền tĩnh mạch NaHCO3.
- Điều trị hôn mê do tăng áp lực thẩm thấu: Các biện pháp điều trị cơ bản tương tự như nhiễm toan ketone, tuy nhiên thường không sử dụng NaHCO3 do pH máu bệnh nhân không giảm nhiều.
Dự phòng
- Quản lý cân nặng: Người bình thường khỏe mạnh cũng nên chú ý kiểm soát cân nặng của mình sao cho BMI nằm trong ngưỡng bình thường. Đặc biệt cần kiểm soát béo bụng do béo bụng có mối liên quan rất cao với đề kháng insulin.
- Tập luyện thể thao: Người bình thường khỏe mạnh nên tập luyện thể thao tối thiểu 150 phút/tuần trong 5 ngày/tuần (tối thiểu 30 phút/lần) với các bài tập cường độ trung bình trở lên. Nếu có thể, nên tăng thời gian luyện tập lên 250 phút/tuần.
- Chế độ ăn uống: Duy trì chế độ ăn uống lành mạnh. Hạn chế rượu, bia và nước ngọt có gas. Ăn nhiều rau xanh, trái cây, hạn chế đồ ăn chứa nhiều đường tinh luyện, ưu tiên các chất béo trong dầu oliu, lạc, vừng, quả bơ… thay vì các chất béo trong dầu ăn công nghiệp, bơ thực vật (margarine) hay mỡ động vật.
- Không hút thuốc lá.
- Khám sức khỏe định kỳ nếu điều kiện kinh tế cho phép để có thể phát hiện bệnh sớm và điều trị kịp thời.
Tài liệu tham khảo
Amit Sapra, Priyanka Bhandari. Diabetes Mellitus. StatPearls. 2021.
Available from https://www.ncbi.nlm.nih.gov/books/NBK551501/
Kharroubi AT, Darwish HM. Diabetes mellitus: The epidemic of the century. World J Diabetes. 2015; 6(6): 850-867. doi: 10.4239/wjd.v6.i6.850.
Available from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4478580/
ADA Standards of Medical Care in Diabetes – 2021. American Diabetes Association.
Xem thêm:
