Bệnh phụ khoa
Trào ngược dạ dày – thực quản: Nguyên nhân, triệu chứng, cách điều trị
Trào ngược dạ dày – thực quản là gì?
Trào ngược dạ dày – thực quản (GastroEsophageal Reflux Disease, hay GERD) là rối loạn tiêu hóa phổ biến nhất trên toàn thế giới. Theo định nghĩa Montreal, GERD là một tình trạng với các triệu chứng và biến chứng khó chịu có nguyên nhân do trào ngược các chất trong dạ dày vào thực quản. Chẩn đoán GERD thường dựa trên các triệu chứng cổ điển và đáp ứng với thuốc ức chế acid. GERD là một mối quan tâm sức khỏe quan trọng do nó liên quan đến giảm chất lượng cuộc sống đáng kể. Các thuốc điều trị GERD không đắt, nhưng chi phí cho điều trị bệnh nhân GERD được cho là đắt gấp 2 lần những cá nhân tương đương không mắc GERD. Sự chênh lệch chi phí này có thể là do tỷ lệ mắc bệnh cao hơn ở những bệnh nhân GERD và chi phí quản lý điều trị không thích hợp các biến chứng của GERD cao hơn.
Dịch tễ
Tỷ lệ hiện mắc ước tính ở Bắc Mỹ là 18.1-27.8%. Khoảng một nửa số người trưởng thành sẽ báo cáo triệu chứng của GERD vào một thời điểm nào đó trong cuộc đời.
Một số tài liệu phân loại GERD thành ba kiểu hình: bệnh trào ngược không bào mòn (NERD, chiếm 60-70% bệnh nhân), viêm thực quản bào mòn (EE, gặp ở 30% bệnh nhân) và thực quản Barrett (BE, gặp ở 6-12% bệnh nhân). Bài viết này sẽ coi viêm thực quản bào mòn và thực quản Barrett là biến chứng của GERD.
Yếu tố nguy cơ
Các yếu tố nguy cơ của GERD bao gồm tuổi cao, chỉ số khối cơ thể (BMI) cao (trên 23 với người châu Á – Thái Bình Dương), hút thuốc, lo lắng/trầm cảm và ít hoạt động thể chất. Thói quen ăn uống cũng có thể góp phần vào GERD, như thức ăn có tính acid, kích thước và thời gian bữa ăn, đặc biệt là đối với giấc ngủ. Hoạt động thể chất dường như có tác dụng bảo vệ khỏi GERD, trừ hoạt động ngay sau bữa ăn.

Cơ chế bệnh sinh
GERD chủ yếu có nguyên nhân do rối loạn cơ vòng thực quản dưới (LES), và một số yếu tố có thể góp phần vào sự phát triển của nó. Các yếu tố này bao gồm cả các yếu tố sinh lý cũng như bệnh lý. Nguyên nhân phổ biến nhất là giãn cơ vòng thực quản dưới thoáng qua (TLESRs). TLESRs là những khoảnh khắc ngắn ức chế trương lực cơ vòng thực quản dưới không phụ thuộc vào một lần nuốt. Mặc dù có bản chất sinh lý, nhưng tần suất xuất hiện sau ăn ngày càng tăng có thể góp phần rất lớn vào trào ngược acid ở bệnh nhân GERD. Các yếu tố khác bao gồm giảm áp lực cơ vòng thực quản dưới, thoát vị khe hoành, tăng thanh thải acid thực quản và thời gian làm rỗng dạ dày chậm.
Triệu chứng
Triệu chứng cổ điển và phổ biến nhất của GERD là ợ nóng. Ợ nóng là cảm giác nóng ở ngực, tỏa ra ở miệng, cảm thấy vị chua ở sau miệng, do acid trào ngược lên thực quản. Tuy nhiên, chỉ có một tỷ lệ nhỏ các trường hợp trào ngược là có triệu chứng.
Một điều đáng chú ý là GERD là nguyên nhân phổ biến của đau ngực (không do nguyên nhân tại tim). Đau thắt ngực trong bệnh tim thiếu máu cục bộ rất dễ bị chẩn đoán nhầm với GERD, đặc biệt ở người cao tuổi. Cần chú ý loại trừ bệnh tim thiếu máu cục bộ trước khi chẩn đoán GERD ở các đối tượng bệnh nhân có nguy cơ cao.
Mặc dù các triệu chứng cổ điển của GERD có thể dễ dàng được nhận ra, các biểu hiện ngoài thực quản của GERD cũng rất phổ biến nhưng không phải lúc nào cũng được phát hiện. Các triệu chứng ngoài thực quản có nhiều khả năng do trào ngược vào thanh quản, dẫn đến hắng giọng và khàn giọng. Không hiếm bệnh nhân bị GERD phàn nàn về cảm giác có khối u sau cổ họng, được gọi là cảm giác vướng họng. Nguyên nhân của cảm giác này vẫn chưa được hiểu rõ nhưng người ta cho rằng sự tiếp xúc của hầu họng với acid làm tăng trương lực cơ thắt thực quản trên (UES). Hơn nữa, trào ngược acid có thể gây ra co thắt phế quản, làm trầm trọng hơn hen phế quản, do đó có thể dẫn đến ho, khó thở và khò khè. Một số bệnh nhân GERD cũng có thể trải qua buồn nôn và nôn mạn tính.
Điều quan trọng là cần phải sàng lọc bệnh nhân để tìm các triệu chứng cảnh báo vì các triệu chứng này sẽ cần được nội soi. Các triệu chứng cảnh báo có thể gợi ý về một tình trạng bệnh lý ác tính tiềm ẩn. Nội soi trên không bắt buộc khi có các triệu chứng GERD điển hình. Tuy nhiên, nội soi được khuyến nghị khi có các triệu chứng cảnh báo và để sàng lọc các bệnh nhân có nguy cơ cao gặp phải biến chứng (ví dụ: thực quản Barrett, bao gồm các bệnh nhân có triệu chứng thường xuyên và/hoặc mạn tính, tuổi > 50, da trắng và có béo phì trung tâm). Các triệu chứng cảnh báo bao gồm khó nuốt và nuốt đau, có thể là dấu hiệu của các biến chứng như hẹp, loét và/hoặc bệnh ác tính. Các dấu hiệu và triệu chứng cảnh báo khác bao gồm (nhưng không giới hạn) thiếu máu, xuất huyết và sụt cân.
Các triệu chứng của GERD khác biệt với khó tiêu. Khó tiêu được định nghĩa là có khó chịu vùng thượng vị, không có ợ nóng hoặc trào ngược acid, kéo dài hơn 1 tháng. Nó có thể liên quan đến đầy hơi, căng tức thượng vị, ợ hơi, buồn nôn và nôn. Khó tiêu có thể được điều trị khác với GERD và có thể yêu cầu nội soi cũng như xét nghiệm tìm Helicobacter pylori.
Biến chứng
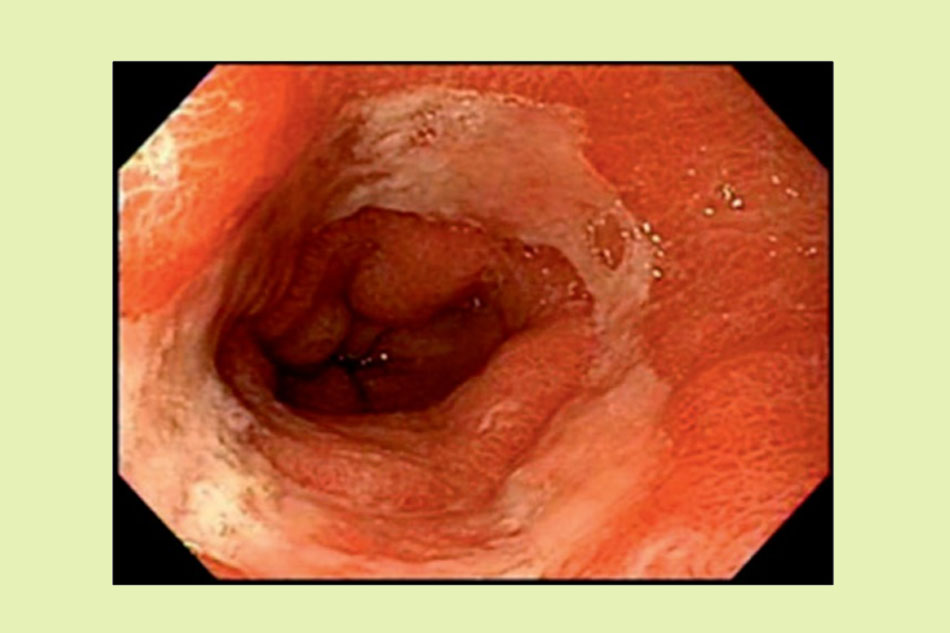
Nếu không được điều trị, GERD có thể dẫn đến một số biến chứng nghiêm trọng, bao gồm viêm thực quản và thực quản Barrett. Viêm thực quản có thể rất khác nhau về mức độ nghiêm trọng, với những trường hợp nặng có thể có bào mòn rộng, loét và chít hẹp thực quản. Viêm thực quản cũng có thể dẫn đến xuất huyết tiêu hóa. Xuất huyết đường tiêu hóa trên có thể biểu hiện như thiếu máu, nôn ra máu, chất nôn như bã cà phê, đại tiện phân đen và khi diễn biến rất nhanh có thể gây ra đại tiện phân có máu. Viêm thực quản mạn tính do tiếp xúc với acid liên tục có thể dẫn đến sẹo và phát triển hẹp thực quản, thường xuất hiện với phàn nàn chính là khó nuốt.
Bệnh nhân bị trào ngược acid dai dẳng có khả năng gặp phải thực quản Barrett, được định nghĩa là dị sản ruột của thực quản. Trong thực quản Barrett, biểu mô tế bào vảy bình thường của thực quản được thay thế bằng biểu mô trụ với các tế bào hình đài, một sự đáp ứng do tiếp xúc với acid. Những thay đổi của thực quản Barrett có thể mở rộng ra gần chỗ nối dạ dày – thực quản (GEJ) và có khả năng tiến triển thành ung thư biểu mô tuyến thực quản, do đó việc phát hiện sớm rất quan trọng trong phòng ngừa và quản lý sự biến đổi ác tính.
Chẩn đoán
GERD thường được chẩn đoán dựa vào lâm sàng với các triệu chứng cổ điển và đáp ứng với thuốc ức chế acid. Ợ nóng có đi cùng hoặc không đi cùng trào ngược là đủ để nghi ngờ GERD, đặc biệt khi các triệu chứng này trở nên tồi tệ hơn sau ăn hoặc nằm nghiêng. Các triệu chứng mất đi sau khi điều trị thử bằng các thuốc kháng histamine H2 hoặc thuốc ức chế bơm proton (PPIs) có thể được sử dụng để chẩn đoán GERD. Ở các bệnh nhân đáp ứng với điều trị theo kinh nghiệm, trong trường hợp không có các đặc điểm của triệu chứng cảnh báo, bệnh nhân không cần phải điều trị thêm.
Ở một số bệnh nhân, các triệu chứng trào ngược sẽ vẫn tồn tại mặc dù đã được điều trị bằng PPIs liều cao. Bác sĩ có thể sử dụng các xét nghiệm bổ sung để đánh giá các nguyên nhân khác gây ra triệu chứng và sàng lọc các biến chứng có thể xảy ra của GERD. Mức độ nghiêm trọng của các triệu chứng trào ngược không nhất thiết tương quan với mức độ tổn thương niêm mạc.
Xét nghiệm chẩn đoán được sử dụng nhiều nhất để đánh giá GERD và các biến chứng có thể xảy ra của nó là nội soi đường tiêu hóa trên, hay nội soi thực quản – dạ dày – tá tràng (EGD). Lợi ích quan trọng nhất của nội soi là có thể giúp quan sát được trực tiếp niêm mạc thực quản. Điều này hỗ trợ chẩn đoán các biến chứng của GERD như viêm thực quản, hẹp thực quản và thực quản Barrett. Để phân loại mức độ nghiêm trọng của GERD, ta có thể sử dụng phân loại Los Angeles, các độ phân loại từ A đến D, với D là mức độ nghiêm trọng nhất.
Theo dõi pH lưu động được coi là tiêu chuẩn vàng trong chẩn đoán trào ngược acid, cho phép phát hiện khách quan các hiện tượng trào ngược acid và mối tương quan với các triệu chứng. Điều này đặc biệt hữu ích ở những bệnh nhân có triệu chứng nhưng kết quả nội soi bình thường. Xét nghiệm này có độ lặp lại (84-93%), độ nhạy (96%) và độ đặc hiệu (96%) tốt. Để hoàn thành xét nghiệm, đầu dò pH (catheter hoặc viên nang không dây) được đặt vào thực quản trong 24 đến 48 giờ. Phần trăm thời gian có pH thực quản nhỏ hơn 4 là thông số chính được sử dụng trong chẩn đoán GERD. Lợi ích của nó là phát hiện được những thay đổi động về pH khi đứng thẳng và nằm nghiêng. Hơn nữa, đầu dò pH sẽ ghi lại số lần, mức độ cũng như thời gian xảy ra trào ngược.
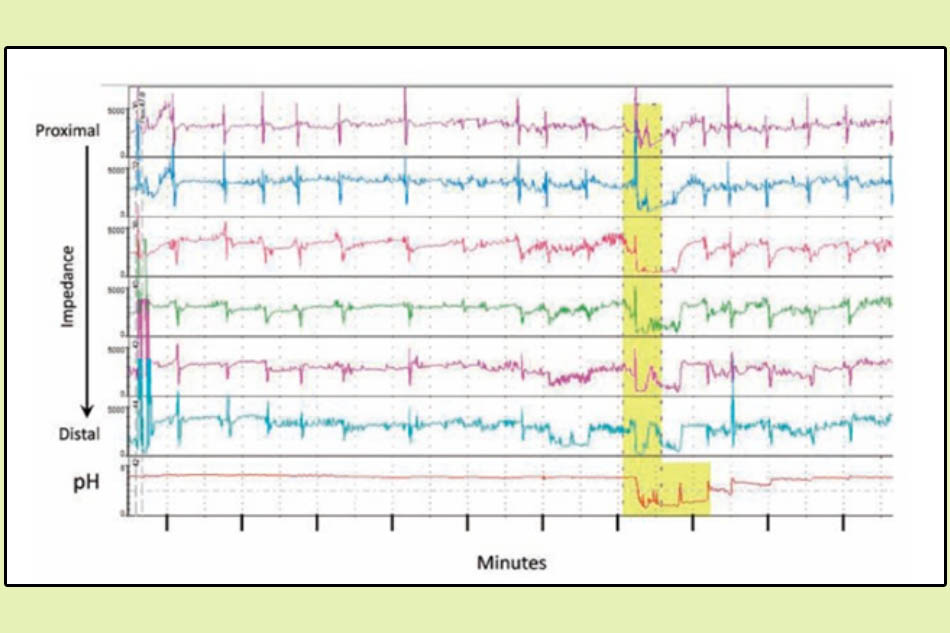
Trở kháng (thước đo độ dẫn điện) trong lòng thực quản được đo đồng thời bằng cách sử dụng nhiều đầu dò và các phép đo được thực hiện từ đầu thực quản gần đến gần dạ dày. Dưới cùng là độ pH tại điểm đo xa nhất. Phần đánh dấu màu vàng là các phép đo ghi lại sự trào ngược chất lỏng từ dạ dày tương quan với độ giảm pH, cho thấy trào ngược acid dạ dày (dữ liệu 24 giờ).
Hiệu quả chẩn đoán của xét nghiệm pH thực quản lưu động có thể được cải thiện khi bổ sung test trở kháng ở những bệnh nhân nghi ngờ mắc GERD. Test này cũng yêu cầu đặt đầu dò vào thực quản nhưng nó đo các đặc tính điện của các chất trong thực quản. Ví dụ, trào ngược chất lỏng có trở kháng thấp và độ dẫn cao trong khi trào ngược chất khí (trong ợ hơi) có trở kháng cao và độ dẫn thấp. Sử dụng đồng thời cả hai xét nghiệm về pH và trở kháng cho phép phát hiện các trường hợp trào ngược không bình thường không phát hiện được nếu chỉ theo dõi pH.
Đo điện đồ thực quản sử dụng barium chỉ hữu ích trong đánh giá bệnh nhân mắc chứng khó nuốt. Nó là một xét nghiệm tầm soát kém với GERD. Nó có độ nhạy (26%) và độ đặc hiệu (50%) kém cho viêm thực quản nhẹ so với nội soi. Trào ngược barium thường không tương quan tốt với trào ngược acid ở những bệnh nhân có triệu chứng, và có tới 20% trường hợp là dương tính ở những người bình thường. Test barium nội soi huỳnh quang có hiệu quả tốt hơn trong phát hiện viêm thực quản nặng, hẹp đường tiêu hóa và thoát vị khe hoành. Tuy nhiên, ngay cả với chỉ định này, nó vẫn có độ nhạy và độ đặc hiệu tương đối kém để phát hiện trào ngược acid so với xét nghiệm pH lưu động. Do đó, nó không được khuyến cáo để chẩn đoán thường quy GERD.
Điều trị
Nếu không có triệu chứng cảnh báo, việc điều trị GERD ban đầu nên hướng đến điều chỉnh lối sống. Tuy nhiên, điều quan trọng cần lưu ý là phần lớn các nghiên cứu về thay đổi lối sống và chế độ ăn uống trong GERD không được cung cấp đầy đủ. Tuy vậy, thay đổi lối sống vẫn là ưu tiên hàng đầu trong quản lý GERD, với mục tiêu chính là giảm triệu chứng và cải thiện chất lượng cuộc sống.
Cách điều chỉnh lối sống duy nhất đã được chứng minh có tác dụng kiểm soát GERD là kê cao gối đầu khi ngủ. Hoạt động này đã được chứng minh làm giảm tiếp xúc với acid và thời gian thanh thải acid thực quản cùng với giảm các triệu chứng sau đó ở bệnh nhân GERD nằm ngửa. Ngoài ra, cũng nên giảm thiểu hoặc tránh các yếu tố góp phần gây ra giãn cơ vòng thực quản dưới thoáng qua (TLESRs). Chúng bao gồm hút thuốc lá, uống nhiều đồ uống chứa cồn, ăn bữa tối lớn, đồ ăn vặt ban đêm và chế độ ăn nhiều chất béo. Giảm cân được khuyến khích mạnh ở những bệnh nhân GERD có thừa cân, nhưng không có lợi ích nào được ghi nhận ở những người có cân nặng bình thường. Mặc dù béo phì là một yếu tố nguy cơ của GERD, hầu hết các phẫu thuật giảm cân làm trầm trọng thêm tình trạng bệnh.

Ngoài ra, tất cả bệnh nhân bị GERD nên tránh dùng thuốc chống viêm không steroid (NSAIDs) vì chúng phá vỡ cơ chế bảo vệ niêm mạc sinh lý. Các NSAIDs ức chế một enzyme có tên gọi cyclooxygenase (COX)-1, từ đó làm giảm tổng hợp các prostaglandin sinh lý có tác dụng bảo vệ niêm mạc đường tiêu hóa.
Mục đích của điều trị bằng thuốc cho bệnh nhân GERD là giảm triệu chứng và giảm thiểu tổn thương niêm mạc do trào ngược acid. Trong khi liệu pháp ức chế acid thành công trong điều trị GERD, dường như không có mối quan hệ rõ ràng giữa mức độ nghiêm trọng của GERD với nồng độ acid dạ dày cao, trừ hội chứng Zollinger-Ellison.
Nhiều bệnh nhân bị GERD thường sử dụng các thuốc kháng acid (antacid) không kê đơn (OTC) trước khi khám bác sĩ. Loại thuốc này thường chỉ hiệu quả trong một thời gian ngắn, và chúng gây tăng tiết acid phản xạ. Các thuốc ức chế acid chính được sử dụng trong điều trị GERD bao gồm thuốc kháng histamine H2 và thuốc ức chế bơm proton (PPIs). Thuốc kháng histamine H2 hoạt động bằng cách ức chế tác dụng kích thích của histamine lên thụ thể của nó trên tế bào thành. PPIs có tác dụng làm giảm lượng acid tiết ra từ tế bào thành vào trong lòng dạ dày thông qua ức chế bơm proton (bơm H+/K+-ATPase). PPIs là nhóm thuốc hiệu quả hơn trong điều trị GERD và được ưu tiên sử dụng nếu không có chống chỉ định.
Các PPIs là nhóm thuốc ức chế acid mạnh nhất. Thuốc được sử dụng 1-2 lần/ngày vào 30-60 phút trước bữa ăn, khi dạ dày rỗng. Nhiều bệnh nhân sẽ tái phát triệu chứng sau khi ngừng sử dụng PPIs, và phải sử dụng thuốc suốt đời. Các tác dụng không mong muốn của PPIs bao gồm tăng nguy cơ gãy xương, giảm hấp thu các chất khoáng như calci, magnesi và sắt (do acid dạ dày đóng vai trò trong hấp thu các chất này), nhiễm trùng đường hô hấp và tiêu hóa (do acid dạ dày là một hàng rào bảo vệ cơ thể trước các tác nhân gây bệnh bên ngoài) và suy thận. Tuy nhiên đây chỉ là các tác dụng không mong muốn trên lý thuyết, ý nghĩa lâm sàng của chúng không thật sự rõ ràng. Bệnh nhân sẽ được chỉ định liều thấp nhất có thể và thử các đợt ngừng thuốc định kỳ để đánh giá hiệu quả và xem xét ngừng thuốc vĩnh viễn (nếu có thể).
Ở những bệnh nhân GERD kháng với chế độ liều PPIs 2 lần/ngày, có một số bằng chứng cho thấy bổ sung thuốc kháng histamine H2 vào ban đêm có thể có lợi. Trong trường hợp kháng thuốc này, các rối loạn khác cần được xem xét, đặc biệt là viêm thực quản tăng bạch cầu ái toan, viêm thực quản do thuốc, tốc độ làm rỗng dạ dày chậm, trào ngược dạ dày – tá tràng/dịch mật, hội chứng ruột kích thích, rối loạn tâm lý, có thắt tâm vị và và hội chứng Zollinger-Ellison.
Việc sử dụng phẫu thuật chống trào ngược còn đang gây tranh cãi. Các nghiên cứu chỉ cho thấy những cải thiện triệu chứng dài hạn tối thiểu khi phẫu thuật so với liệu pháp PPIs, trong khi tỷ lệ mắc chứng khó nuốt và khó tiêu tăng lên. Những bệnh nhân đáp ứng tốt nhất với phẫu thuật là những người cũng đáp ứng tốt với PPIs. Trong khi đó, những bệnh nhân kháng PPIs có khả năng không được hưởng lợi từ phẫu thuật. Do sự khác biệt gần như không đáng kể về hiệu lực giữa phẫu thuật và PPIs cũng như nguy cơ biến chứng sau phẫu thuật và tử vong, phẫu thuật chỉ nên dành cho một số ít bệnh nhân được lựa chọn.
Dự phòng
- Duy trì cân nặng hợp lý. BMI nên nằm trong khoảng 18.5-23 kg/m2 (không áp dụng cho người tập thể thao thường xuyên và phụ nữ có thai).
- Bỏ thuốc lá (nếu có).
- Nâng cao gối khi ngủ (15-23 cm) có thể giúp giảm các triệu chứng ợ hơi, ợ chua.
- Không nằm ngay sau bữa ăn. Hãy đợi ít nhất 3 giờ.
- Ăn chậm và nhai kĩ.
- Tránh một số thức ăn và đồ uống có thể gây trào ngược như thực phẩm nhiều dầu mỡ, rượu, cà phê, tỏi…
- Tránh sử dụng quần áo bó sát vòng eo.
Tài liệu tham khảo
Clarrett DM, Hachem C. Gastroesophageal Reflux Disease (GERD). Mo Med. 2018; 115(3): 214-218.
Available from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6140167/
Badillo R, Francis D. Diagnosis and treatment of gastroesophageal reflux disease. World J Gastrointest Pharmacol Ther. 2014; 5(3): 105-112. doi: 10.4292/wjgpt.v5.i3.105.
Available from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4133436/
Catiele Antunes, Abdul Aleem, Sean A. Curtis. Gastroesophageal Reflux Disease. StatPearls. 2021.
Available from https://www.ncbi.nlm.nih.gov/books/NBK441938/
Xem thêm:
