Medrol là tên gọi biệt dược của Methylprednisolone, một hoạt chất thuộc nhóm Glucocorticoid. Đây là một sản phẩm của công ty dược phẩm đa quốc gia Pfizer. Thuốc có các dạng hàm lượng 2, 4, 8, 16 và 32 mg.
Tổng quan về Methylprednisolone
Lịch sử nghiên cứu và phát triển
Methylprednisolone là một Glucocorticoid tổng hợp. Hoạt chất này được tổng hợp và sản xuất lần đầu bởi công ty dược phẩm Upjohn, sau này là Pfizer. Nó đã được Cơ quan Quản lý Thực phẩm và Dược phẩm (FDA) Hoa Kỳ phê duyệt ngày 02/10/1957.
Cấu trúc hóa học
Methylprednisolone có cấu trúc hóa học rất đặc trưng của các Glucocorticoid.
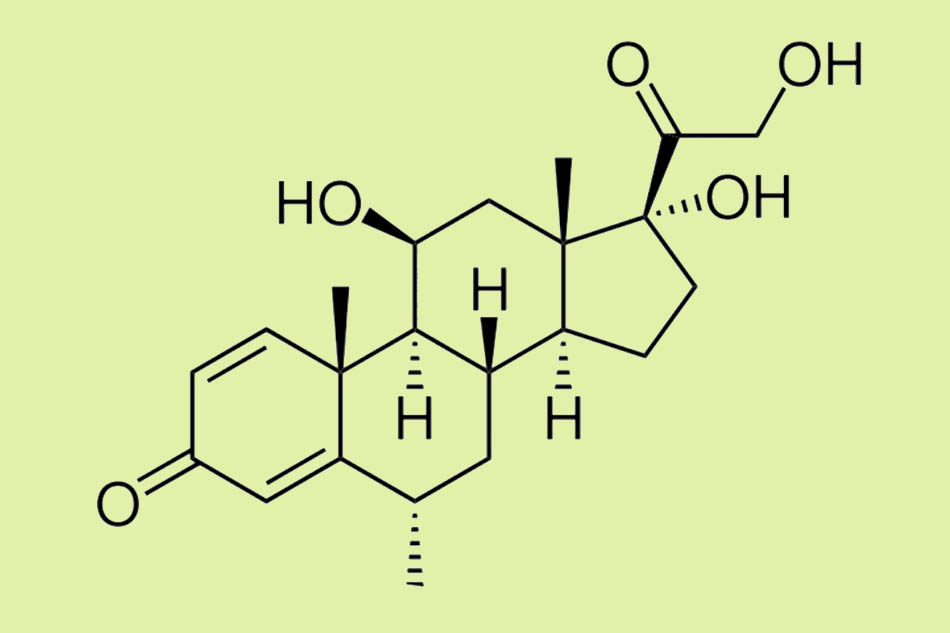
Cấu trúc hóa học của nó gần tương tự như Prednisolone, một Glucocorticoid khác. Sự khác biệt duy nhất là nhóm methyl (-CH3) ở vị trí số 6 trên khung steroid. Sự khác biệt nhỏ này làm tăng thời gian bán thải của Methylprednisolone so với Prednisolone, và do đó liều sử dụng của Methylprednisolone cũng thấp hơn một chút (4 mg Methylprednisolone tương đương với 5 mg Prednisolone).
Dược lý học
Dược lực học
Cơ chế tác dụng của Methylprednisolone chia thành hai nhóm chính: qua hệ gene (genomic) và không qua hệ gene (non-genomic). Cơ chế qua hệ gene đòi hỏi sự phiên mã tạo thành các RNA thông tin (mRNA) và dịch mã tạo thành các protein đáp ứng nên thời gian để nó thể hiện tác dụng theo cơ chế này khá lâu. Ngược lại, cơ chế không qua hệ gene lại không đòi hỏi các quá trình trên nên thời gian thể hiện tác dụng nhanh hơn nhiều (tính bằng phút).
Cơ chế thông qua hệ gene phụ thuộc vào sự liên kết của thuốc với thụ thể Glucocorticoid (GR) nội bào. Trong cơ chế này, phân tử sẽ gắn với thụ thể và phức hợp này sẽ di chuyển vào nhân, điều chỉnh biểu hiện gene gây ra đáp ứng.
Ở trạng thái không liên kết với Glucocorticoid, các thụ thể Glucocorticoid nằm trong bào tương, gắn với các protein sốc nhiệt (HSPs), các immunophilin và các chaperone như src và p23. Tất cả tạo thành một phức hợp multiprotein lớn. Methylprednisolone nói riêng và các Glucocorticoid nói chung được vận chuyển trong lòng mạch nhờ các protein và đi vào trong tế bào nhờ cơ chế khuếch tán thụ động (không cần thụ thể màng tế bào). Trong bào tương, các Glucocorticoid liên kết với thụ thể của nó, làm thay đổi cấu trúc và đồng phân hóa phức hợp Glucocorticoid – thụ thể Glucocorticoid (GC-GR). Điều này làm cho phức hợp multiprotein phân ly và di chuyển vào trong nhân. Bản thân các chaperone cũng đóng vai trò hỗ trợ trong sự di chuyển này. Sau khi vào trong nhân, phức hợp này sẽ được dimer hóa và tích hợp vào gene, từ đó tăng cường hoặc ức chế phiên mã một số đoạn DNA cần thiết. Glucocorticoid có khả năng điều hòa phiên mã 100-1000 gene đặc hiệu.
Một trong các cơ chế của con đường thông qua hệ gene xảy ra khi phức hợp này liên kết trực tiếp với một trình tự DNA được gọi là các yếu tố đáp ứng Glucocorticoid (GREs). GREs nằm trong vùng điều hòa của gen mục tiêu và là trung gian cho quá trình hoạt hóa chéo hoặc bất hoạt chéo. Một ví dụ kinh điển của cơ chế này là tác dụng chống viêm của Glucocorticoid thông qua hoạt hóa lipocortin 1 và từ đó ức chế phospholipase A2, dẫn đến giảm tổng hợp các chất trung gian hóa học gây viêm.
Cơ chế không qua hệ gene của Glucocorticoid được phân loại theo ba cơ chế: qua trung gian thụ thể Glucocorticoid trong bào tương (cGR), thụ thể Glucocorticoid liên kết màng (mGR) và tương tác hóa lý với màng tế bào (không đặc hiệu). Do tác dụng của cơ chế này nhanh nên Glucocorticoid vẫn có thể được sử dụng trong các trường hợp cấp cứu như đợt cấp của bệnh phổi tắc nghẽn mạn tính (COPD) hay sốc phản vệ.
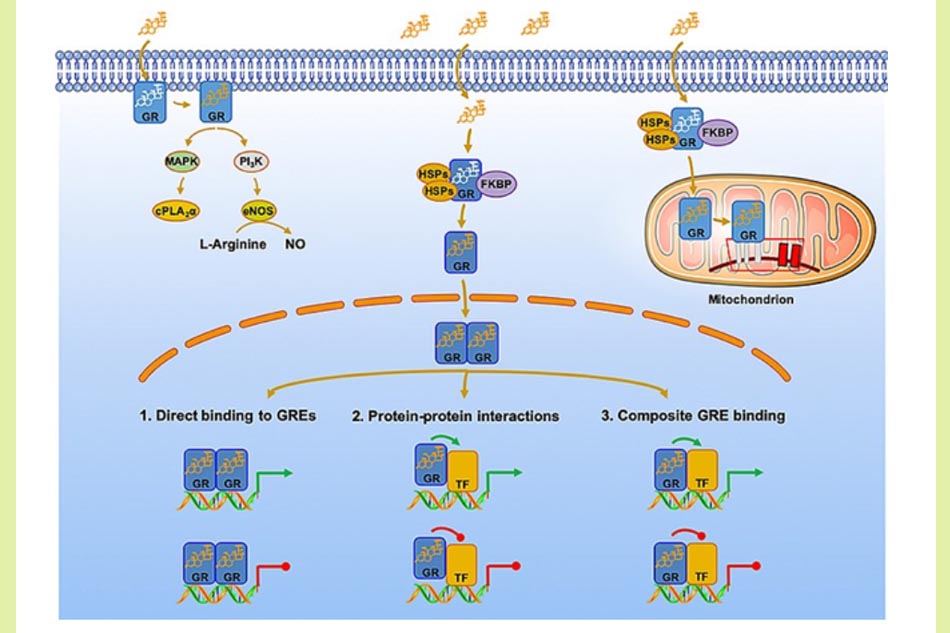
Các tác dụng của Methylprednisolone (cũng như các Glucocorticoid) có thể được tóm gọn lại như sau:
Chuyển hóa:
- Muối nước: Giữ natri và nước, tăng thải kali và calci. Các hậu quả của nó là phù, tăng huyết áp, hạ kali máu, cường cận giáp thứ phát, loãng xương và gãy xương.
- Protein: Tăng dị hóa protein, gây yếu cơ, teo cơ.
- Lipid: Tăng dị hóa lipid ở chi nhưng tăng tổng hợp ở thân, gây ra hiện tượng béo trung tâm, giả hội chứng Cushing, gù trâu, mặt hình mặt trăng.
- Glucid: Tăng tân tạo đường ở gan, tăng ly giải glycogen từ gan vào máu gây tăng đường huyết, đái tháo đường.
Chống viêm thông qua cơ chế hoạt hóa lipocortin 1 đã nói ở trên. Mặc dù việc ức chế tổng hợp các prostaglandin sinh lý có thể ảnh hưởng đến dạ dày trên lý thuyết, nhưng trên thực tế sử dụng Glucocorticoid đơn độc không làm tăng nguy cơ loét dạ dày ở người khỏe mạnh.
Chống dị ứng thông qua cơ chế ức chế phospholipase C, làm giảm giải phóng các chất trung gian hóa học gây dị ứng.
Ức chế miễn dịch ở liều cao do gây teo cơ quan lympho, ức chế hóa ứng động bạch cầu, kích thích quá trình apoptosis (chết tế bào theo chương trình) của các tế bào miễn dịch …
Khác: Kích thích thần kinh trung ương, ức chế nguyên bào sợi…
Dược động học
Methylprednisolone có dược động học tuyến tính, không phụ thuộc đường dùng.
- Hấp thu: Hấp thu tốt qua đường tiêu hóa. Thời gian đạt nồng độ đỉnh trong huyết tương (Tmax) là 1.5-2.3 giờ ở người tình nguyện khỏe mạnh. Sinh khả dụng tuyệt đối là 82-89%.
- Phân bố: Methylprednisolone được phân bố rộng vào các mô, qua được hàng rào máu não và vào được sữa mẹ. Thể tích phân bố (Vd) khoảng 1.4 L/kg. Liên kết với protein huyết tương khoảng 77%.
- Chuyển hóa: Methylprednisolone được chuyển hóa chủ yếu ở gan và bài xuất ở thận. Chất chuyển hóa chính của nó là 20α-hydroxymethylprednisolone và 20β-hydroxymethylprednisolone không có hoạt tính. Chuyển hóa này chủ yếu thông qua CYP3A4 ở gan. Methylprednisolone cũng đồng thời là cơ chất của protein vận chuyển p-glycoprotein ABC (ATP-binding cassette).
- Thải trừ: Thời gian bán thải (t1/2) trung bình của Methylprednisolone toàn phần là 1.8-5.2 giờ. Thanh thải tổng khoảng 5-6 mL/phút/kg.
Tác dụng – Chỉ định
Thuốc có tác dụng chống viêm, chống dị ứng và ức chế miễn dịch (ở liều cao).
Các chỉ định của Medrol bao gồm:
Rối loạn nội tiết:
- Suy vỏ thượng thận nguyên phát hoặc thứ phát (Cortisone hoặc Hydrocortisone là lựa chọn đầu tay, Methylprednisolone có thể được sử dụng kết hợp với Mineralocorticoid nếu có thể).
- Tăng sản thượng thận bẩm sinh.
- Viêm tuyến giáp không nhiễm trùng.
- Tăng calci máu liên quan tới ung thư.
Rối loạn thấp khớp: Liệu pháp bổ trợ trong thời gian ngắn.
- Viêm khớp dạng thấp, bao gồm cả trẻ vị thành niên (một số trường hợp cần điều trị duy trì liều thấp).
- Viêm cột sống dính khớp.
- Viêm bao hoạt dịch cấp hoặc bán cấp.
- Viêm màng hoạt dịch.
- Viêm bao gân cấp không đặc hiệu.
- Viêm xương khớp sau chấn thương.
- Viêm khớp vảy nến.
- Viêm mỏm lồi cầu.
- Viêm khớp do gout cấp.
Bệnh collagen: Áp dụng trong đợt cấp hoặc điều trị duy trì trong một số trường hợp.
- Lupus ban đỏ hệ thống (SLE).
- Viêm da cơ toàn thân (viêm đa cơ).
- Viêm tim do thấp tim cấp.
Bệnh da liễu:
- Viêm da dạng herpes bọng nước.
- Hồng ban đa dạng nặng.
- Hội chứng Stevens-Johnson.
- Viêm da tiết bã nặng.
- Viêm da tróc vảy.
- U sùi thể nấm.
- Bệnh Pemphigus.
- Vẩy nến nặng.
Dị ứng:
- Viêm mũi dị ứng theo mùa hoặc quanh năm.
- Phản ứng quá mẫn với thuốc.
- Bệnh huyết thanh.
- Viêm da tiếp xúc.
- Viêm da dị ứng.
- Hen phế quản.
Bệnh lý nhãn khoa: Các quá trình dị ứng và viêm cấp hoặc mạn tính nghiêm trọng liên quan đến mắt và phần phụ của nó.

- Loét rìa giác mạc dị ứng.
- Zona thần kinh tại mắt.
- Viêm đoạn trước.
- Viêm màng bồ đào và viêm màng mạch sau lan tỏa.
- Viêm mắt giao cảm.
- Viêm giác mạc.
- Viêm dây thần kinh thị giác.
- Viêm kết mạc dị ứng.
- Viêm màng mạch – võng mạc mắt.
- Viêm mống mắt và viêm mống mắt – thể mi.
Rối loạn hô hấp:
- Bệnh sarcoidosis (u hạt) có triệu chứng.
- Bệnh beryllium.
- Hội chứng Loeffler không kiểm soát được bằng các phương pháp khác.
- Lao phổi lan tỏa hoặc bộc phát khi phối hợp với hóa trị liệu chống lao phù hợp.
- Tổn thương phổi do hít phải.
Rối loạn huyết học:
- Ban xuất huyết giảm tiểu cầu vô căn ở người lớn.
- Giảm tiểu cầu thứ phát ở người lớn.
- Thiếu máu tan máu mắc phải (tự miễn).
- Giảm nguyên hồng cầu.
- Thiếu máu giảm sản bẩm sinh (hồng cầu).
Ung thư: Điều trị giảm nhẹ.
- Bệnh bạch cầu và lymphoma ở người lớn.
- Bệnh bạch cầu cấp ở trẻ em.
Tình trạng phù: Gây lợi tiểu hoặc giảm protein niệu trong hội chứng thận hư, không có urea huyết, thuộc loại vô căn hoặc do lupus ban đỏ.
Rối loạn tiêu hóa: Giúp bệnh nhân vượt qua giai đoạn nguy kịch.
- Viêm loét đại tràng.
- Viêm đoạn ruột hồi.
Thần kinh: Đợt cấp của bệnh đa xơ cứng.
Khác:
- Viêm màng não do lao có block dưới nhện hoặc block sắp xảy ra, phối hợp với hóa trị liệu kháng lao phù hợp.
- Bệnh giun xoắn liên quan đến thần kinh hoặc cơ tim.
Cách dùng – Liều dùng

Methylprednisolone có thể được sử dụng theo đường uống hoặc tiêm. Biệt dược Medrol là dạng bào chế đường uống.
Liều khởi đầu thay đổi từ 4-48 mg/ngày, tùy thuộc vào bệnh cụ thể đang được điều trị. Liều này sau đó sẽ được duy trì hoặc hiệu chỉnh để phù hợp với đáp ứng. Sau một thời gian hợp lý mà chưa đạt được đáp ứng lâm sàng thỏa đáng, bệnh nhân nên ngừng sử dụng thuốc và chuyển sang liệu pháp khác.
Sau khi ghi nhận đáp ứng tốt với thuốc, liều duy trì thích hợp được xác định bằng cách giảm liều khởi đầu dần theo từng giai đoạn nhỏ với các khoảng thời gian thích hợp cho đến khi đạt được liều thấp nhất duy trì được đáp ứng trên lâm sàng.
Nếu không phải trường hợp đặc biệt, dùng thuốc 1 lần/ngày vào 8 giờ sáng. Nếu dùng liều cao, có thể chia ra 2/3 liều vào buổi sáng và 1/3 liều vào buổi chiều. Dùng thuốc vào lúc 8 giờ sáng dựa trên nhịp sinh học của sự bài tiết cortisol của cơ thể, giúp giảm thiểu đến tối đa sự ức chế trục dưới đồi – tuyến yên – thượng thận (HPA).
Trong nhiều trường hợp dùng thuốc dài hạn, nếu có thể, xem xét chế độ dùng liều cách ngày. Lợi ích của liệu pháp dùng thuốc cách ngày là giảm thiểu các tác dụng không mong muốn như ức chế trục HPA, giả hội chứng Cushing, các triệu chứng cai Glucocorticoid và ức chế sự phát triển ở trẻ em.
Tác dụng không mong muốn
Rối loạn phân bố dịch và điện giải:
- Giữ muối và nước, phù.
- Suy tim sung huyết ở các bệnh nhân nhạy cảm.
- Tăng huyết áp.
- Mất kali và nhiễm kiềm chuyển hóa hạ kali máu.
Rối loạn cơ xương khớp:
- Yếu cơ, mất cơ, bệnh cơ do steroid.
- Loãng xương.
- Đứt gân, đặc biệt là gân Achilles.
- Gãy nén đốt sống.
- Hoại tử đầu xương đùi và xương đùi vô trùng.
- Gãy xương dài.
Rối loạn tiêu hóa:

- Loét tiêu hóa, thủng hoặc xuất huyết tiêu hóa.
- Viêm tụy.
- Viêm loét thực quản.
- Chướng bụng.
Rối loạn gan: Tăng alanin transaminase (ALT, SGPT), aspartate transaminase (AST, SGOT) và phosphatase kiềm nhẹ, có thể hồi phục khi ngừng thuốc.
Rối loạn da liễu:
- Vết thương chậm lành.
- Mỏng da.
- Đốm xuất huyết hoặc bầm tím.
- Có thể ức chế đáp ứng với các test da.
- Ban đỏ vùng mặt.
- Tăng tiết mồ hôi.
Rối loạn thần kinh:
- Tăng áp lực nội sọ và phù gai thị (giả u não).
- Co giật, chóng mặt, đau đầu.
Rối loạn nội tiết:
- Giả hội chứng Cushing.
- Ức chế sự phát triển ở trẻ em.
- Tuyến thượng thận và tuyến yên không đáp ứng thứ phát.
- Kinh nguyệt không đều.
- Giảm dung nạp carbohydrate và đái tháo đường tiềm ẩn.
- Tăng nhu cầu sử dụng Insulin hoặc thuốc hạ đường huyết ở bệnh nhân đái tháo đường.
Rối loạn nhãn khoa:
- Đục thủy tinh thể dưới bao sau.
- Tăng nhãn áp và glaucoma.
- Chứng lồi mắt.
Rối loạn chuyển hóa: Cân bằng nitơ âm do tăng dị hóa protein.
Chống chỉ định

- Quá mẫn cảm với bất cứ thành phần nào khác của thuốc.
- Nhiễm nấm toàn thân.
- Sử dụng vaccin sống giảm độc lực ở những bệnh nhân đang dùng Glucocorticoid liều ức chế miễn dịch.
Tương tác thuốc
Phối hợp với Cyclosporin: Hai thuốc Methylprednisolone và Cyclosporin có thể ức chế chuyển hóa lẫn nhau, do đó làm tăng nguy cơ gặp phải tác dụng không mong muốn của hai thuốc. Co giật đã được báo cáo khi sử dụng phối hợp này.
Các thuốc gây cảm ứng men gan mạnh như Phenobarbital, Phenytoin, Efavirenz và Rifampicin có thể làm tăng chuyển hóa và thanh thải của Methylprednisolone và dẫn đến cần tăng liều để đạt được đáp ứng mong muốn.
Các thuốc gây ức chế men gan mạnh như kháng sinh nhóm Macrolide (Clarithromycin, Erythromycin), kháng nấm azole (Ketoconazole, Itraconazole) và các thuốc ức chế protease HIV (Lopinavir, Ritonavir) có thể làm giảm chuyển hóa và thanh thải của Methylprednisolone và dẫn đến cần giảm liều để tránh độc tính của thuốc.
Methylprednisolone có thể làm tăng thanh thải của Aspirin liều cao dùng kéo dài. Điều này có thể làm giảm nồng độ Aspirin huyết tương hoặc tăng nguy cơ ngộ độc Aspirin khi ngừng Methylprednisolone. Thận trọng khi sử dụng phối hợp này ở những bệnh nhân có giảm prothrombin máu.
Phối hợp với các thuốc chống đông đường uống: Tác dụng chống đông máu có thể tăng hoặc giảm. Cần theo dõi các chỉ số đông máu để duy trì hiệu quả chống đông mong muốn.
Lưu ý và thận trọng khi sử dụng thuốc

Ở những bệnh nhân đang điều trị bằng Glucocorticoid bị stress bất thường, tăng liều Glucocorticoid tác dụng nhanh trước, trong và sau tình huống stress được chỉ định.
Glucocorticoid có thể che dấu một số dấu hiệu của nhiễm trùng. Nhiễm trùng mới cũng có thể xuất hiện trong quá trình sử dụng. Nhiễm trùng do bất kỳ tác nhân gây bệnh nào cũng đều có thể liên quan đến việc sử dụng Glucocorticoid đơn độc hoặc kết hợp với các chất ức chế miễn dịch khác. Các nhiễm trùng này có thể nhẹ, nhưng cũng có thể nặng và đôi khi gây tử vong. Tỷ lệ xuất hiện các biến chứng nhiễm trùng tăng lên cùng với tăng liều Glucocorticoid.
Sử dụng Glucocorticoid kéo dài có thể gây ra đục thủy tinh thể dưới bao sau, tăng nhãn áp, glaucoma, tổn thương các dây thần kinh thị giác.
Liều trung bình hoặc liều cao Hydrocortisone hoặc Cortisone có thể gây tăng huyết áp, giữ muối nước và tăng đào thải kali. Những tác dụng không mong muốn này ít có khả năng xảy ra với các dẫn xuất tổng hợp (như Methylprednisolone) trừ khi sử dụng chúng với liều cao. Có thể cần hạn chế muối và bổ sung kali trong chế độ ăn. Tất cả các Glucocorticoid đều làm tăng đào thải calci qua nước tiểu.
Có thể sử dụng vaccin bất hoạt cho những bệnh nhân đang dùng Glucocorticoid liều ức chế miễn dịch, tuy nhiên đáp ứng miễn dịch với vaccin có thể giảm.
Sử dụng Medrol trong bệnh lao hoạt động nên được hạn chế chỉ trong những trường hợp bệnh lao bộc phát hoặc lan tỏa. Nếu sử dụng thuốc trên những bệnh nhân lao tiềm ẩn, cần theo dõi chặt chẽ vì bệnh có thể tái phát. Nếu thời gian điều trị kéo dài, những bệnh nhân này nên được điều trị dự phòng hóa trị liệu.
Những bệnh nhân đang sử dụng thuốc ức chế miễn dịch dễ bị nhiễm trùng hơn những người khỏe mạnh. Thủy đậu và bệnh sởi có thể có trở nên nghiêm trọng hơn hoặc thậm chí tử vong ở trẻ em hoặc người lớn không có miễn dịch khi dùng Glucocorticoid. Ở những trẻ em hoặc người lớn chưa mắc các bệnh này, cần đặc biệt cẩn thận, tránh để bị phơi nhiễm. Nếu đã bị phơi nhiễm thủy đậu, có thể dự phòng bằng globulin miễn dịch Varicella zoster (VZIG). Nếu đã bị phơi nhiễm bệnh sởi, có thể dự phòng bằng globulin miễn dịch tiêm bắp tổ hợp (IG). Nếu thủy đậu phát triển, xem xét điều trị bằng thuốc kháng virus.
Sử dụng thận trọng ở những bệnh nhân nhiễm giun lươn. Ở những bệnh nhân này, ức chế miễn dịch do Glucocorticoid có thể dẫn đến bội nhiễm và ấu trùng lan rộng, thường đi kèm với viêm ruột nặng và nhiễm trùng huyết do vi khuẩn gram âm, có thể gây tử vong.
Có thể giảm nguy cơ suy thượng thận thứ phát bằng cách giảm liều dần. Suy thượng thận tương đối có thể tồn tại nhiều tháng sau khi ngừng điều trị, do đó nếu stress xảy ra trong giai đoạn nào đó, có thể cần sử dụng lại liệu pháp hormone. Bài tiết Mineralocorticoid cũng có thể giảm, vậy nên bệnh nhân có thể sử dụng thêm muối hoặc Mineralocorticoid đồng thời.
Tác dụng của thuốc tăng lên ở bệnh nhân suy giáp hoặc xơ gan.
Thận trọng với những bệnh nhân nhiễm trùng herpes simplex ở mắt vì có thể gây thủng giác mạc.
Sử dụng liều thấp nhất có hiệu quả trong thời gian ngắn nhất có thể, giảm liều từ từ dựa trên nguy cơ ức chế trục HPA (chỉ được phép ngừng thuốc đột ngột khi chắc chắn không có nguy cơ ức chế trục HPA). Trong một số trường hợp, chế độ dùng liều cách ngày nên được áp dụng.
Sử dụng thuốc có thể gây ra một số rối loạn tâm thần: hưng phấn, mất ngủ, thay đổi tâm trạng, tính cách, trầm cảm nặng và loạn thần. Sự bất ổn cảm xúc hoặc khuynh hướng loạn thần vốn có cũng có thể trở nên nặng hơn khi dùng Glucocorticoid.
Thận trọng ở những bệnh nhân xơ cứng toàn thân do đã quan sát thấy sự gia tăng tỷ lệ mắc cơn thận xơ cứng bì khi dùng thuốc.
Thận trọng với viêm loét đại tràng không đặc hiệu (nếu có khả năng sắp xảy ra thủng ruột, áp xe hoặc nhiễm trùng sinh mủ), viêm túi thừa, nối ruột mới, loét tiêu hóa hoạt động hoặc tiềm ẩn, suy thận, tăng huyết áp, loãng xương và nhược cơ.
Theo dõi sự phát triển của trẻ sơ sinh và trẻ em khi sử dụng Glucocorticoid kéo dài.
Đã có những báo cáo về sarcoma Kaposi ở bệnh nhân đang sử dụng Glucocorticoid. Ngừng thuốc có thể làm bệnh thuyên giảm về mặt lâm sàng.
Glucocorticoid có hiệu quả trong rút ngắn thời gian giải quyết đợt cấp của bệnh đa xơ cứng, nhưng không ảnh hưởng đến kết quả cuối cùng.
Sử dụng thuốc trên đối tượng đặc biệt
- Phụ nữ có thai và đang cho con bú: Methylprednisolone có liên quan đến nguy cơ thai nhẹ cân (phụ thuộc liều), hở hàm ếch, thai chậm phát triển và não chậm phát triển. Đục thủy tinh thể cũng đã được quan sát ở trẻ sơ sinh có mẹ điều trị bằng Glucocorticoid dài hạn trong thai kỳ. Do các dữ liệu từ các nghiên cứu lâm sàng chưa đầy đủ, việc sử dụng loại thuốc này trong thời kỳ mang thai hoặc đang cho con bú cần cân nhắc lợi ích của thuốc so với các nguy cơ tiềm ẩn đối với mẹ, thai nhi hoặc trẻ bú mẹ. Trẻ sơ sinh được sinh ra từ những bà mẹ đã dùng một lượng đáng kể Glucocorticoid trong thời kỳ mang thai cần được giám sát cẩn thận để phát hiện các dấu hiệu của suy thượng thận.
- Người cao tuổi: Chức năng gan của người cao tuổi thường suy giảm, từ đó có thể có hiện tượng giảm chuyển hóa và thanh thải thuốc. Cần đánh giá chức năng gan của đối tượng này trước và trong quá trình điều trị và có hiệu chỉnh liều phù hợp.

- Trẻ em: Ở những đối tượng trẻ sơ sinh chưa hoàn thiện chức năng gan, liều sử dụng của Methylprednisolone cũng cần được hiệu chỉnh phù hợp.
- Bệnh nhân suy giảm chức năng thận: Khả năng thải trừ các chất chuyển hóa không hoạt tính của thuốc giảm. Tuy nhiên điều này dường như không gây ra vấn đề đáng kể do thuốc vẫn được chuyển hóa thành các chất không hoạt tính tại gan. Không rõ liệu sự tích lũy các chất chuyển hóa không hoạt tính của thuốc có thể gây ra độc tính đáng kể cho cơ thể hay không.
- Bệnh nhân suy giảm chức năng gan: Cần hiệu chỉnh liều phù hợp với chức năng gan do khả năng chuyển hóa và thanh thải thuốc giảm đáng kể.
Một số nghiên cứu và thử nghiệm lâm sàng
Thử nghiệm lâm sàng đánh giá hiệu lực của Methylprednisolone và Chlorambucil trong bệnh thận màng vô căn đưa ra kết luận rằng điều trị bằng steroid và Chlorambucil trong 6 tháng giúp thuyên giảm hội chứng thận hư ở người trưởng thành với bệnh thận màng vô căn và có thể bảo tồn chức năng thận trong tối thiểu vài năm.
Thử nghiệm lâm sàng đối chứng ngẫu nhiên, mù ba so sánh Methylprednisolone và Dexamethasone trong điều trị bệnh nhân COVID-19 nhập viện: Nhóm can thiệp sử dụng Methylprednisolone 2 mg/kg/ngày và nhóm chứng sử dụng Dexamethasone 6 mg/ngày. Dữ liệu được đánh giá dựa trên thang đo thứ bậc 9 điểm của Tổ chức Y tế Thế giới (WHO), với phạm vi từ 0 điểm (không nhiễm) đến 8 điểm (tử vong).
Kết quả: Tình trạng lâm sàng ở nhóm can thiệp tốt hơn đáng kể so với nhóm chứng ở ngày thứ 5 (4.02 vs 5.21, p = 0.002) và ngày thứ 10 (2.90 vs 4.71, p = 0.001) khi nhập viện. Cũng có sự khác biệt đáng kể về điểm trung bình tổng giữa nhóm can thiệp và nhóm chứng (3.909 vs 4.873, p = 0.004). Thời gian nằm viện trung bình ở nhóm can thiệp và nhóm chứng lần lượt là 7.43 ± 3.64 ngày và 10.52 ± 5.47 ngày (p = 0.015). Nhu cầu sử dụng máy thở ở nhóm can thiệp thấp hơn nhóm chứng đáng kể (18.2% vs 38.1%, p = 0.04).
Kết luận: Ở những bệnh nhân COVID-19 thiếu oxy nhập viện, Methylprednisolone chứng minh được kết quả tốt hơn so với Dexamethasone.
Tài liệu tham khảo
Ponticelli C, Zucchelli P, Imbasciati E, Cagnoli L, Pozzi C, Passerini P, Grassi C, Limido D, Pasquali S, Volpini T, et al. Controlled trial of methylprednisolone and chlorambucil in idiopathic membranous nephropathy. N Engl J Med. 1984 Apr 12; 310(15): 946-50. doi: 10.1056/NEJM198404123101503.
Available from https://www.nejm.org/doi/full/10.1056/nejm198404123101503
Ranjbar K, Moghadami M, Mirahmadizadeh A, Fallahi MJ, Khaloo V, Shahriarirad R, Erfani A, Khodamoradi Z, Gholampoor Saadi MH. Methylprednisolone or dexamethasone, which one is superior corticosteroid in the treatment of hospitalized COVID-19 patients: a triple-blinded randomized controlled trial. BMC Infect Dis. 2021 Apr 10; 21(1): 337. doi: 10.1186/s12879-021-06045-3.
Available from https://bmcinfectdis.biomedcentral.com/articles/10.1186/s12879-021-06045-3
Xem thêm: Nhóm thuốc NSAIDs: Tác dụng, Chỉ định, Cách dùng, Chống chỉ định
