Bệnh phụ khoa
Tăng huyết áp: Nguyên nhân, triệu chứng, cách điều trị
Tăng huyết áp là gì?
Tăng huyết áp (hypertension), hay tăng huyết áp động mạch hệ thống, là một bệnh lý đặc trưng bởi huyết áp cao liên tục trong các động mạch hệ thống. Huyết áp thường được biểu diễn dưới dạng huyết áp tâm thu (áp lực máu tạo ra trên thành động mạch khi tim co bóp) và huyết áp tâm trương (áp lực máu tạo ra trên thành động mạch khi tim giãn ra). Tăng huyết áp là một trong những bệnh lý được nghiên cứu nhiều nhất trong thế kỷ trước và là một trong những bệnh đi kèm góp phần quan trọng vào sự phát triển của đột quỵ, nhồi máu cơ tim, suy tim và suy thận.
Thông thường, tăng huyết áp được xác định khi huyết áp tâm thu ≥ 140 mmHg và/hoặc huyết áp tâm trương ≥ 90 mmHg hoặc đang sử dụng thuốc hạ huyết áp (huyết áp đo tại phòng khám). Tại Hoa Kỳ, ngưỡng huyết áp được sử dụng để chẩn đoán tăng huyết áp là 130/80 mmHg.
Dịch tễ
Hơn 1 tỷ người trưởng thành trên toàn thế giới bị tăng huyết áp và có tới 45% dân số trưởng thành bị ảnh hưởng bởi căn bệnh này. Tăng huyết áp gặp ở mọi tầng lớp kinh tế – xã hội và tăng theo độ tuổi. Khoảng 60% người trên 60 tuổi bị tăng huyết áp.
Tăng huyết áp là nguyên nhân hàng đầu gây tử vong hiện nay. Các ước tính gần đây cho thấy số bệnh nhân bị tăng huyết áp có thể tăng từ 15-20% và có thể chạm tới ngưỡng 1.5 tỷ người vào năm 2025.
Nguyên nhân và yếu tố nguy cơ
Phần lớn các trường hợp tăng huyết áp không rõ nguyên nhân, gọi là tăng huyết áp vô căn hay tăng huyết áp nguyên phát. 90-95% các bệnh nhân tăng huyết áp thuộc loại này. Tăng huyết áp vô căn đòi hỏi phải điều trị bằng thuốc suốt đời. Tăng huyết áp thứ phát (5-10% các trường hợp còn lại) thường phát triển trên nền một bệnh lý nào đó như hội chứng Cushing (tăng tiết glucocorticoid), u tủy thượng thận (tăng tiết catecholamine), hẹp động mạch thận… hoặc do sử dụng thuốc như lạm dụng Glucocorticoid dài ngày… Trường hợp này có thể điều trị được nếu bệnh hoặc thuốc được kiểm soát tốt, thậm chí có thể chữa khỏi hoàn toàn.
Một số yếu tố có thể kể đến góp phần vào tăng huyết áp bao gồm:
- Di truyền: Tiền sử gia đình có người thân bị tăng huyết áp rất thường gặp ở những bệnh nhân có tăng huyết áp. Hệ số di truyền ước tính là 35-50% trong các nghiên cứu.
- Tuổi cao: Tuổi cao thường đi kèm với nguy cơ tăng huyết áp lớn hơn do chức năng các mạch máu trong cơ thể suy giảm, tăng sức cản ngoại vi…

- Ăn mặn: Ăn mặn không phải là nguyên nhân nhưng là yếu tố nguy cơ gây tăng huyết áp và làm trầm trọng hơn tình trạng tăng huyết áp do nạp quá nhiều muối vào cơ thể gây tăng áp lực thẩm thấu, cơ thể có xu hướng giữ nước nhiều hơn, làm tăng thể tích tuần hoàn và gây tăng huyết áp.
Sinh lý bệnh
Điều hòa huyết áp:
Huyết áp được xác định bởi các thông số thể tích máu và cung lượng tim, cũng như sự cân bằng của trương lực động mạch được điều chỉnh bởi thể tích máu nội mạch, hệ thống thần kinh và thể dịch. Việc duy trì được mức huyết áp sinh lý đòi hỏi sự tương tác phức tạp lẫn nhau của nhiều yếu tố, bao gồm hệ thống renin-angiotensin-aldosterone (hệ RAA), peptide natri lợi niệu, nội mô, thần kinh giao cảm và hệ thống miễn dịch. Bất cứ một yếu tố nào gặp vấn đề cũng có thể gây ra tăng huyết áp.
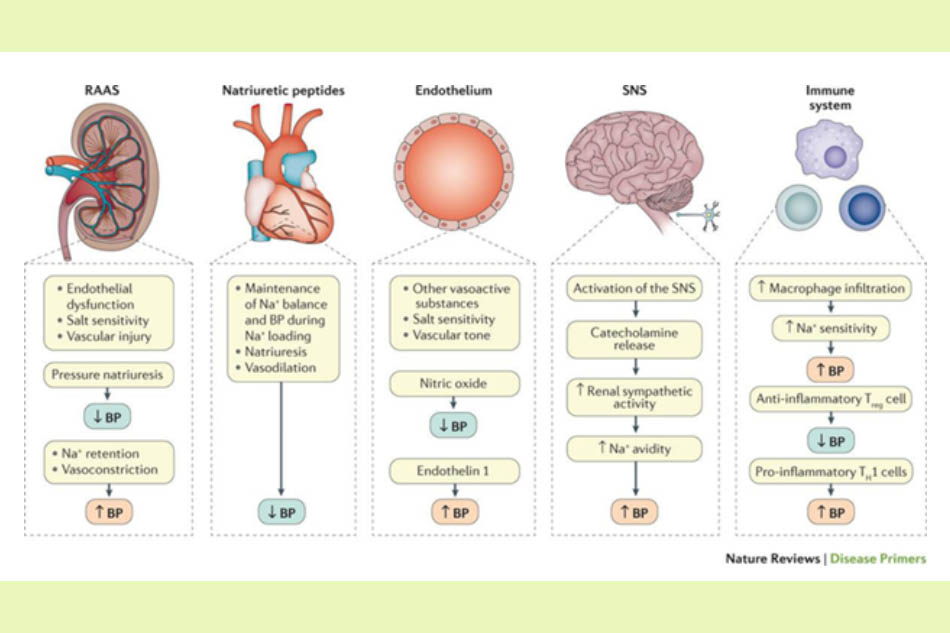
Cơ chế sinh lý bệnh của tăng huyết áp rất phức tạp, hoạt động trên nền tảng di truyền. Tăng huyết áp nguyên phát (vô căn) có liên quan đến nhiều loại gene, một số biến thể allele của một số gene có liên quan đến tăng nguy cơ phát triển tăng huyết áp và thường liên quan đến tiền sử gia đình. Một số yếu tố môi trường như ăn mặn (nạp nhiều natri), hội chứng ngưng thở khi ngủ, chất lượng giấc ngủ kém, uống quá nhiều rượu bia hoặc stress cũng góp phần vào sự phát triển của tăng huyết áp. Xác suất mắc tăng huyết áp cũng tăng lên theo tuổi tác, do thành động mạch xơ hóa dần, đồng thời nguy cơ xơ vữa động mạch cũng tăng lên. Các yếu tố miễn dịch cũng có thể đóng một vai trò quan trọng, đặc biệt trên nền tảng các bệnh truyền nhiễm hoặc tự miễn như viêm khớp dạng thấp.
Điều hòa cân bằng nội môi natri:
Khi lượng natri nạp vào cơ thể tăng ở người bình thường, cơ thể thích nghi bằng cách giảm mức lọc cầu thận và tăng sản xuất NO (nitric oxide) giãn mạch từ nội mạc. Tuy nhiên nếu tác dụng của NO giảm, bệnh nhân sẽ bị tăng huyết áp. Rối loạn chức năng nội mô là yếu tố nguy cơ gây phát triển nhạy cảm với muối và tăng huyết áp.
Hệ thống RAA:
Khi có một nguyên nhân nào đó làm cho mức lọc cầu thận giảm, các tế bào cận cầu thận (macula densa) tiết ra renin. Renin chịu trách nhiệm chuyển angiotensinogen (do gan sản xuất, luôn lưu hành trong máu) thành angiotensin I. Đến phổi, angiotensin I được chuyển thành angiotensin II nhờ men chuyển ở phổi (ACE). Angiotensin II tác động lên thụ thể AT1 ở cơ trơn mạch máu gây co mạch. Trên tim, angiotensin II gây phì đại và xơ hóa tâm thất. Trên vỏ tuyến thượng thận, angiotensin II gây tăng tiết aldosterone, do đó làm tăng giữ muối và nước. Tất cả các hoạt động trên của angiotensin II gây tăng huyết áp và làm trầm trọng thêm suy tim hoặc bệnh tim thiếu máu cục bộ.
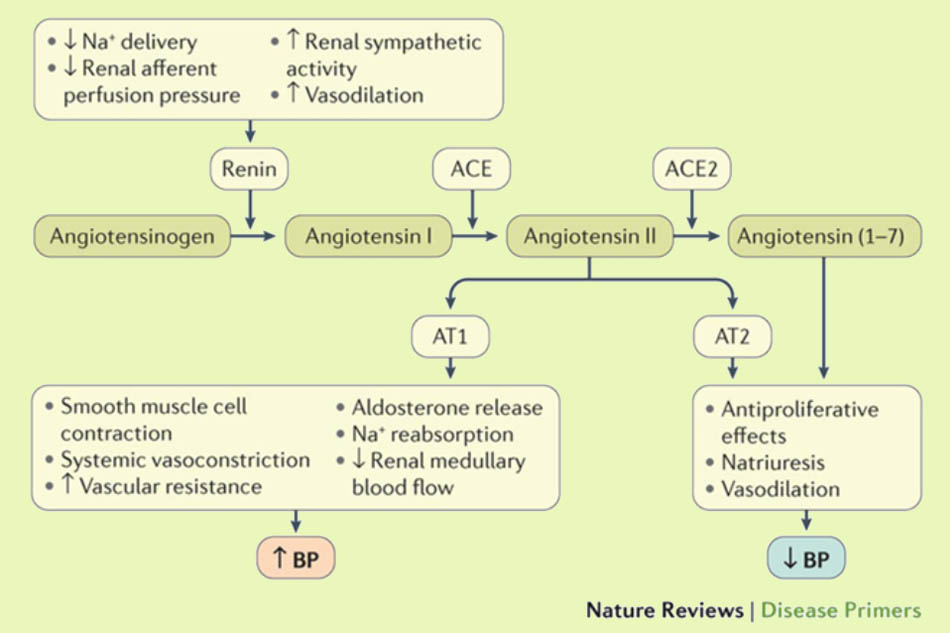
Ức chế hoạt động của hệ RAA là một hướng quan trọng trong điều trị tăng huyết áp. Tuy nhiên nó sẽ không hiệu quả với người có hoạt tính renin huyết tương thấp (thường gặp ở người da đen).
Peptide natri lợi niệu:
Peptide natri lợi niệu nhĩ (ANP) và peptide natri lợi niệu não (BNP) đóng vai trò quan trọng trong sự nhạy cảm với muối và tăng huyết áp. Khi nạp nhiều natri vào cơ thể, tâm nhĩ và tâm thất tăng bài tiết ANP và BNP, các chất này làm tăng mức lọc cầu thận và ức chế tái hấp thu natri ở ống thận thông qua các cơ chế trực tiếp và gián tiếp, giúp hạ huyết áp. Sự thiếu hụt các peptide này gây tăng huyết áp, kháng insulin và đái tháo đường type 2. Corin là một serine protease chịu trách nhiệm chuyển các tiền chất pro-ANP và pro-BNP thành dạng hoạt động. Thiếu corin có liên quan đến tăng huyết áp nhạy cảm với muối, quá tải dịch và suy tim.
Nội mô:
Nội mô mạch máu tạo ra nhiều chất có hoạt tính, trong đó chất quan trọng nhất trong điều hòa huyết áp là NO. NO giúp giãn cơ trơn mạch máu thông qua hoạt hóa guanylate cyclase và tạo ra guanosine monophosphate vòng (cGMP) nội bào.
Nội mô cũng tiết ra các chất điều hòa mạch máu khác như prostacyclin (giãn mạch), endothelin-1 (ET-1, co mạch) … Sự tác động lẫn nhau giữa các yếu tố gây co và giãn mạch (bao gồm các chất được sản xuất tại nội mô cũng như các chất có nguồn gốc từ cơ quan khác) sẽ quyết định trương lực mạch.
Rối loạn chức năng nội mô đóng vai trò quan trọng trong cơ chế bệnh sinh của tăng huyết áp. Trong một số trường hợp, nó có liên quan với stress oxy hóa. Tăng hoạt động một số enzyme như NADPH oxidase, xanthine oxidase và cyclooxygenase, cũng như giảm hoạt động của superoxide dismutase, tạo ra nhiều loại oxy phản ứng. Các anion superoxide thừa gắn với NO, làm giảm tác dụng của NO và tạo ra chất oxy hóa tiền viêm peroxynitrite. Tác dụng của NO giảm gây ra tăng huyết áp. Các yếu tố như angiotensin II, ET-1, acid uric, tình trạng viêm toàn thân, adrenaline, hút thuốc lá… tăng cường hoạt tính của NADPH oxidase và đóng vai trò trung tâm trong stress oxy hóa ở bệnh nhân tăng huyết áp.
Hệ thần kinh giao cảm:
Hoạt động thần kinh giao cảm được hoạt hóa nhiều hơn ở nam giới, người béo phì, người có hội chứng chuyển hóa, trẻ tuổi hoặc người có bệnh thận mạn. Nhiều bệnh nhân tăng huyết áp có tình trạng mất cân bằng giữa thần kinh giao cảm và phó giao cảm.
Viêm và hệ thống miễn dịch:
Viêm đóng góp quan trọng vào nguồn gốc tăng huyết áp và tổn thương cơ quan đích. Nó liên quan đến tăng tính thấm thành mạch và giải phóng các chất trung gian như NO, các loại oxy phản ứng, cytokine và metalloproteinase. Cytokine làm nội mạc động mạch dày lên và kích thích xơ hóa, làm tăng sức cản gây tăng huyết áp. Nó đồng thời cũng gây tăng tạo angiotensin II, giữ muối và tăng thể tích tuần hoàn. Metalloproteinase kích thích giáng hóa chất nền ngoại bào, cho phép các tế bào miễn dịch xâm nhập vào kẽ cơ quan đích, thúc đẩy apoptosis (chết tế bào theo chương trình), tăng tổng hợp collagen… gây tổn thương cơ quan đích.
Triệu chứng
Tăng huyết áp thường thầm lặng và không có triệu chứng, kể cả khi huyết áp của người bệnh đã đạt đến mức cao nguy hiểm.
Một số bệnh nhân có thể có các triệu chứng không đặc hiệu như chảy máu cam, đau đầu, khó thở. Tuy nhiên thông thường các triệu chứng này sẽ không xảy ra cho đến khi huyết áp đã trở nên cao đến mức đe dọa tính mạng.
Biến chứng
Tăng huyết áp có thể gây ra các tổn thương cơ quan đích quan trọng.
- Tim: Tăng huyết áp là yếu tố nguy cơ của bệnh tim thiếu máu cục bộ (bệnh mạch vành), phì đại cơ tim và suy tim.
- Thận: Tăng huyết áp kéo dài không được điều trị là một trong những nguyên nhân quan trọng gây suy thận.
- Não: Tăng huyết áp là yếu tố nguy cơ của cơn thiếu máu não cục bộ thoáng qua và đột quỵ não.
- Mắt: Tăng huyết áp là yếu tố nguy cơ của tăng nhãn áp, tổn thương dây thần kinh thị giác, phù gai thị, giảm thị lực.

- Mạch: Tăng huyết áp là yếu tố nguy cơ của xơ cứng mạch, xơ vữa động mạch.
Chẩn đoán
Tăng huyết áp được chẩn đoán khi đo huyết áp phòng khám có huyết áp tâm thu ≥ 140 mmHg và/hoặc huyết áp tâm trương ≥ 90 mmHg.
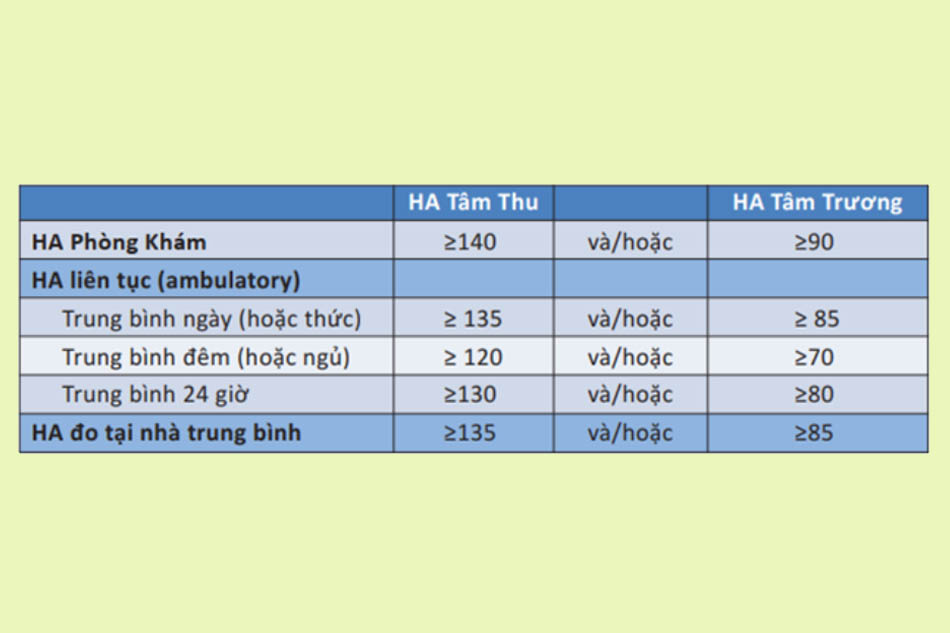
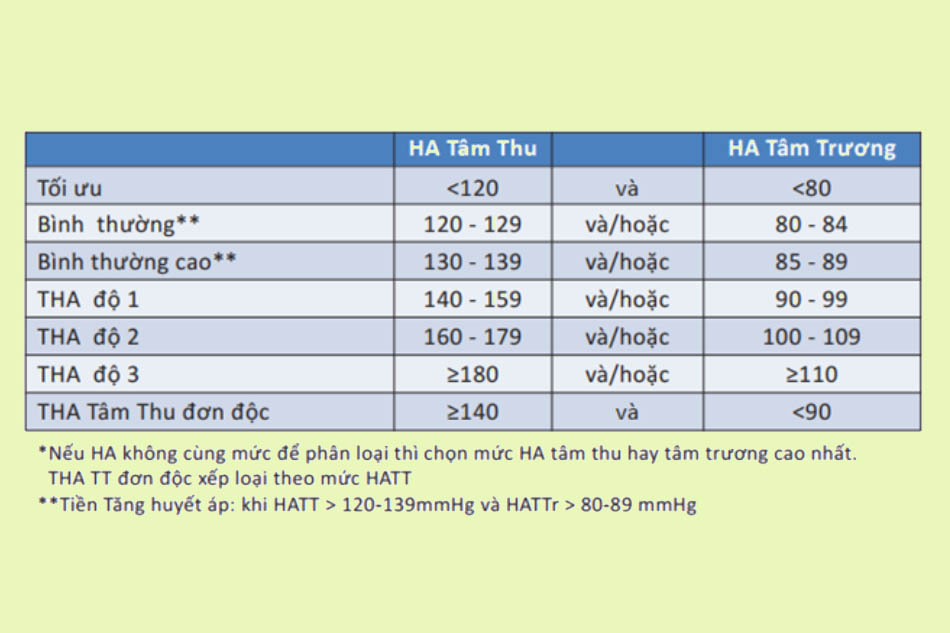
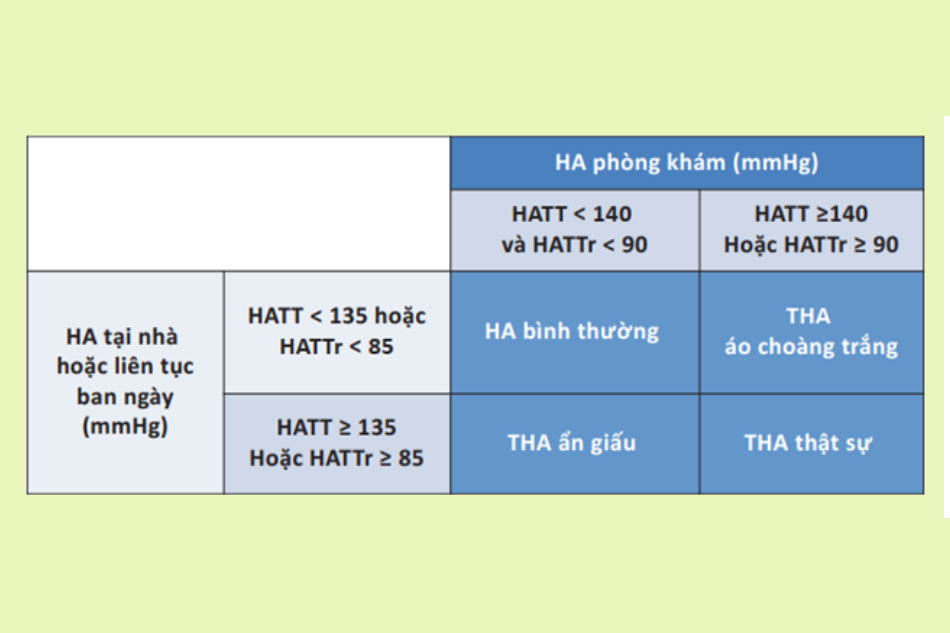
Ngoài đo huyết áp, bệnh nhân cũng sẽ được khai thác tiền sử và đánh giá tổn thương cơ quan đích.
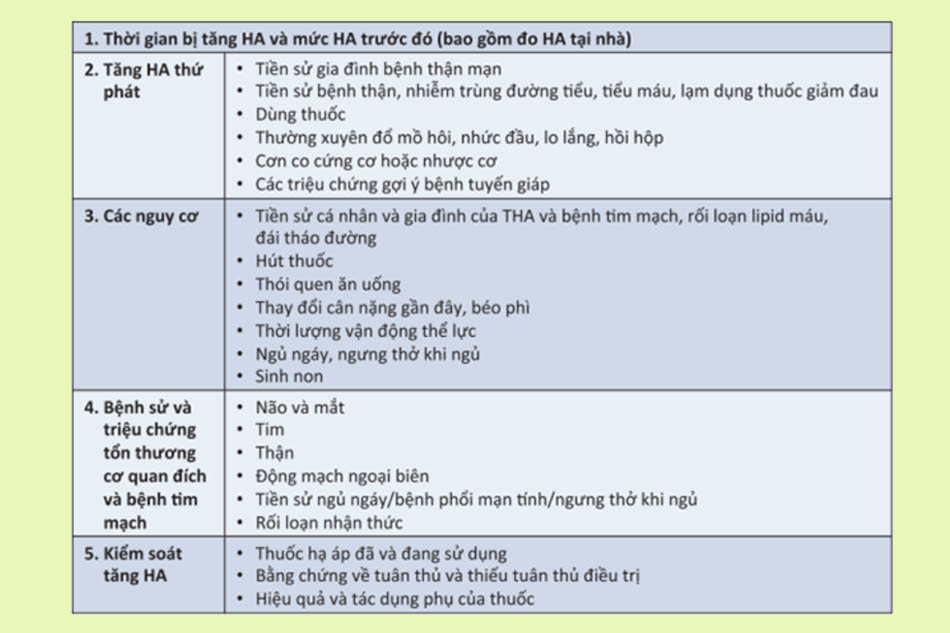
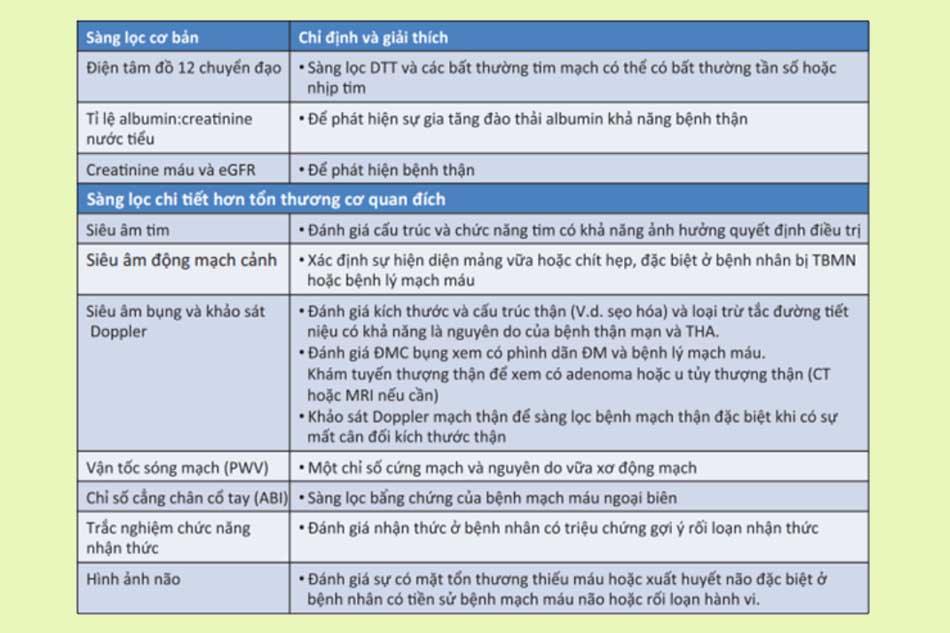
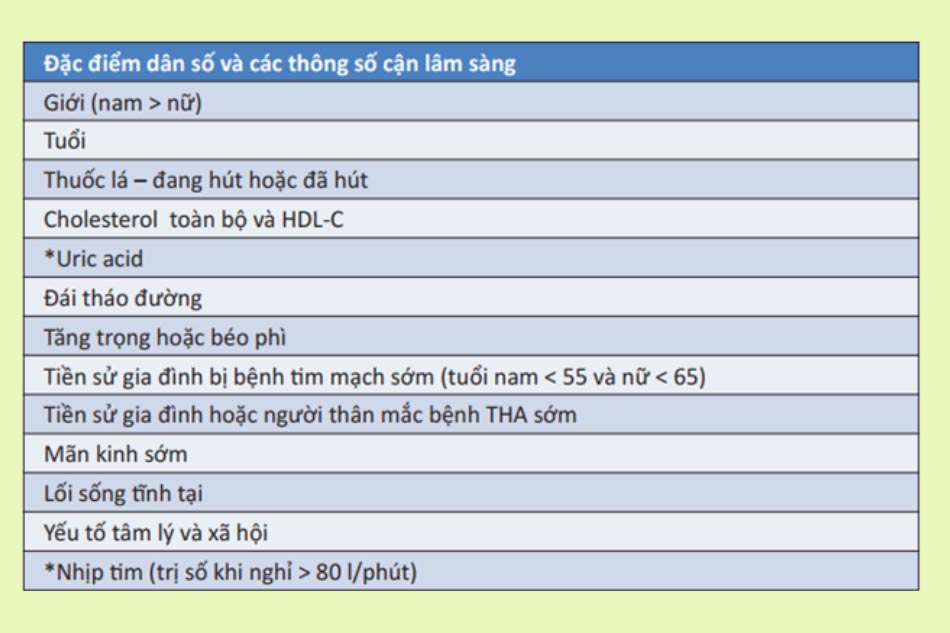

Công việc tiếp theo cần thực hiện là phân tầng nguy cơ cho bệnh nhân.
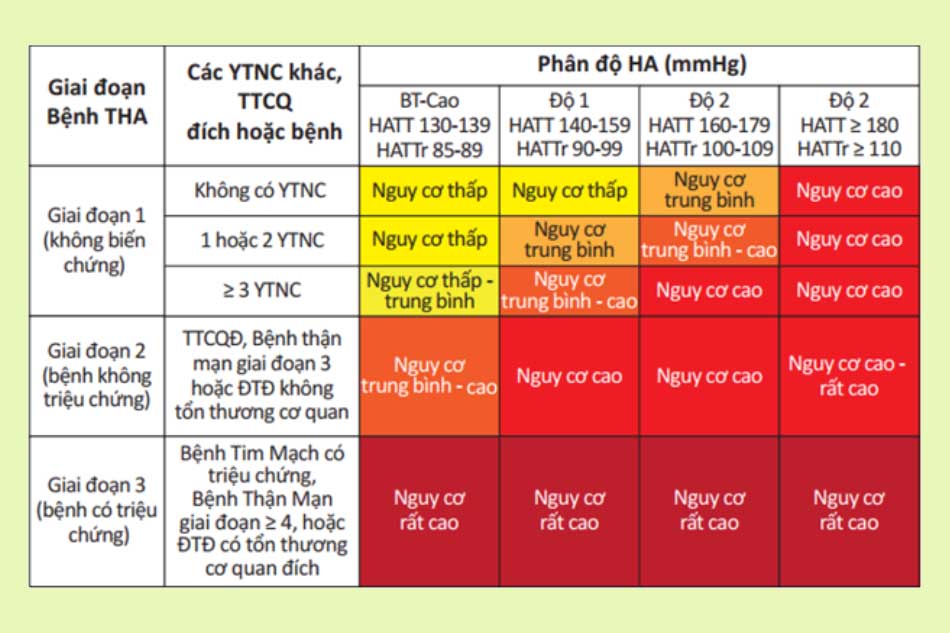

Điều trị
Điều trị không dùng thuốc
Các biện pháp điều trị không dùng thuốc được yêu cầu áp dụng nghiêm ngặt với từng bệnh nhân bất kể độ tuổi, giới tính, chủng tộc và nguy cơ tim mạch. Chỉ riêng thay đổi lối sống cũng có thể giúp giảm đến 15% nguy cơ gặp phải các biến cố liên quan đến tim mạch.
Ăn nhạt: Ăn giảm muối (< 5 g muối/ngày) sẽ giúp cơ thể hạn chế tích nước, từ đó giúp giảm nhẹ huyết áp.
Chế độ ăn đầy đủ và cân đối ba thành phần dinh dưỡng quan trọng là protein., lipid và carbohydrate. Ngoài ra cũng cần chú trọng đảm bảo cung cấp đủ các vitamin và chất khoáng:
- Protein: Cân đối giữa nguồn protein động vật và protein thực vật. Chọn thịt nạc, ít mỡ, ưu tiên thịt trắng và các loại cá hơn thịt đỏ. Hạn chế ăn lòng đỏ trứng. Các nguồn protein thực vật rất đa dạng, bao gồm đậu, đỗ, lạc… Bệnh nhân cũng nên sử dụng sữa tách béo để cung cấp protein cho cơ thể.
- Lipid: Các nguồn lipid tốt cho cơ thể bao gồm lạc, vừng, mè, dừa, dầu oliu, quả bơ… Hạn chế các loại chất béo từ đồ ăn chiên rán nhiều lần (đặc biệt gặp nhiều ở đồ ăn vặt), dầu ăn công nghiệp, bơ thực vật (do chứa chất béo chuyển hóa transfat) …
- Carbohydrate: Hạn chế các loại đường dễ hấp thu như đường trong bánh kẹo, nước ngọt, chè… Ưu tiên các loại đường khó hấp thu trong ngô, khoai lang, sắn…
- Vitamin và chất khoáng: Ăn nhiều rau xanh, hoa quả tươi. Chú ý không kiêng hoàn toàn thịt đỏ hay lòng đỏ trứng vì đây là các nguồn cung cấp nhiều vitamin và khoáng chất.
Hạn chế rượu bia. Lượng cồn nạp vào cơ thể không quá 2 đơn vị/ngày với nam và 1 đơn vị/ngày với nữ. 1 đơn vị cồn tiêu chuẩn = 14 g ethanol tinh khiết, tương đương 354 mL bia với 5% cồn, 150 mL rượu vang với 12% cồn hoặc 45 mL rượu mạnh với 40% cồn.
Không hút thuốc lá (chủ động và bị động).
Hoạt động thể lực thường xuyên và vừa sức, khoảng 30 phút/ngày. Giảm cân với những bệnh nhân có thừa cân hoặc béo phì là cần thiết. Bệnh nhân người Việt Nam nên duy trì chỉ số khối cơ thể (BMI) trong phạm vi 18.5-23 (có thể cao hơn với những người tập luyện thể thao lâu năm hoặc phụ nữ có thai). Duy trì vòng eo < 90 cm với nam hoặc < 80 cm với nữ. Chỉ giảm cân đơn độc cũng có thể giúp giảm huyết áp tâm thu tới 5-20 mmHg.
Không thức khuya, hạn chế các cảm xúc tiêu cực như stress, lo lắng, giận dữ…
Điều trị dùng thuốc
Các thuốc điều trị tăng huyết áp rất đa dạng với nhiều đích tác dụng.
Thuốc ức chế hệ RAA: Các thuốc nhóm này được sử dụng phổ biến nhất trong điều trị tăng huyết áp nhờ hiệu quả tốt, ít tác dụng không mong muốn và có hiệu quả trong tăng huyết áp kèm với nhiều bệnh lý khác như suy tim, bệnh tim thiếu máu cục bộ, đái tháo đường và suy thận, đặc biệt khi có kèm protein niệu.
Các thuốc trong nhóm này đều có đặc điểm chung là gây tăng kali máu khi sử dụng kéo dài, do vậy chúng thường được phối hợp với một thuốc lợi tiểu hạ kali máu như lợi tiểu Thiazide hoặc lợi tiểu quai để ổn định nồng độ kali máu.
Một tác dụng không mong muốn khác của nhóm thuốc này là chúng làm giảm mức lọc cầu thận và có thể gây suy thận. Tuy vậy, đa phần các trường hợp giảm mức lọc cầu thận là nhẹ và có thể chấp nhận được do lợi ích do thuốc mang lại thường lớn hơn nguy cơ.
Các thuốc trong nhóm này bị chống chỉ định cho hẹp động mạch thận hai bên và sử dụng rất thận trọng trong hẹp động mạch thận một bên do chúng có thể gây suy thận cấp đột ngột do làm giảm nhanh mức lọc cầu thận ở các bệnh nhân này.
Không dùng các thuốc này cho phụ nữ có thai do chúng có thể gây quái thai.
- Thuốc ức chế renin trực tiếp: Đại diện duy nhất của nhóm này hiện nay là Aliskiren. Thuốc hiện nay đã có mặt trên thị trường nhưng chưa được sử dụng phổ biến tại Việt Nam. Nhờ ức chế renin trực tiếp, renin trong cơ thể không thể hoạt hóa angiotensinogen thành angiotensin I, từ đó angiotensin II cũng không được tạo thành để thể hiện tác dụng.
- Thuốc ức chế men chuyển angiotensin (ACEIs): Các thuốc nhóm này ức chế men chuyển angiotensin (ACE) ở phổi, ngăn cản chuyển angiotensin I thành angiotensin II. Ngoài ra, do ức chế ACE, bradykinin không được giáng hóa, nó gây giãn mạch qua trung gian NO và cũng góp phần làm hạ huyết áp.
Ngoài gây ra kali máu, thuốc còn có hai tác dụng không mong muốn đặc trưng khác là phù mạch và ho. Triệu chứng ho do sử dụng thuốc ức chế men chuyển angiotensin không đáp ứng với các thuốc điều trị ho thông thường (Codeine, Dextromethorphan) và đòi hỏi phải đổi thuốc.
Các đại diện trong nhóm là Captopril, Lisinopril, Enalapril, Perindopril, Fosinopril…
- Thuốc chẹn thụ thể angiotensin (ARBs): Các thuốc nhóm này không ức chế sự hình thành của angiotensin II, mà thay vào đó chúng ức chế cạnh tranh angiotensin II trên thụ thể AT1, từ đó làm giảm tác dụng của angiotensin II.
Các thuốc nhóm này không gây ho và phù mạch như các thuốc ức chế men chuyển angiotensin.
Các đại diện trong nhóm là Losartan, Valsartan, Candesartan, Irbesartan…
Thuốc chẹn kênh calci: Các thuốc chẹn kênh calci gồm ba phân nhóm nhỏ hơn là là Dihydropyridine, Phenylalkylamine và Benzothiazepine. Trong đó, phân nhóm Dihydropyridine được sử dụng phổ biến nhất.
- Dihydropyridine: Các đại diện của nhóm thuốc này là Nifedipine, Nicardipine, Amlodipine, Felodipine… Các thuốc này chẹn kênh calci type L của mạch máu là chủ yếu nên tác dụng chính của chúng là gây giãn cơ trơn động mạch, từ đó làm hạ huyết áp. Tác dụng không mong muốn điển hình của nhóm thuốc này là gây nhịp tim nhanh phản xạ do cơ chế điều hòa feedback âm tính của cơ thể. Ngoài ra, thuốc cũng gây phù chi dưới và đau đầu.
- Phenylalkylamine và Benzothiazepine: Hai nhóm thuốc này có thể gọi chung là nhóm non-Dihydropyridine. Đại diện cho phân nhóm Phenylalkylamine là Verapamil, với tác dụng trên kênh calci type L của cơ tim. Đại diện cho phân nhóm Benzothiazepine là Diltiazem, với tác dụng trên kênh calci type L của cơ tim và mạch máu là như nhau. Mặc dù có tác dụng làm giảm huyết áp, nhưng các thuốc này còn làm chậm nhịp tim, chậm dẫn truyền cơ tim và giảm co bóp cơ tim nên không được sử dụng trong tăng huyết áp đơn độc, mà được ưu tiên cho các trường hợp đau thắt ngực trong bệnh tim thiếu máu cục bộ hoặc rối loạn nhịp tim. ác dụng không mong muốn điển hình của nhóm thuốc này là có thể gây ra nhịp tim chậm quá mức, block nhĩ thất…
Thuốc chẹn β giao cảm: Các thuốc nhóm này có tác dụng chẹn thụ thể β1 trên cơ tim, từ đó làm giảm phản xạ giao cảm trên tim, giảm nhịp tim và giảm co bóp cơ tim, từ đó giúp hạ huyết áp. Ngoài ra, chẹn thụ thể β1 cũng đồng thời làm giảm hoạt tính renin huyết tương. Các thuốc nhóm này không được sử dụng trong tăng huyết áp đơn độc, mà được ưu tiên sử dụng trong các trường hợp bệnh tim thiếu máu cục bộ hoặc suy tim. Bốn thuốc chẹn β giao cảm được sử dụng trong suy tim là Bisoprolol, Metoprolol XR, Carvedilol và Nebivolol.
Thuốc chẹn β giao cảm thường được phân loại thành hai phân nhóm nhỏ hơn là thuốc chẹn β1 không chọn lọc (Propranolol, Carvedilol, Labetalol…) và thuốc chẹn β1 chọn lọc (Bisoprolol, Metoprolol, Atenolol, Acebutolol…). Nebivolol là thuốc chẹn β1 thế hệ mới nhất, có tác dụng chẹn cả thụ thể α1.
Tác dụng không mong muốn điển hình của nhóm thuốc này bao gồm nhịp tim chậm quá mức (với các thuốc không có hoạt tính giao cảm nội tại), block nhĩ thất, co thắt cơ trơn phế quản, tăng LDL (lipoprotein tỷ trọng thấp) huyết tương, hội chứng Raynaud và che lấp các triệu chứng của hạ đường huyết. Không dùng các thuốc chẹn β1 không chọn lọc trên các bệnh nhân hen phế quản, có tiền sử hen phế quản hoặc đang mắc hội chứng Raynaud.
Không ngừng thuốc đột ngột do có thể gây ra phản ứng bật lại (nhịp tim tăng đột ngột). Nguyên nhân gây ra hiện tượng này là do sau một thời gian dài sử dụng thuốc chẹn β giao cảm, các thụ thể β1 trên cơ tim được điều hòa lên, dẫn đến tăng độ nhạy cảm của cơ tim với các catecholamine giao cảm.
Thuốc lợi tiểu: Lợi tiểu Thiazide là loại lợi tiểu được sử dụng phổ biến nhất trong điều trị tăng huyết áp. Lợi tiểu quai đôi khi cũng được sử dụng trong các trường hợp tăng huyết áp kèm suy tim có quá tải dịch.
- Lợi tiểu Thiazide: Các đại diện của nhóm thuốc này là Hydrochlorothiazide, Chlorthalidone và Indapamide. Các thuốc này ức chế kênh đồng vận chuyển ion Na+ và Cl- ở ống lượn xa, từ đó gây tăng thải natri và kéo theo đó là nước. Các tác dụng không mong muốn của nhóm thuốc này là gây hạ kali máu, nhiễm kiềm chuyển hóa, tăng calci máu. Thiazide là lợi tiểu trần thấp, việc tăng liều trong thực tế lâm sàng không có nhiều ý nghĩa.
- Lợi tiểu quai: Đại diện cho nhóm này là Furosemide. Thuốc này ức chế kênh đồng vận chuyển Na+/K+/2Cl- ở nhánh lên của quai Henle, từ đó tạo ra tác dụng lợi tiểu mạnh nhất trong số các loại lợi tiểu. Các tác dụng không mong muốn của nhóm thuốc này là gây hạ kali máu, nhiễm kiềm chuyển hóa, tăng calci niệu (từ đó tăng nguy cơ sỏi tiết niệu). Lợi tiểu quai là lợi tiểu trần cao, khi cần liều có thể được tăng lên rất cao, gấp hàng chục lần liều bình thường.
- Lợi tiểu kháng aldosterone (Spironolactone) chỉ được sử dụng khi tăng huyết áp có kèm suy tim, xơ gan… hoặc tăng huyết áp chưa được kiểm soát tốt với liệu pháp ba thuốc.
Thuốc giãn mạch trực tiếp: Các đại diện cho nhóm thuốc này là Hydralazin, Minoxidil, Diazoxide và các nitrate hữu cơ. Hydralazin, Minoxidil và Diazoxide có tác dụng hoạt hóa kênh kali và chẹn kênh calci, gây giãn mạch mạnh và làm hạ huyết áp. Các thuốc này đồng thời cũng có thể gây tăng nhịp tim phản xạ mạnh và giữ muối nước mạnh gây phù. Hydralazin được sử dụng trong tăng huyết áp ở phụ nữ có thai. Trong khi đó, Minoxidil và Diazoxide chỉ được sử dụng trong tăng huyết áp cấp cứu hoặc kháng thuốc. Trong khi đó, các nitrate hữu cơ (Nitroglycerine, Isosorbide dinitrate…) mặc dù gây giãn mạch mạnh qua trung gian NO nhưng không được sử dụng trong điều trị tăng huyết áp mà được sử dụng để giảm triệu chứng đau thắt ngực.
Thuốc chẹn thụ thể α1 giao cảm: Các đại diện cho nhóm thuốc này là Prazosin, Terazosin, Doxazosin và Tamsulosin. Chẹn thụ thể α1 giao cảm gây giãn mạch ngoại vi và làm hạ huyết áp. Tác dụng không mong muốn điển hình của nhóm thuốc này là gây hạ huyết áp tư thế đứng, xung huyết mũi và nhịp tim nhanh phản xạ. Hiện nay nhóm thuốc này ít được dùng trong điều trị tăng huyết áp do có nhiều thuốc khác tốt hơn, mà chủ yếu được sử dụng trong điều trị phì đại tiền liệt tuyến lành tính.
Thuốc chủ vận thụ thể α2 giao cảm trung ương: Đại diện cho nhóm thuốc này là Methyldopa và Clonidine. Không giống với chủ vận thụ thể α1 giao cảm gây co mạch, chủ vận các thụ thể α2 giao cảm trung ương lại gây ra tác dụng giãn mạch. Đây là thuốc điều trị tăng huyết áp được ưu tiên sử dụng cho phụ nữ có thai do tính an toàn với thai nhi. Tác dụng không mong muốn điển hình với thuốc nhóm này là hạ huyết áp tư thế đứng, độc tính trên gan và gây tăng tiết prolactin, từ đó làm cho nam giới bị vú to, rối loạn cương dương, nữ giới gặp phải hiện tượng chảy sữa. Không phối hợp Methyldopa với các thuốc ức chế monoamine oxidase (IMAO) hoặc khi ngừng IMAO chưa đủ 14 ngày do điều này làm ức chế chuyển hóa thuốc. Các thuốc trong nhóm gây phù do giữ muối nước và nên được phối hợp với các thuốc lợi tiểu.
Điều trị theo hướng dẫn của Bộ Y tế
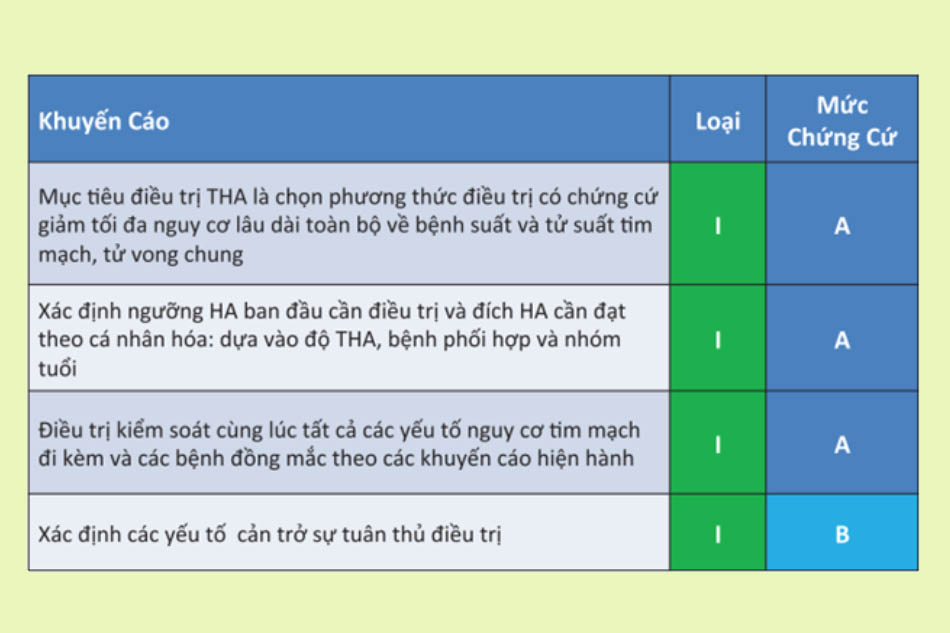
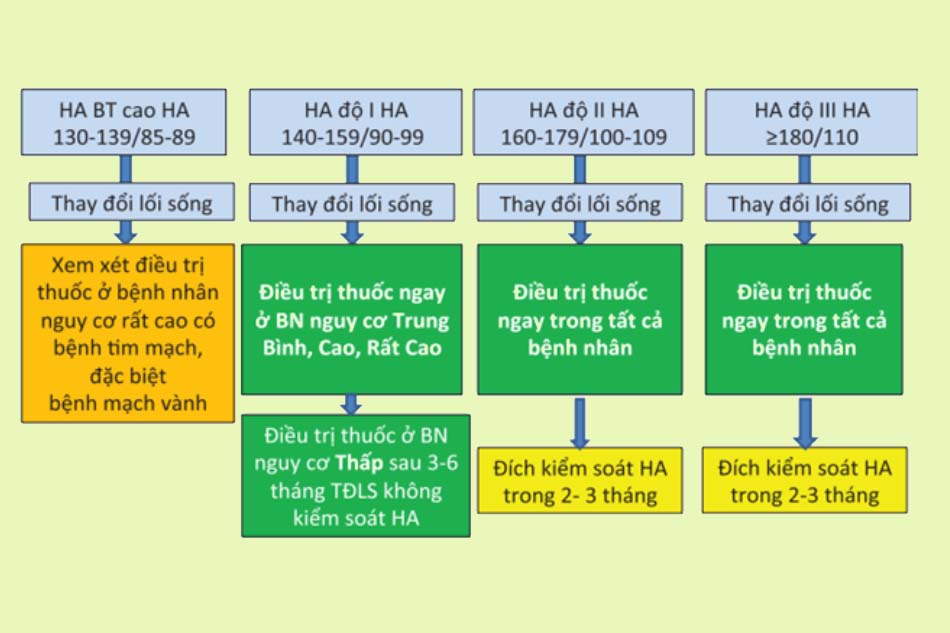
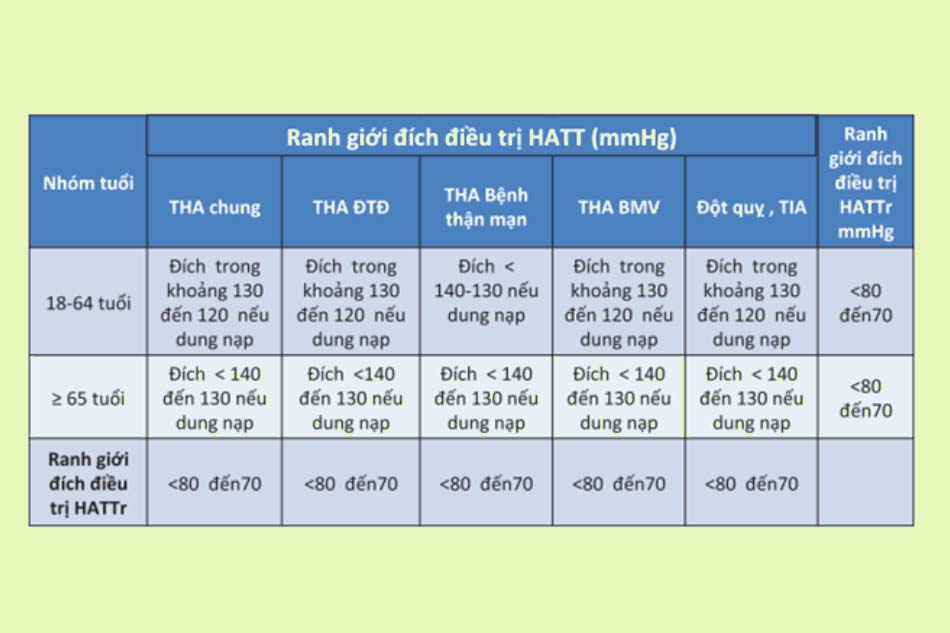
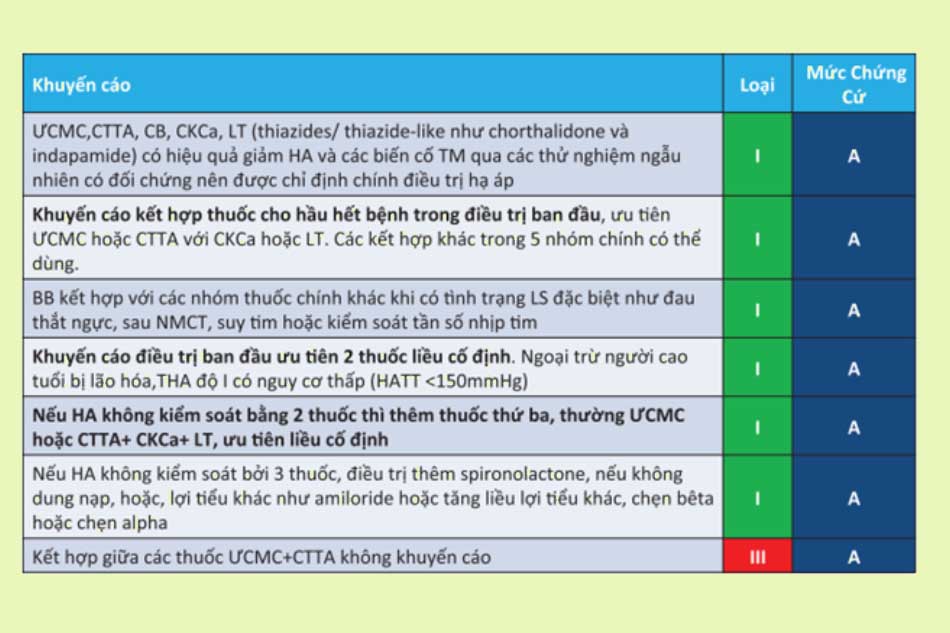
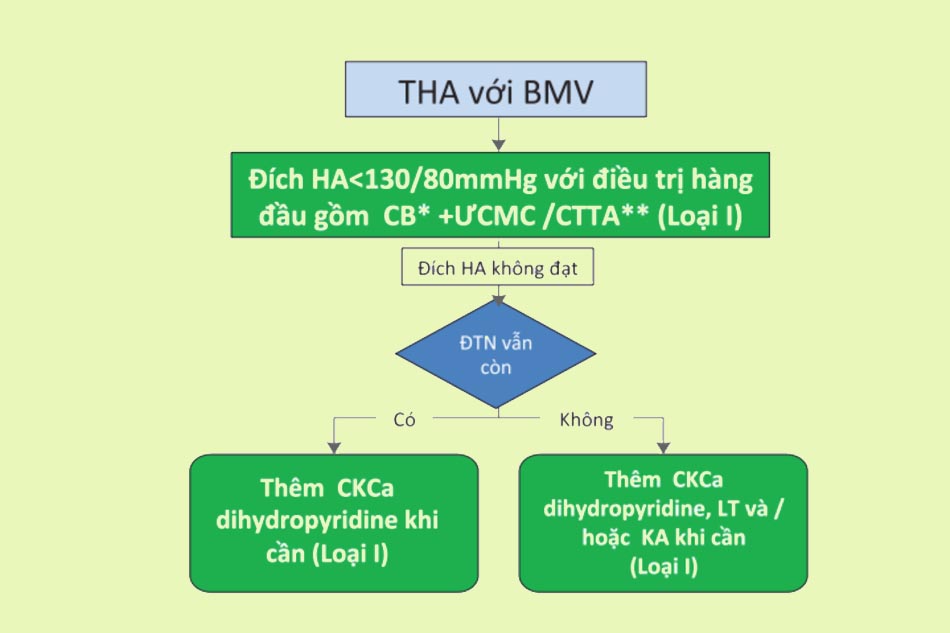
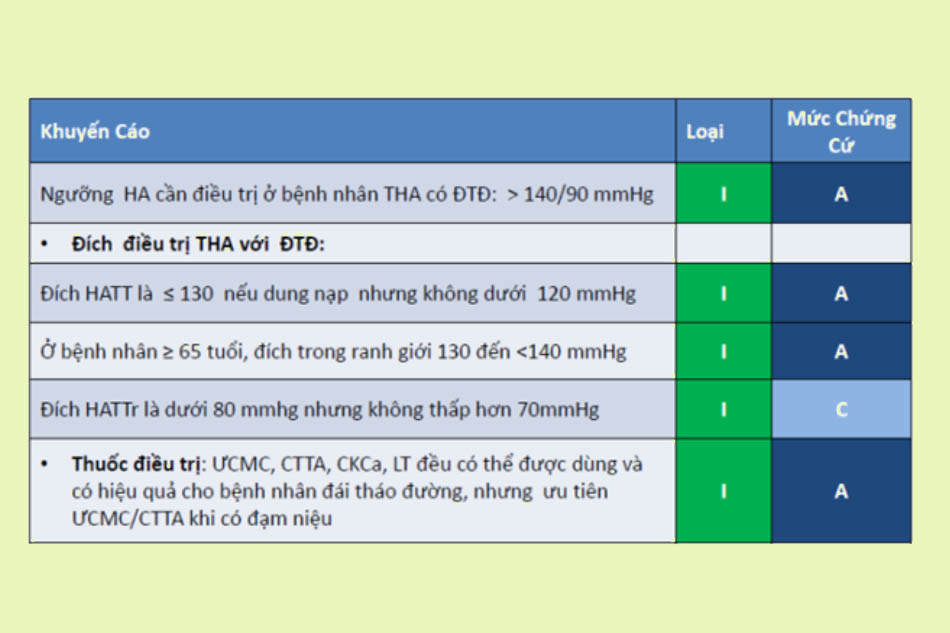
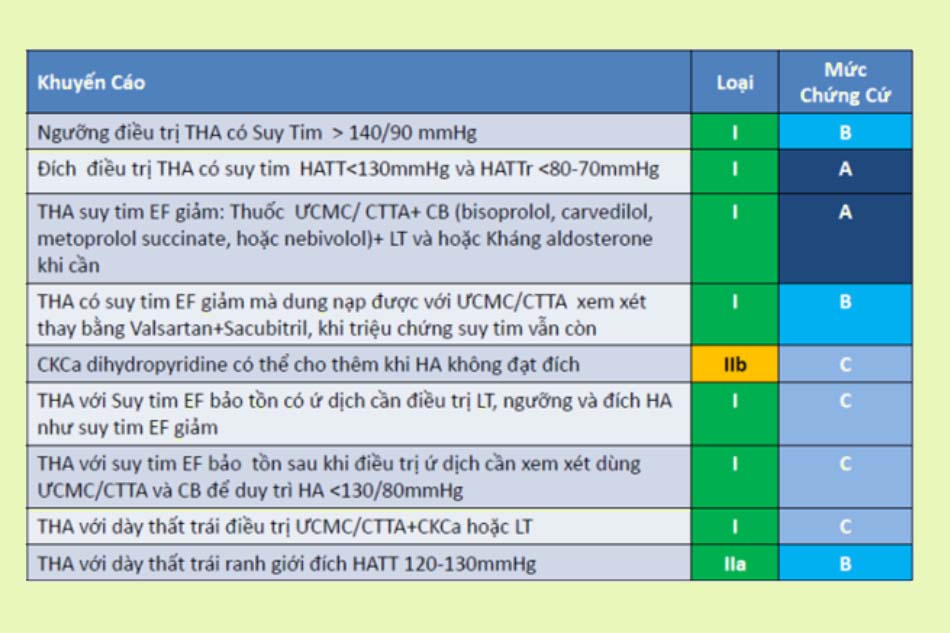
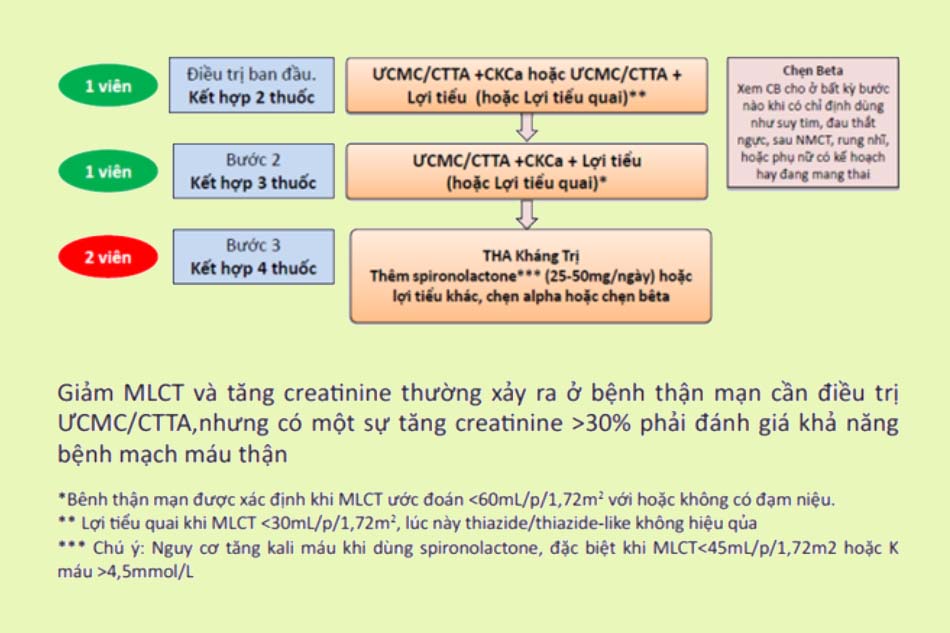

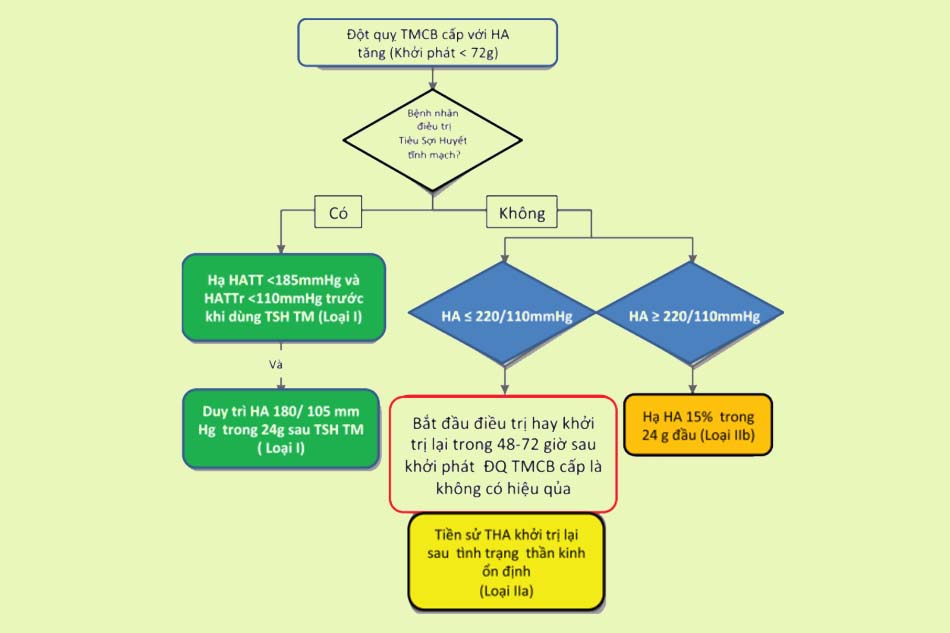
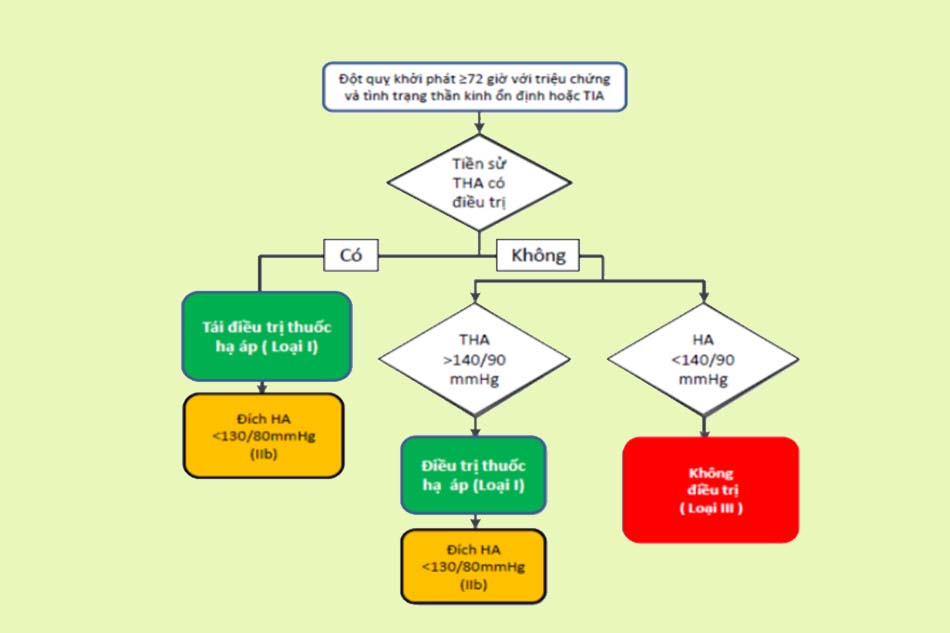
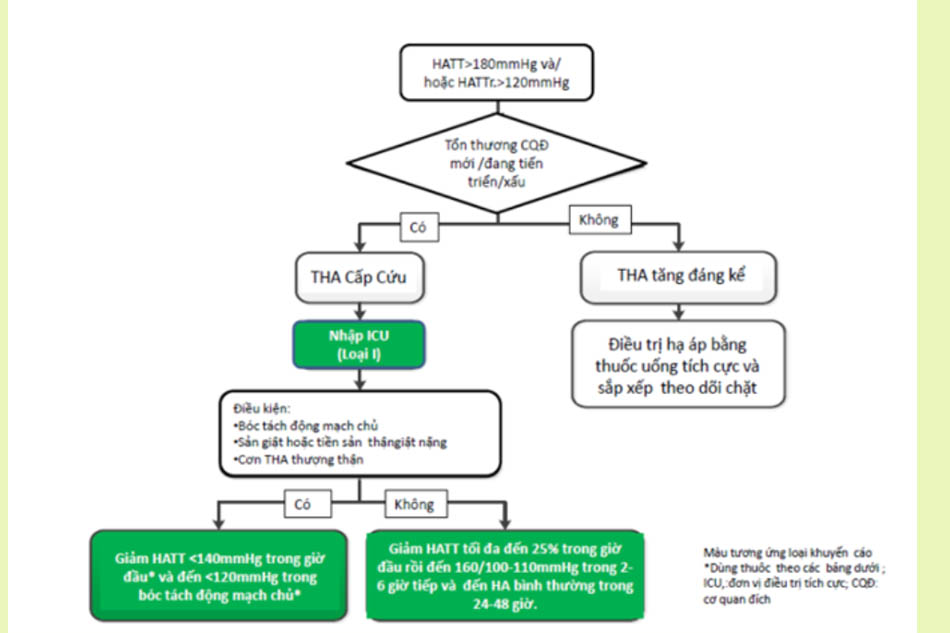

Tài liệu tham khảo
Hội Tim mạch học Quốc gia Việt Nam. Khuyến cáo về chẩn đoán và điều trị tăng huyết áp 2018.
Arshad Muhammad Iqbal, Syed F. Jamal. Essential Hypertension. StatPearls. 2021.
Available from https://www.ncbi.nlm.nih.gov/books/NBK539859/
Oparil S, Acelajado MC, Bakris GL, et al. Hypertension. Nat Rev Dis Primers. 2018; 4: 18014. Published 2018 Mar 22. doi: 10.1038/nrdp.2018.14.
Available from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6477925/
Xem thêm: Xơ vữa động mạch: Nguyên nhân, triệu chứng, cách điều trị
