Bệnh phụ khoa
Bệnh phổi tắc nghẽn mạn tính: Nguyên nhân, triệu chứng, cách điều trị
Bệnh phổi tắc nghẽn mạn tính là gì?
Bệnh phổi tắc nghẽn mạn tính (Chronic Obstructive Pulmonary Disease, hay COPD) là một nhóm hội chứng lâm sàng đa dạng, đặc trưng bởi tình trạng giới hạn luồng khí thở ra không hồi phục. Bệnh cũng đặc trưng bởi các triệu chứng hô hấp dai dẳng, là hậu quả của bất thường đường thở và/hoặc phế nang.
Dịch tễ
COPD chủ yếu xuất hiện ở những người hút thuốc lá và những người trên 40 tuổi. Tỷ lệ mắc tăng dần theo tuổi và hiện đang là nguyên nhân phổ biến thứ ba gây tử vong trên toàn thế giới. Năm 2015, tỷ lệ hiện mắc COPD là 174 triệu người và có khoảng 3.2 triệu các ca tử vong trên toàn thế giới do COPD. Tuy nhiên, tỷ lệ hiện mắc này có thể bị ước tính thấp do có nhiều trường hợp COPD không được chẩn đoán đúng.
Nguyên nhân và yếu tố nguy cơ
Hiện nguyên nhân rõ ràng gây ra COPD vẫn chưa được làm sáng tỏ, nhưng người ta đã biết một số yếu tố nguy cơ có mối tương quan khá chặt chẽ với bệnh.
COPD thường liên quan đến phơi nhiễm với các phần tử hoặc khí độc hại, trong đó khói thuốc lá và thuốc lào là các yếu tố nguy cơ chính, ngoài ra ô nhiễm không khí và khói chất đốt cũng là những yếu tố nguy cơ quan trọng.
Thiếu enzyme α1-antitrypsin là một nguyên nhân có thể gây ra COPD, nhưng rất hiếm gặp. Trong những trường hợp này, bệnh nhân thường phát triển COPD trước 40 tuổi.
Sinh bệnh học
Trong COPD có tình trạng viêm liên quan đến đường thở, nhu mô và mạch máu phổi. Quá trình này được cho là liên quan đến stress oxy hóa và mất cân bằng protease – antiprotease. Trong khí phế thũng (một dạng của COPD), có sự phá hủy các túi khí phế nang (bề mặt trao đổi khí của phổi), dẫn đến tắc nghẽn. Tác nhân kích thích (thường là khói thuốc lá) gây ra phản ứng viêm. Bạch cầu trung tính và đại thực bào được tập trung nhiều tại vị trí viêm và giải phóng ra các chất trung gian hóa học gây viêm. Các chất oxy hóa và protease dư thừa phá hủy các túi khí. Sự phá hủy elastin qua trung gian protease dẫn đến mất độ đàn hồi đường dẫn khí và làm xẹp đường thở thì thở ra.
Thiếu α1-antitrypsin là một nguyên nhân hiếm gặp của COPD, thiếu antiprotease khiến nhu mô phổi bị tổn thương qua trung gian protease. Thiếu α1-antitrypsin nên được nghi ngờ ở những bệnh nhân COPD có tổn thương gan.
Phản ứng viêm và tắc nghẽn đường thở gây giảm thể tích khí thở ra gắng sức trong 1 giây đầu tiên (FEV1) và phá hủy mô dẫn đến hạn chế luồng khí và giảm trao đổi khí. Căng phồng phổi động học thường được quan sát thấy trong các nghiên cứu hình ảnh do không khí bị giữ lại do đường thở xẹp làm hạn chế thở ra. Không thể thở ra hoàn toàn cũng gây ra tăng nồng độ carbon dioxide (CO2). Tăng huyết áp động mạch phổi có thể xảy ra do co mạch lan tỏa từ giảm oxy máu.
Các đợt cấp của COPD thường xảy ra do một tác nhân kích thích nào đó (ví dụ: vi khuẩn, virus, chất kích thích từ môi trường). Tình trạng viêm và giảm thông khí tăng và cần đòi hỏi điều trị bằng Glucocorticoid và thuốc giãn phế quản.
Triệu chứng
Triệu chứng lâm sàng
- Ho khạc đờm là triệu chứng điển hình của COPD. Ban đầu ho ngắt quãng, sau đó ho dai dẳng hoặc hàng ngày. Ho kéo dài ít nhất 3 tháng trong 1 năm và trong 2 năm liên tiếp. Bệnh nhân thường khạc đờm vào buổi sáng.
- Khó thở: Triệu chứng này nặng dần theo thời gian. Ban đầu bệnh nhân chỉ khó thở khi gắng sức, nhưng theo thời gian, khó thở xuất hiện cả khi nghỉ ngơi, thậm chí khó thở liên tục.

- Khí phế thũng: Bệnh nhân có lồng ngực hình thùng, gõ vang, rì rào phế nang giảm. Ở giai đoạn nặng, rì rào phế nang giảm và nghe phổi thấy có rale.
- Bệnh nhân COPD giai đoạn muộn có các triệu chứng của suy hô hấp mạn tính: tím tái môi và đầu chi, co kéo cơ hô hấp phụ. Bệnh nhân có thể có các triệu chứng của suy tim phải như gan to, tĩnh mạch cổ nổi, phản hồi gan – tĩnh mạch cổ dương tính, phù chi dưới…
Đo chức năng hô hấp
- Test hồi phục phế quản: FEV1/FVC < 70%.
- Test hồi phục phế quản thường âm tính (FEV1 tăng < 12% và < 200 mL), nhưng cũng có thể dương tính nếu bệnh nhân mang kiểu hình chồng lấp hen và COPD.
X-quang phổi
Giai đoạn sớm thường không có bất thường, giai đoạn muộn có thể có hình ảnh trường phổi quá sáng, cơ hoành thấp, hình bậc thang, khoang liên sườn giãn rộng…
Hình ảnh X-quang có thể giúp phát hiện một số bệnh đồng mắc và một số biến chứng.
Một số xét nghiệm cận lâm sàng khác như chụp cắt lớp vi tính ngực phân giải cao (HRCT), điện tâm đồ (ECG), siêu âm tim, khí máu động mạch… cũng có thể được sử dụng để xác định một số biến chứng khác.
Biến chứng
Các biến chứng mà bệnh nhân COPD thường gặp phải bao gồm:
- Nhiễm trùng đường hô hấp thường xuất hiện trong đợt cấp của COPD.
- Bệnh tim mạch: Suy tim phải, tăng huyết áp động mạch phổi.
- Ung thư phổi: Bệnh nhân COPD có nguy cơ phát triển ung thư phổi cao hơn.
- Trầm cảm: Đây là loại rối loạn tâm thần thường gặp, đặc biệt trong COPD giai đoạn cuối đời.
Chẩn đoán
Ở một số cơ sở chăm sóc sức khỏe không có thiết bị đo chức năng hô hấp, bệnh nhân sẽ được khai thác kĩ tiền sử và khám lâm sàng để định hướng chẩn đoán COPD.
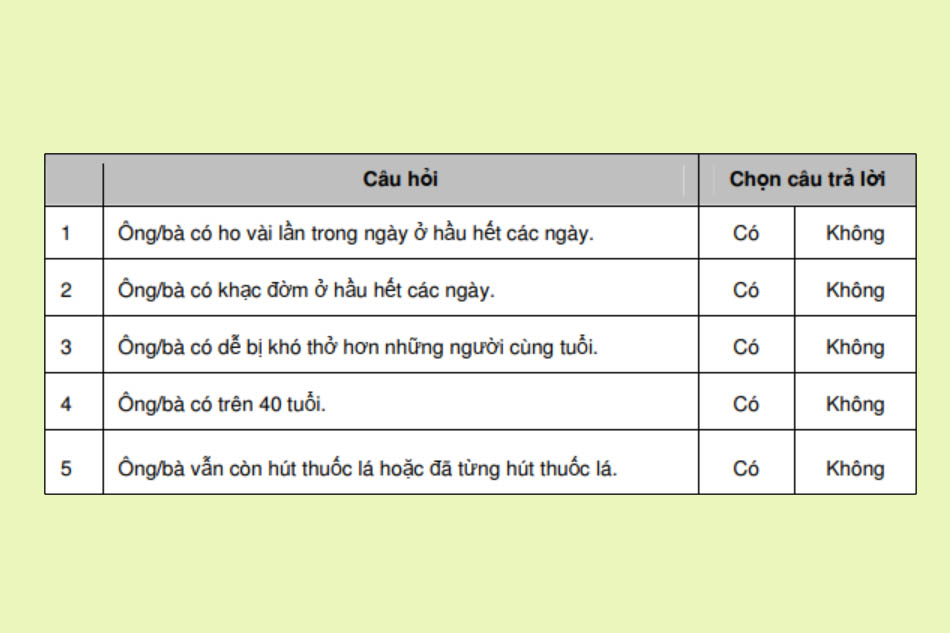
Ở các cơ sở chăm sóc sức khỏe có thiết bị đo chức năng hô hấp, đo chức năng thông khí là tiêu chuẩn vàng để chẩn đoán COPD.
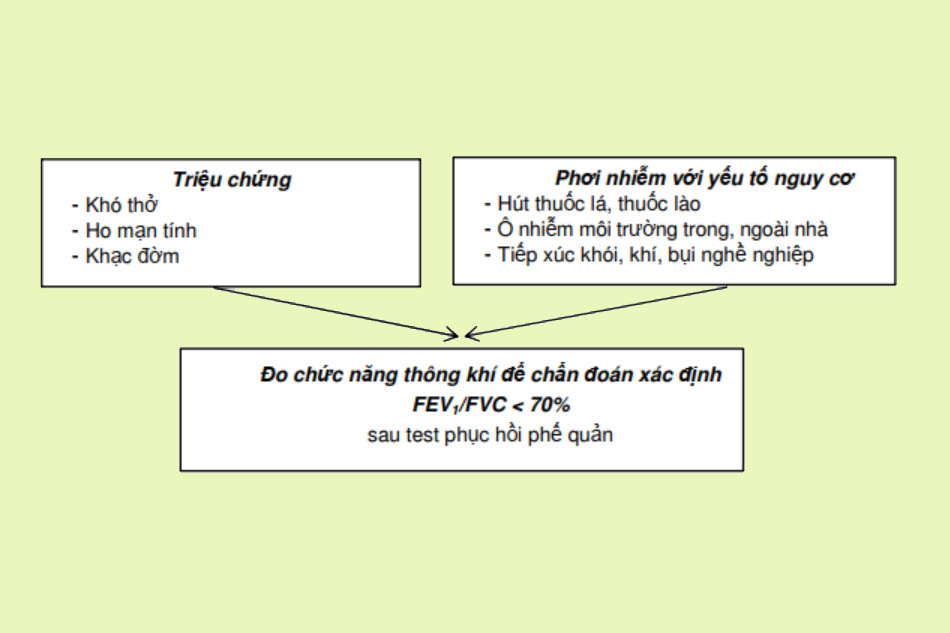
X-quang phổi: Hình ảnh X-quang có thể giúp phát hiện hội chứng phế quản hoặc khí phế thũng. Đồng thời, X-quang phổi cũng có thể giúp bác sĩ phát hiện ra các bệnh đồng mắc hoặc biến chứng như u phổi, lao phổi, giãn phế quản, xơ phổi, tràn khí màng phổi, suy tim…
HRCT: Xác định tình trạng giãn phế nang, bóng kén khí, ung thư phổi, giãn phế quản… Hình ảnh HRCT cũng giúp các bác sĩ đánh giá bệnh nhân trước khi phẫu thuật giảm thể tích phổi, đặt van phế quản một chiều hoặc ghép phổi.
ECG: Hình ảnh ECG 12 chuyển đạo có thể giúp bác sĩ phát hiện sớm các bất thường điện tim như suy tim phải, tăng huyết áp động mạch phổi.
Siêu âm tim giúp chẩn đoán sớm tâm phế mạn.
Khí máu động mạch giúp đánh giá tình trạng suy hô hấp, từ đó hỗ trợ ra quyết định thở oxy hoặc thở máy.
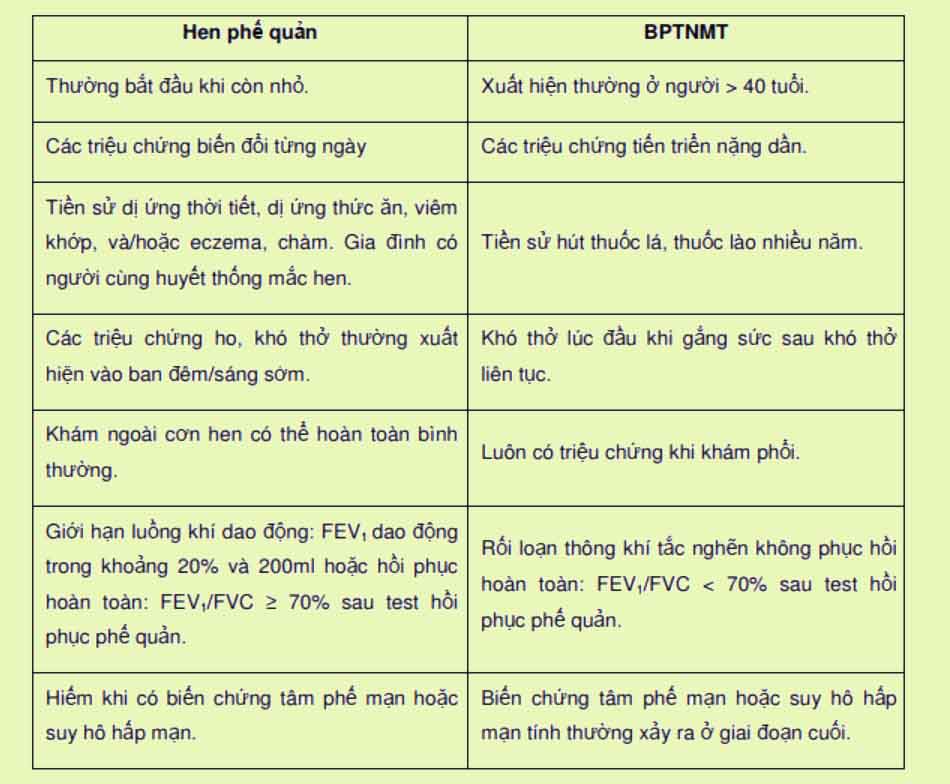
Cần chẩn đoán phân biệt COPD với các bệnh sau:
- Lao phổi: Chẩn đoán phân biệt bằng hình ảnh X-quang có các tổn thương thâm nhiễm hoặc dạng hang trên đỉnh phổi và xét nghiệm đờm có AFB (trực khuẩn kháng cồn – toan) dương tính.
- Giãn phế quản: Chẩn đoán phân biệt bằng HRCT cho thấy hình ảnh giãn phế quản.
- Suy tim sung huyết: Bệnh nhân thường có tiền sử tăng huyết áp hoặc bệnh lý van tim, bóng tim to trên phim chụp X-quang và khi đo chức năng hô hấp chỉ có rối loạn thông khí hạn chế, không tắc nghẽn.
- Hội chứng xoang phế quản: Thường bệnh nhân có tiền sử viêm mũi xoang mạn tính nhưng không có tiền sử hút thuốc. Chẩn đoán phân biệt bằng X-quang phổi và HRCT.
- Hen phế quản.
Bệnh nhân cũng cần được chẩn đoán các kiểu hình của COPD, bao gồm:
- Kiểu hình viêm phế quản mạn tính chiếm ưu thế.
- Kiểu hình khí phế thũng chiếm ưu thế.
- Kiểu hình đợt cấp thường xuyên.
- Kiểu hình giãn phế quản.
- Kiểu hình chồng lấp hen phế quản và COPD (ACO).
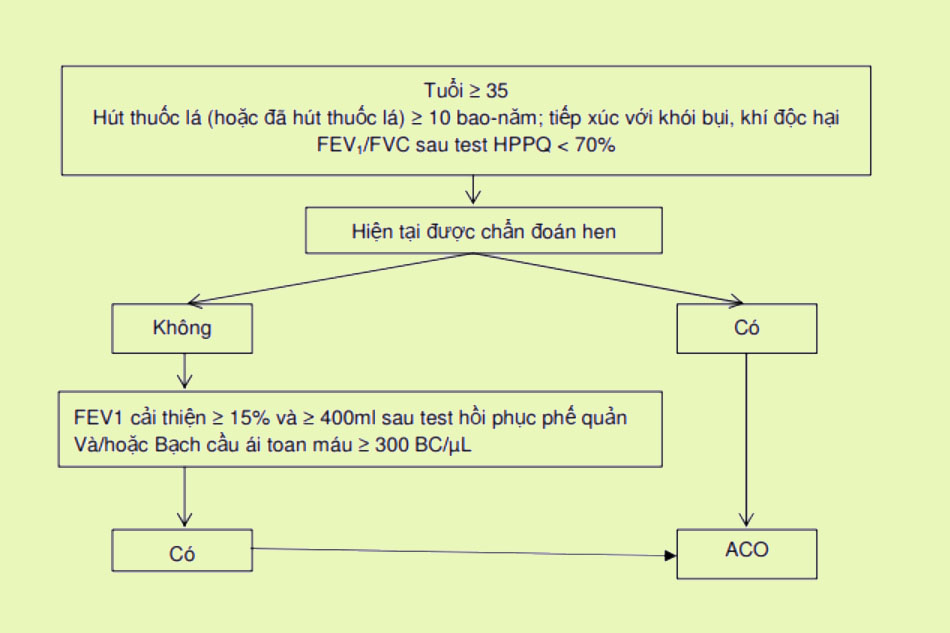
Đánh giá
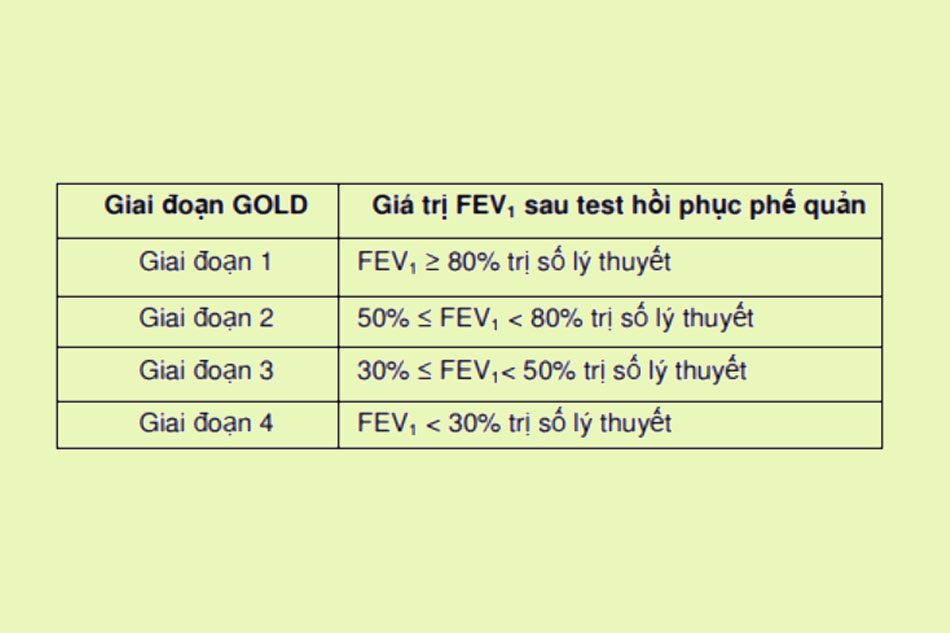
Mức độ tắc nghẽn đường thở:
Triệu chứng và ảnh hưởng bệnh: Sử dụng hai bộ câu hỏi mMRC và CAT.
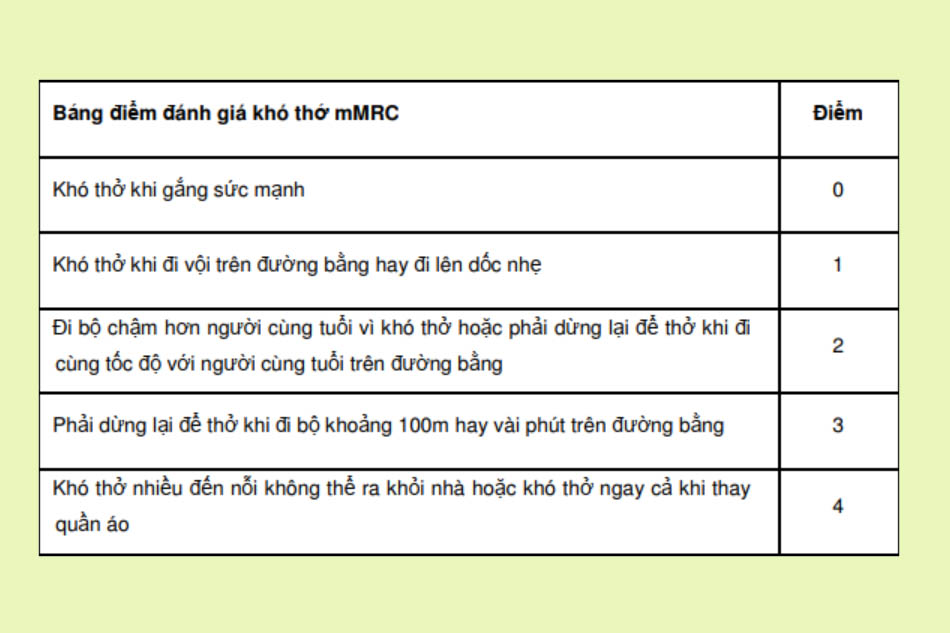
Điểm ≥ 2 là nhiều triệu chứng, điểm < 2 là ít triệu chứng.

Điểm ≥ 10 là bệnh ảnh hưởng nhiều, điểm < 10 là bệnh ít ảnh hưởng.
Nguy cơ đợt cấp: Dựa theo tiền sử đợt cấp. Nguy cơ thấp khi có 0-1 đợt cấp/năm (không nhập viện, không sử dụng kháng sinh hoặc Glucocorticoid). Nguy cơ cao khi có ≥ 2 đợt cấp/năm, hoặc có 1 đợt cấp nặng phải nhập viện, hoặc có 1 đợt cấp trung bình phải sử dụng kháng sinh hoặc Glucocorticoid.
Nhóm ABCD:
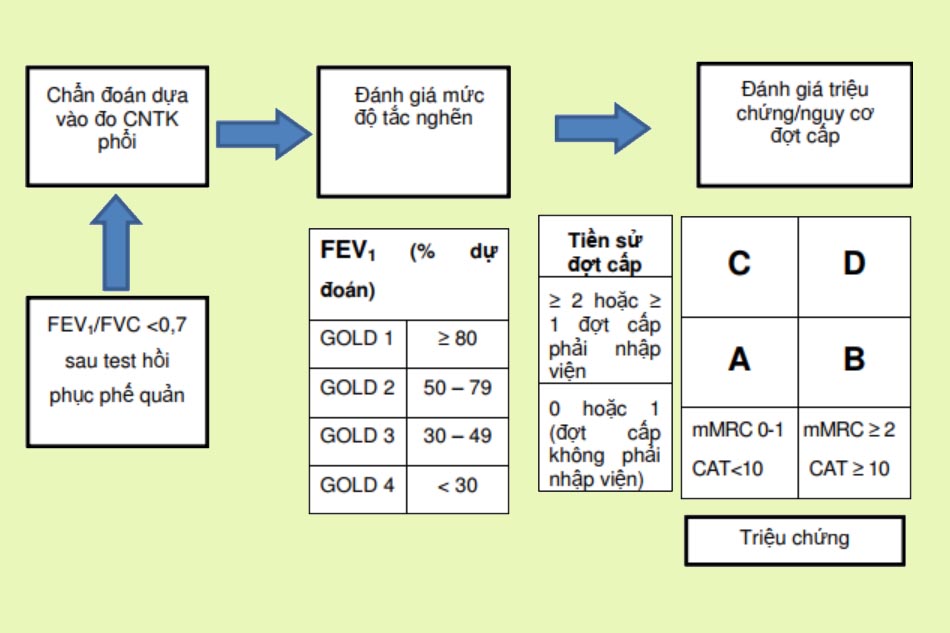
. Nhóm A: nguy cơ thấp, ít triệu chứng. Nhóm B: nguy cơ thấp, nhiều triệu chứng. Nhóm C: nguy cơ cao, ít triệu chứng. Nhóm D: nguy cơ cao, nhiều triệu chứng.
Điều trị
Điều trị không dùng thuốc
Bệnh nhân có hút thuốc bắt buộc phải cai thuốc lá hoặc thuốc lào nếu không muốn bệnh trở nên trầm trọng nhanh hơn. Một số loại thuốc có thể được sử dụng để hỗ trợ bệnh nhân cai thuốc lá bao gồm Nicotine thay thế, Bupropion và Varenicline.
Với những người phải làm các công việc đặc thù phơi nhiễm với không khí ô nhiễm hoặc khí độc hại, có thể cần phải xem xét chuyển vị trí làm việc. Nếu tiếp tục làm việc trong môi trường như vậy, bệnh sẽ rất nhanh tiến triển đến giai đoạn cuối.
Vệ sinh vùng mũi – họng thường xuyên. Giữ ấm cổ và ngực về mùa lạnh.
Điều trị triệt để các loại nhiễm trùng hô hấp cũng như điều trị ổn định các bệnh đồng mắc khác (điều trị khỏi hoàn toàn nếu có thể).
Tiêm vaccin phòng bệnh: Tiêm vaccin phòng cúm đầu mùa thu hàng năm và vaccin phòng phế cầu mỗi 5 năm.
Phục hồi chức năng hô hấp: Được chỉ định cho tất cả bệnh nhân COPD bất kể giai đoạn nào. Mục tiêu là giảm triệu chứng, cải thiện chất lượng cuộc sống và gia tăng các hoạt động thể chất cũng như xã hội trong cuộc sống thường ngày.
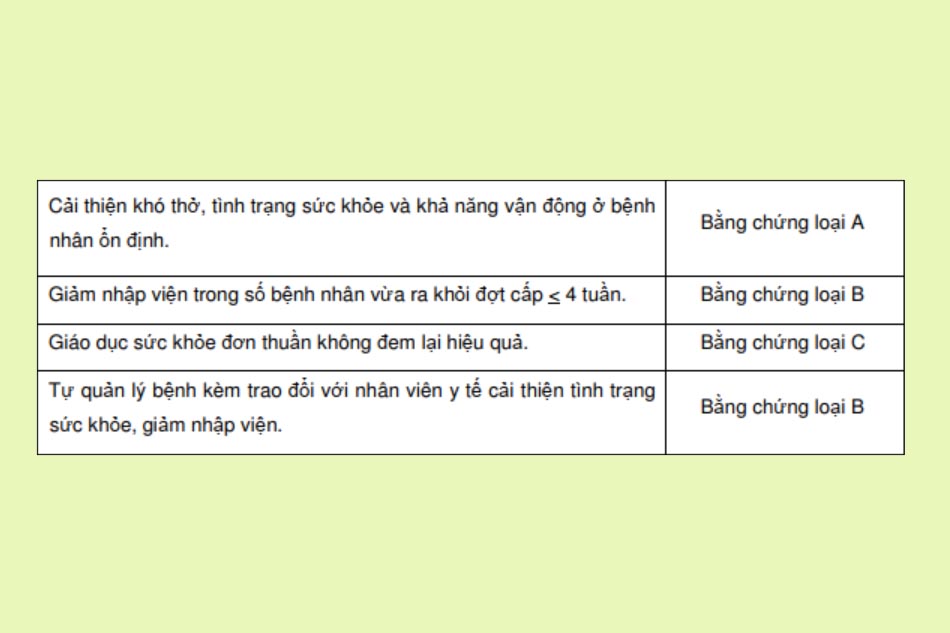
Tập vận động: Bệnh nhân sẽ phải tập các bài tập sức mạnh và sức bền, tập căng giãn và tập cơ hô hấp tùy thuộc theo sức khỏe hiện tại cũng như tình trạng bệnh nền. Để việc tập luyện được tối ưu, bệnh nhân có thể sử dụng thuốc giãn phế quản trước khi tập, thở oxy và dụng cụ hỗ trợ đi lại.
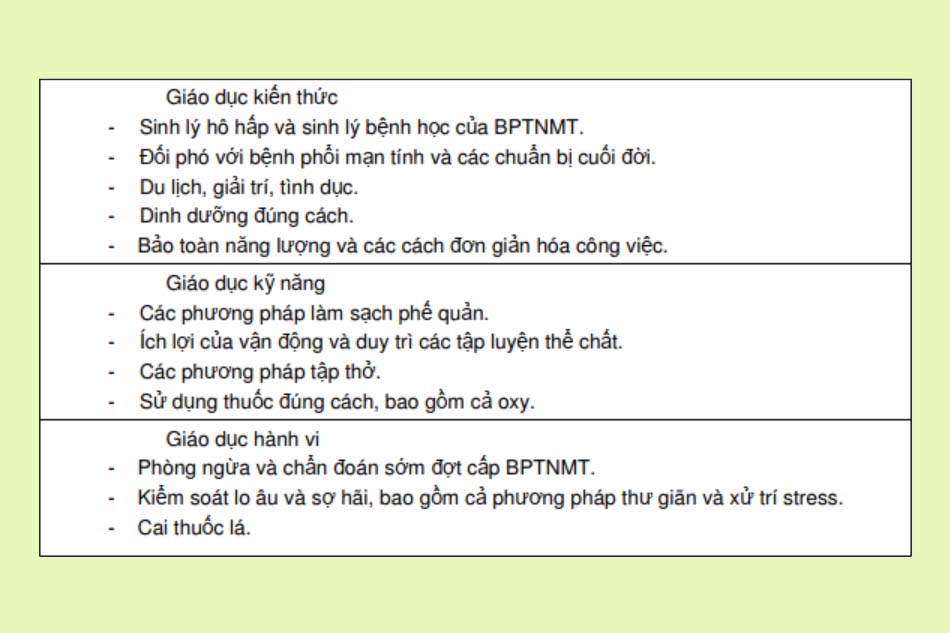
Các thuốc được sử dụng trong điều trị
Các thuốc được sử dụng trong điều trị COPD bao gồm:
- Glucocorticoid: Bao gồm hai đường dùng là dạng hít (ICS) và dạng uống (OCS). Các đại diện cho các ICS bao gồm Budesonide và Fluticasone. Các đại diện cho các OCS bao gồm Prednisone, Prednisolone và Methylprednisolone. Thông thường ICS được ưu tiên hơn trong điều trị hàng ngày do ít có nguy cơ gây ra các tác dụng không mong muốn hơn. OCS thường được sử dụng ngắn ngày trong các đợt cấp của COPD. Sau mỗi lần sử dụng ICS, bệnh nhân cần súc miệng – họng và nhổ đi để tránh nguy cơ nấm họng.
Thuốc có tác dụng chống viêm mạnh, chống dị ứng và ức chế sự di chuyển của bạch cầu, làm giảm phản ứng viêm đường thở trong COPD và giúp bệnh nhân dễ hô hấp hơn. Không giống với hen phế quản thường có đáp ứng rất tốt với Glucocorticoid, COPD thường có đáp ứng với Glucocorticoid kém hơn, thậm chí một số trường hợp đáp ứng rất kém/không đáp ứng.
Các tác dụng không mong muốn điển hình của Glucocorticoid khi sử dụng dài ngày bao gồm teo cơ, yếu cơ, loãng xương, cường cận giáp thứ phát, phân bố lại lipid trong cơ thể, gù trâu, khuôn mặt hình mặt trăng, tăng đường huyết, vết thương chậm lành, phù, tăng huyết áp, rối loạn tâm thần, đục thủy tinh thể, loét dạ dày – tá tràng, ức chế trục dưới đồi – tuyến yên – thượng thận (trục HPA) …
Sử dụng lâu dài các ICS đơn độc có thể dẫn đến sự đề kháng của cơ thể với các thuốc này (thuốc giảm dần tác dụng) do cơ thể điều hòa xuống (feedback âm tính) các thụ thể của Glucocorticoid.
- Thuốc chủ vận thụ thể β2-adrenergic: Các thuốc nhóm này tác động trên thụ thể β2 của hệ thần kinh giao cảm trên cơ trơn phế quản, làm giãn phế quản và tăng thông thoáng đường thở của bệnh nhân. Có thể chia các thuốc này thành hai nhóm theo thời gian tác dụng: SABA (thuốc chủ vận thụ thể β2 tác dụng ngắn) và LABA (thuốc chủ vận thụ thể β2 tác dụng dài). Các đại diện của SABA bao gồm Salbutamol, Fenoterol và Terbutaline. Các đại diện của LABA bao gồm Indacaterol, Bambuterol, Olodaterol, Formoterol, Salmeterol và Vilanterol.
Các thuốc nhóm này có thể gây ra các tác dụng không mong muốn như nhịp tim nhanh, hồi hộp, đánh trống ngực, tiêu mỡ… Sử dụng lâu dài các thuốc này đơn độc có thể làm giảm tác dụng của thuốc do cơ thể điều hòa xuống các thụ thể β2.
Để tránh sự đề kháng của cơ thể đối với các ICS và thuốc chủ vận thụ thể β2-adrenergic, hai loại thuốc này thường được phối hợp với nhau. Trong phối hợp này, ICS làm điều hòa lên các thụ thể β2 trên tế bào, trong khi đó thuốc chủ vận thụ thể β2 cũng làm điều hòa lên các thụ thể của Glucocorticoid, đồng thời làm tăng ái lực của thuốc gắn với thụ thể.
- Thuốc đối kháng thụ thể muscarinic: Các thuốc nhóm này tác động trên thụ thể M3 của hệ thần kinh phó giao cảm trên cơ trơn phế quản, gây giãn cơ trơn, thông thoáng đường thở, đồng thời làm giảm sự tiết dịch nhầy vào trong lòng đường dẫn khí. Có thể chia các thuốc này thành hai nhóm theo thời gian tác dụng: SAMA (thuốc đối kháng thụ thể muscarinic tác dụng ngắn) và LAMA (thuốc đối kháng thụ thể muscarinic tác dụng dài). Đại diện của SAMA là Ipratropium, đại diện của LAMA là Tiotropium, Glycopyronium và Umeclidinium.
Các tác dụng không mong muốn điển hình của các thuốc này là khô miệng, nhìn mờ, táo bón, bí tiểu do tác dụng hủy phó giao cảm.
- Methylxanthine: Theophylline là đại diện của nhóm thuốc này. Thuốc gây giãn cơ trơn phế quản nhẹ theo cơ chế chưa rõ, có thể do ức chế phosphodiesterase (PDE)-3 và 4. Việc sử dụng thuốc này bị hạn chế do liều điều trị và liều gây độc tính của thuốc này khá gần nhau, làm tăng nguy cơ ngộ độc thuốc.
- Thuốc ức chế PDE-4: Thuốc nhóm này hoạt động theo cơ chế ức chế enzyme PDE-4, từ đó ngăn chặn sự phá hủy cAMP (AMP vòng) nội bào, giúp giảm viêm và giãn cơ trơn phế quản. Đại diện của nhóm thuốc này là Roflumilast, được sử dụng cho những bệnh nhân COPD nặng và đã được chứng minh là làm giảm số lượng các đợt cấp ở những đối tượng này. Thuốc có thể gây đau đầu, khó chịu đường tiêu hóa, giảm cân.
- Kháng sinh: Các kháng sinh nhóm Macrolide có tác dụng điều biến miễn dịch và có thể được sử dụng trong vòng 6 tháng – 1 năm để cải thiện chức năng đường thở. Loại kháng sinh thường được sử dụng là Azithromycin. Việc sử dụng lâu dài Azithromycin khá an toàn cho bệnh nhân, nhưng làm tăng nguy cơ chọn lọc các chủng vi khuẩn kháng thuốc. Ngoài ra, trong đợt cấp của COPD, kháng sinh cũng thường xuyên được sử dụng để điều trị các tình trạng nhiễm khuẩn đường hô hấp dưới. Loại kháng sinh được lựa chọn theo điều trị theo kinh nghiệm (khi chưa có kết quả vi sinh) hoặc theo kháng sinh đồ.
Điều trị theo hướng dẫn của Bộ Y tế
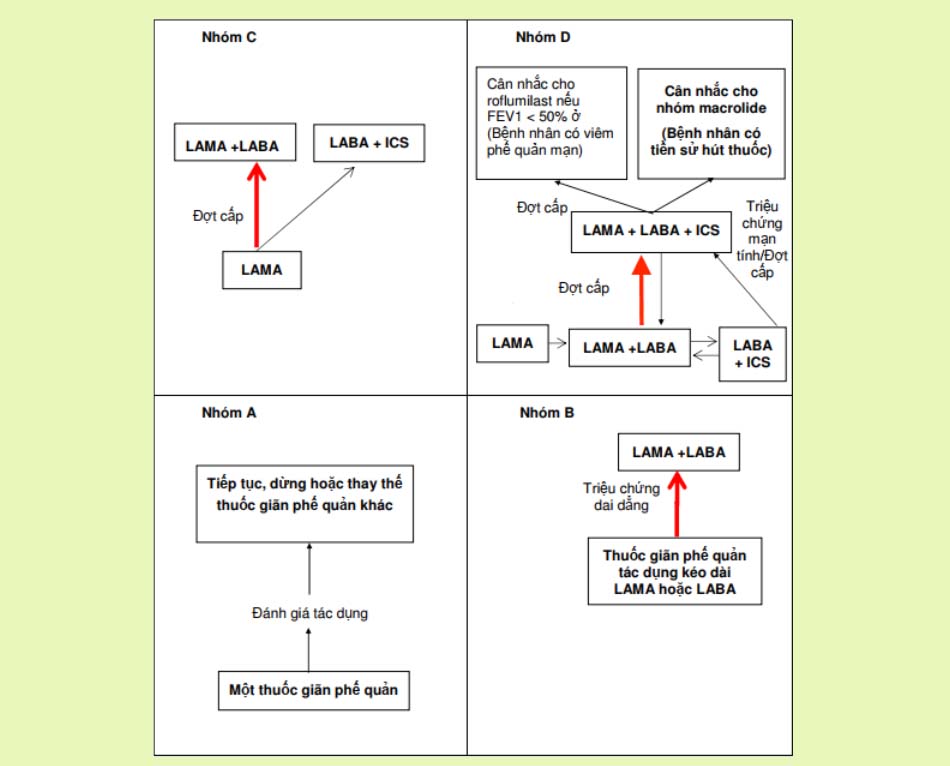
Chú: Các ô và mũi tên in đậm là phương pháp điều trị ưu tiên.
Một số bệnh nhân bị thiếu oxy máu do suy hô hấp mạn tính có thể được thở oxy dài hạn tại nhà. Lưu lượng cũng như thời gian thở oxy phải tuân theo chỉ định của bác sĩ.
Thở máy không xâm nhập thường được chỉ định cho COPD trong đợt cấp hoặc COPD giai đoạn ổn định mà có tăng CO2 máu mạn tính (PaCO2 ≥ 50 mmHg) và tiền sử nhập viện gần đây hoặc hội chứng ngưng thở khi ngủ.
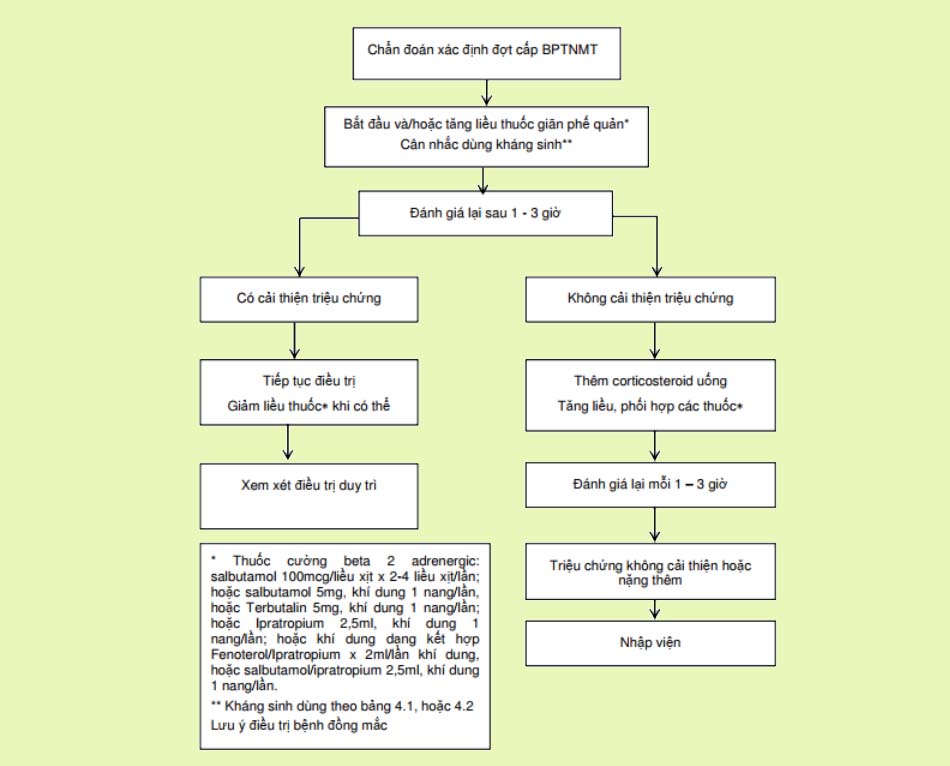
Đợt cấp của COPD được điều trị theo mức độ:
- Mức độ nhẹ: SABA đơn thuần hoặc SABA + SAMA. Có thể bổ sung thở oxy hoặc thở máy không xâm nhập tại nhà. Sử dụng sớm LABA hoặc LAMA.
- Mức độ trung bình: Điều trị như đợt cấp mức độ nhẹ. Kháng sinh được chỉ định khi tiêu chuẩn Anthonisen cho thấy mức độ trung bình hoặc nặng. Có thể sử dụng thêm OCS.
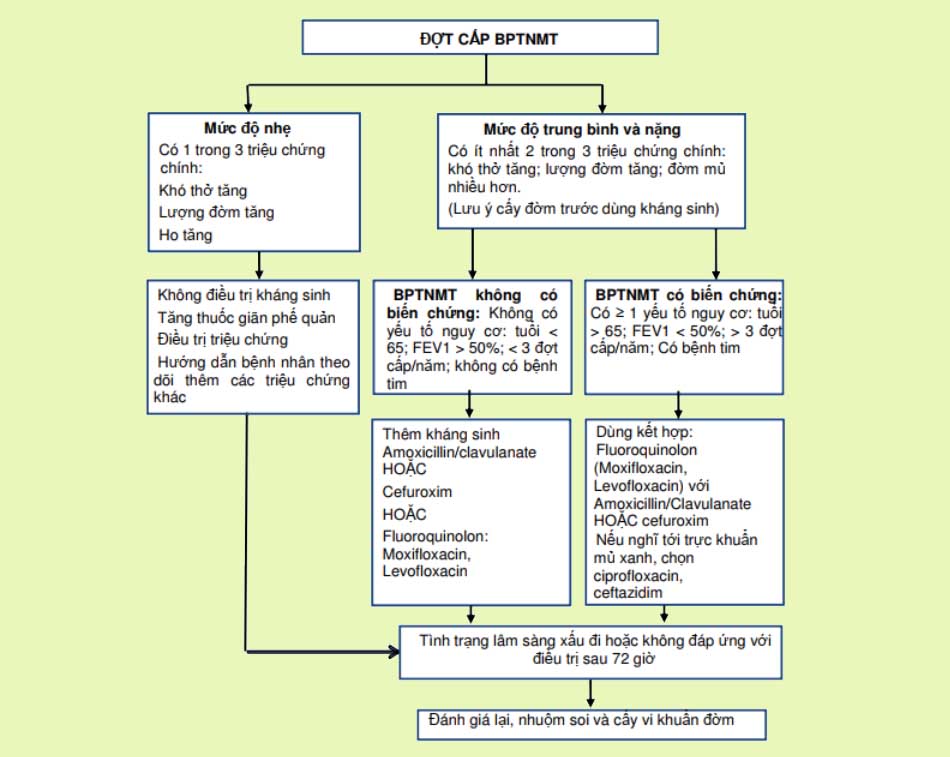
Mức độ nặng: Tiếp tục các biện pháp điều trị như trên. Thở oxy sao cho duy trì SpO2 90-92%. Các thuốc giãn phế quản có thể được xem xét dùng đường tĩnh mạch thay cho khí dung. Thời gian điều trị OCS không quá 5-7 ngày.
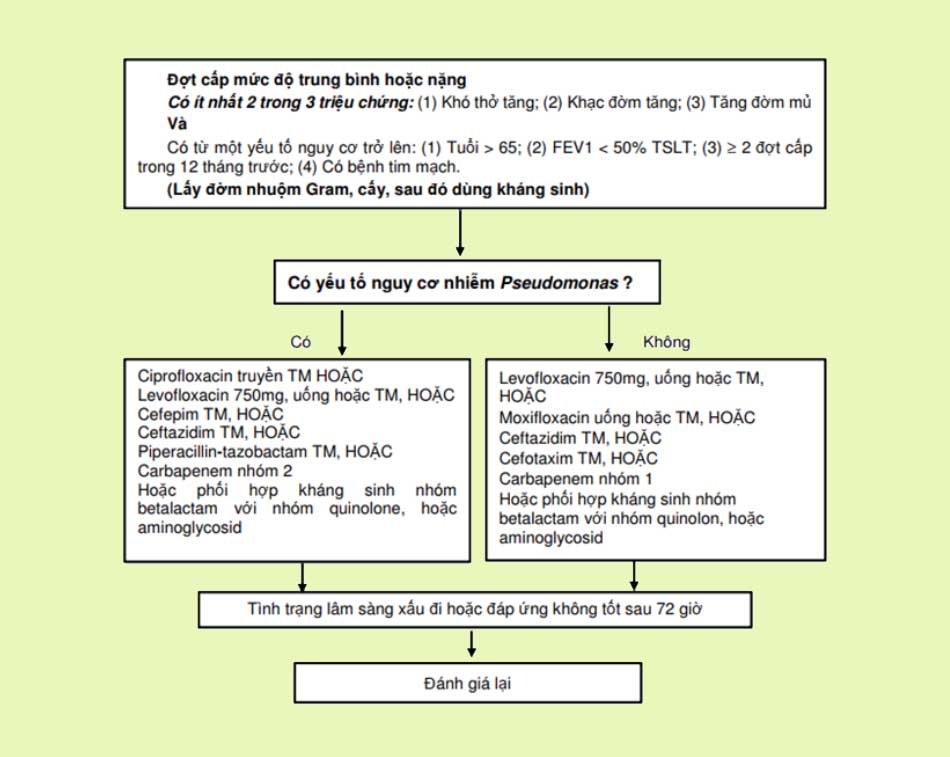
Ghi chú: Carbapenem nhóm 1 là Ertapenem, được sử dụng khi tác nhân gây bệnh không phải là P. aeruginosa. Nếu không loại trừ được P. aeruginosa, sử dụng Carbapenem nhóm 2 (Imipenem/Cilastatin, Meropenem).
Với các bệnh nhân COPD giai đoạn cuối đời, bệnh nhân cần được chăm sóc dinh dưỡng (bổ sung dinh dưỡng hoặc thuốc hỗ trợ nếu bệnh nhân có suy dinh dưỡng), hỗ trợ tâm lý (thường là lo âu, trầm cảm, rối loạn tâm thần) và điều trị khó thở (oxy liệu pháp, thở máy không xâm nhập hoặc sử dụng Morphin).
Tài liệu tham khảo
Bộ Y tế. Hướng dẫn chẩn đoán và điều trị bệnh phổi tắc nghẽn mạn tính (bản cập nhật năm 2018). Nhà xuất bản Y học. Hà Nội.
Devine JF. Chronic obstructive pulmonary disease: an overview. Am Health Drug Benefits. 2008; 1(7): 34-42.
Available from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4106574/
Anuj K. Agarwal, Avais Raja, Brandon D. Brown. Chronic Obstructive Pulmonary Disease. StatPearls. 2021.
Available from https://www.ncbi.nlm.nih.gov/books/NBK559281/
Xem thêm: Hen phế quản: Nguyên nhân, triệu chứng, cách điều trị, dự phòng
