nhathuocbimufa – Chương 43: Tổn thương thận cấp
Để tải file PDF, hãy click TẠI ĐÂY.
Fahad Edrees and Anitha Vijayan
Dịch: Bác sĩ. Huỳnh Phạm Hoàng Nam
Tổn thương thận cấp (AKI), trước đây gọi là suy thận cấp, là tình trạng suy giảm nhanh chóng chức năng thận thường gặp là giảm lượng nước tiểu và tích tụ các sản phẩm cuối cùng của quá trình chuyển hóa nitrogen. Đây là bệnh cảnh lâm sàng thường gặp trên bệnh nhân nặng, thường suy đa cơ quan và là yếu tố nguy cơ độc lập tăng tỷ lệ tử vong tại bệnh viện và tỷ lệ tử vong lâu dài. Trong một nghiên cứu đa trung tâm, tỷ lệ mắc AKI tại đơn vị hồi sức tích cực (ICU) là 57%, với nhiễm trùng huyết được xem là nguyên nhân của 41% các trường hợp này.
ĐỊNH NGHĨA
Việc thiếu thống nhất định nghĩa AKI làm nhầm lẫn các so sánh giữa nghiên cứu dự phòng, điều trị và kết cục. Hiện nay, tiêu chuẩn RIFLE (nguy cơ, tổn thương, suy, mất chức năng thận và bệnh thận giai đoạn cuối) và tiêu chuẩn hệ thống tổn thương thận cấp (AKIN) được thay thế bằng Bệnh thận: cải thiện kết cục toàn cầu giai đoạn AKI (KDIGO) (bảng 43.1) – đưa ra một định nghĩa chung trong thực hành lâm sàng, nghiên cứu và công bố các công trình nghiên cứu sức khỏe.
Hướng dẫn thực hành lâm sàng KDIGO đối với AKI bao gồm một sửa đổi định nghĩa AKI trong khi vẫn giữ nguyên tiêu chuẩn phân chia giai đoạn AKIN. Vẫn giữ khung tham chiếu tăng creatinin huyết thanh ≥ 0.3 mg/dl, trong khi khung thời gian tăng creatinin huyết thanh ≥ 1.5 lần được thay đổi lên 7 ngày.
Bệnh nhân AKI thường được phân chia thành không thiểu niệu (lượng nước tiểu ≥ 400 ml/ngày), thiểu niệu (lượng nước tiểu <400 ml/ngày) hoặc vô niệu (lượng nước tiểu <100 ml/ngày). Thể tích nước tiểu thấp nên nghi ngờ có tình trạng suy thận nặng và liên quan kết cục nghèo nàn. Những bệnh nhân điều trị thay thế thận cũng có tiên lượng xấu. Do đó, chẩn đoán kịp thời cực kỳ quan trọng, xác định và điều trị nhanh chóng các nguyên nhân gây suy tổn thương thận giúp đẩy nhanh quá trình hồi phục và tránh lọc máu.
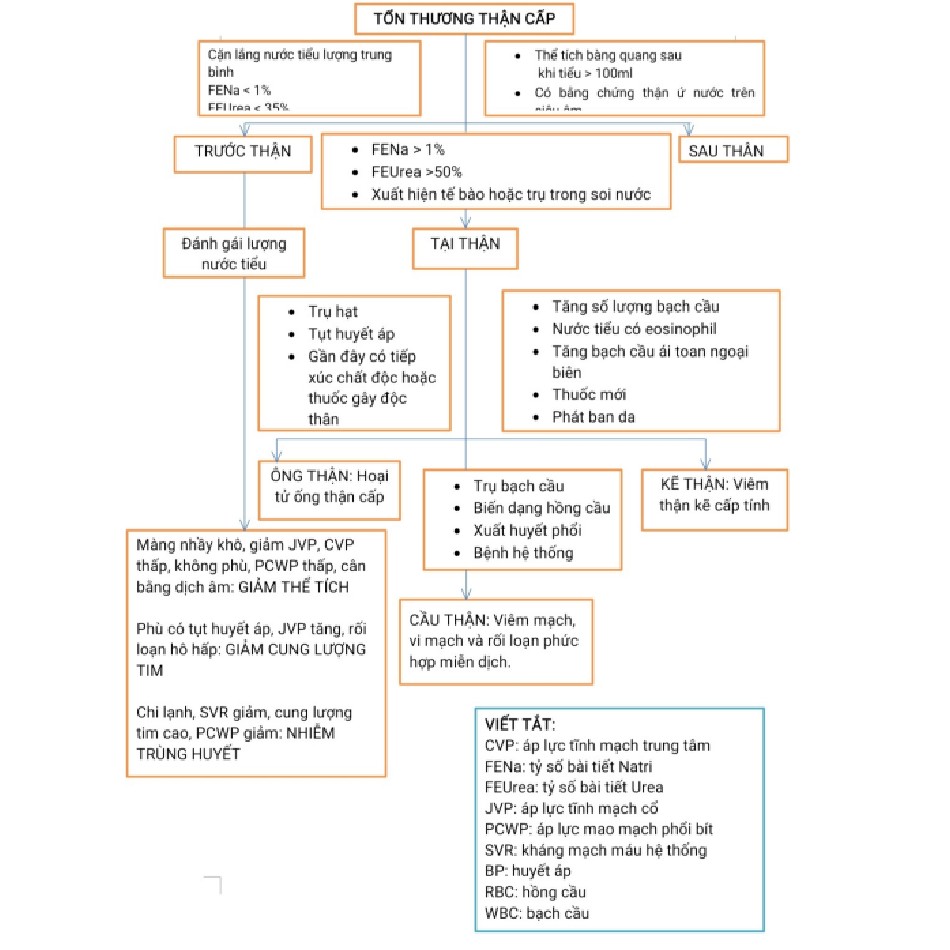
TIẾP CẬN CHẨN ĐOÁN BỆNH NHÂN TỔN THƯƠNG THÂN CẤP (AKI)
AKI là một hội chứng do nhiều nguyên nhân gây bệnh. Sử dụng sơ đồ tiếp cận để đánh giá AKI, bước quan trọng đầu tiên trong quá trình này là xác định tổn thương trước thận, tại thận hay sau thận (sơ đồ 43.1). Trong nhiều trường hợp, khai thác bệnh sử, khám lâm sàng, thông tin từ cận lâm sàng/hình ảnh Xquang và đánh giá kỹ càng bệnh án sẽ cung cấp dữ liệu cần thiết giúp thành lập chẩn đoán xác định. Tuy nhiên, nguyên nhân AKI phổ biến nhất trong ICU là thiếu máu cục bộ hoặc tổn thương nhiễm độc, thường được gọi là hoại tử ống thận cấp (ATN).
Bảng 43.1: Phân giai đoạn AKI theo KDIGO
| Giai đoạn | Creatinine huyết thanh | Thể tích nước tiểu |
| 1 | ấp 1.5–1.9 lần creatinin nền HOẶC Tăng ≥0.3 mg/dL |
<0.5 mL/kg/h trong 6–12h |
| 2 | gấp 2.0–2.9 lần creatinin nề | <0.5 mL/kg/h trong ≥12 h |
| 3 | gấp 3.0 lần creatinin nền HOẶC Tăng creatinin huyết thanh ≥4.0 mg/dL HOẶC Bắt đầu điều trị thay thế thận |
<0.3 mL/kg/h trong ≥24h HOẶC Vô niệu ≥12 h |
Chỉ một tiêu chuẩn (creatinin hoặc thể tích nước tiểu) để đáp ứng đủ tiêu chuẩn cho 1 giai đoạn.
KDIGO, Bệnh thận: cải thiện kết cục toàn cầu.
Nên tập trung khai thác bệnh sử về các biến cố gần đây có thể giảm tưới máu thận hoặc tiếp xúc gần đây với các độc tố thận, cả nội sinh và ngoại sinh. Phải xác định các nguyên nhân giảm tưới máu thận (như suy giảm thể tích nội mạch, giảm cung lượng tim, sốc, xơ gan và nhiều nguyên nhân khác làm co mạch thận). Chấn thương gần đây làm gia tăng nghi ngờ ATN do myoglobin. Biểu hiện ở phổi như khó thở và ho ra máu làm tăng khả năng mắc hội chứng gan phổi như bệnh Goodpasture và u hạt với viêm đa mạch (GPA). Bệnh sử có sốt, phát ban và đau khớp có thể gợi ý viêm mạch hoặc một bệnh nguyên nhiễm trùng (như viêm màng ngoài tim). Đau mạn sườn có thể do sỏi thận, tắc nghẽn đường tiểu, huyết khối tĩnh mạch thận hoặc nhồi máu thận. Xuất hiện hoặc không có vô niệu hoặc tiểu máu cũng rất quan trọng. Khai thác chi tiết bệnh sử và tiền sử dùng thuốc gần đây (như kháng sinh, kháng viêm non-steroide [NSAIDS], lợi tiểu và các thuốc hóa trị), gồm cả các thuốc không kê đơn và thuốc cản quang. Trong quá trình điều trị AKI sau mổ, nên xém xét cẩn thận tường trình phẫu thuật có thể cho biết các đợt hạ huyết áp hoặc sử dụng thuốc gây độc thận. Trên bệnh nhân nằm viện điều trị, cần tìm các yếu tố làm thiếu máu cục bộ hoặc gây độc thận. Ở bệnh nhân thay đổi trạng thái tâm thần, phải thu thập bệnh sử từ các thành viên trong gia đình hoặc bạn bè vì giúp cung cấp manh mối dùng quá liều thuốc (như acetaminophen hay các thuốc khác) hoặc vô tình hay cố ý nuốt phải (như ethylene glycol hoặc methanol).
Khám lâm sàng, đánh giá cẩn thận lượng nước tiểu của bệnh nhân sẽ giúp thu được bằng chứng quan trọng về bản chất và mức độ rối loạn chức năng thận. Các triệu chứng thực thể toàn thân như viêm khớp, phát ban và trạng thái tâm thần cũng cho biết các manh mối có giá trị liên quan đến những bệnh toàn thân như nhiễm trùng, viêm mạch, bệnh thuyên tắc xơ vữa hoặc huyết khối vi mạch. Khám thấy bụng chướng lên tắc nghẽn đường ra bàng quang rất có thể là nguyên nhân AKI. Bụng rất căng và chướng lên trong điều trị cổ trướng hoặc phẫu thuật ổ bụng gần đây làm tăng nghi ngờ hội chứng khoang bụng.
Nên làm thêm các cận lâm sàng và hình ảnh Xquang như công thức máu, các thông số chức năng thận, tổng phân tích nước tiểu, soi kính hiển vi cặn lắng nước tiểu, tính tỷ số bài tiết natri (FENa) và ure (FEUrea). Nếu nghi ngờ có tắc nghẽn thì nên siêu âm thận. Dựa trên những cân nhắc ban đầu, có thể làm các xét nghiệm bổ sung để chẩn đoán như huyết thanh học hoặc siêu âm Doppler thận. Sinh thiết thận rất cần thiết để chẩn đoán nếu nghi ngờ viêm cầu thận và cũng dùng để chẩn đoán xác định viêm thận kẽ.Chẩn đoán ATN nên dựa vào bằng chứng lâm sàng và kết quả cận lâm sàng ủng hộ.
THÀNH PHẦN HÓA HỌC CỦA NƯỚC TIỂU
Tỷ số bài tiết Natri (FENa)
FENa dựa trên tiền đề là ống thận còn nguyên vẹn sẽ tái hấp thu natri trong khi đó tổn thương ống thận như trong bệnh ATN thì sẽ không thể tái hấp thu natri. Hãy chú ý vấn đề sinh lý quan trọng này vì FENa rất hữu ích trên các bệnh nhân đặc biệt và các tình huống lâm sàng nhất định, đặc biệt là AKI thiểu niệu ở bệnh nhân không dùng lợi tiểu hoặc truyền tĩnh mạch dung dịch chứa muối và không có bệnh thận mạn (CKD), tiểu ra glucose hoặc tiểu bicarbonate. Đánh giá FENa <1% có thể gặp trên nhiều bệnh thận khác, gồm viêm cầu thận cấp, bệnh thận do thuốc cản quang, ATN do chất nhuộm màu, thải ghép và tắc nghẽn đường niệu giai đoạn sớm. Trên bệnh nhân suy giảm khả năng cô đặc nước tiểu (CKD hoặc bệnh nhân lớn tuổi), FENa có thể >1% trong bệnh cảnh trước thận. Nhìn chung trong bất kỳ bệnh nào làm rối loạn phản ứng tái hấp thu natri đều có thể làm FENa kém phản xạ với nguyên nhân thật sự của AKI. Tuy nhiên, FENa không được chứng minh là hữu ích để chẩn đoán hoặc tiên lượng trên bệnh nhân nặng và nên dùng thận trọng trong ICU.
Tỷ số bài tiết Ure
Tái hấp thu ure ít ảnh hưởng bởi thuốc lợi tiểu, tác động ở phía xa ống lượn gần. FEUre <35% phản ánh AKI trước thận, trong khi đó >50% phản ánh mất chức năng ống thận do ATN. Nhiều nghiên cứu chỉ ra độ nhạy (68%-90%) và độ đặc hiệu (48%-96%) khác nhau. Các yếu tố tương tự như tuổi già, ốm yếu, có bệnh đồng mắc sẽ ảnh hưởng đến giá trị của FENa cũng như FEUrea. Một nghiên cứu đã dùng FEUrea <40% như điểm cắt AKI trước thận trên bệnh nhân AKI thiểu niệu. Xét nghiệm FEUrea < 40% tìm thấy trong AKI trước thận thậm chí có dùng lợi tiểu (chính xác đến 98%). Tương tự với FENa, FEUrea cũng không nên dùng riêng biệt mà nên kết hợp chung với bệnh cảnh lâm sàng nhất định trước khi chẩn đoán.
Soi nước tiểu
Bác sĩ nên kiểm tra cặn lắng nước tiểu vì bất thường trong xét nghiệm cặn lắng nước tiểu rất có giá trị gợi ý quá trình trong thận. Trụ hạt “bùn” và tế bào biểu mô ống thận (RTEC) thường tìm thấy trong ATN. Trụ hồng cầu và tế bào hồng cầu biến dạng gợi ý nguyên nhân chính nằm ở cầu thận, và trụ bạch cầu thường tìm thấy khi có viêm nhiễm trong khoang kẽ như trong viêm thận kẽ cấp tính (AIN) và viêm đài bể thận (pyelonephritis). Cần lưu ý trụ hồng cầu và trụ bạch cầu rất mỏng và nếu chúng vắng mặt thì không cần thiết loại bỏ các rối loạn liên quan của chúng khỏi chẩn đoán phân biệt. Cặn lắng nước tiểu trung bình và trụ trong suốt gợi ý AKI trước thận. Vì người ta tin là AKI trước thận và ATN là một phổ có thể cùng tồn tại, rất hữu ích để đánh giá định lượng các kết quả trong nước tiểu (số lượng tế bào hoặc trụ trên mỗi trường khuếch đại kính hiển vi thấp hay cao). Các hệ thống tính điểm khác nhau được thành lập cho thấy mối tương quan giữa tăng số lượng RTEC hoặc trụ hạt với thận kém phục hồi. Khuyến khích hội chẩn các bác sĩ được đào tạo xem kết quả soi cặn lắng nước tiểu có giá trị chẩn đoán và tiên lượng cao trên bệnh nhân nặng.
Các dấu ấn sinh học nước tiểu
Nhiều dấu ấn sinh học nước tiểu được áp dụng trên lâm sàng để dự đoán AKI. Các xét nghiệm này gồm lipocalin liên quan gelatinase (NGAL), interleukin 18 (IL-18), phân tử 1 tổn thương thận (KIM-1), chất ức chế mô của metalloprotease 2 (TIMP-2) và yếu tố tăng trưởng giống insuline liên kết protein 7 (IGFBP7). Vào năm 2014, ủy ban thực phẩm và thuốc (FDA) cho phép lưu hành thương mại (TIMP-2)x(IGFBP7) dưới tên gọi NephroCheck là dấu ấn sinh học đầu tiên và duy nhất để phân loại nguy cơ AKI sử dụng tại Hoa Kỳ. Ưu tiên dùng trong 24h ở bệnh nhân lớn tuổi nằm ở ICU có hơn 21 năm mắc bệnh tim mạch và/hoặc suy đường hô hấp. Xét nghiệm dương tính (>0.3) có nghĩa nguy cơ cao AKI trong 12h và có thể dẫn đến tư vấn về bệnh thận và tiến hành chiến lược dự phòng như tối ưu lượng nước tiểu và các thuốc tránh gây độc thận.
BỆNH NGUYÊN CỦA AKI
AKI Trước thận
Bệnh nguyên
Trong bệnh cảnh trước thận, bảo tồn tính toàn vẹn của nhu mô thận. Giảm độ lọc cầu thận là đáp ứng sinh lý với giảm tưới máu thận do suy giảm thể tích thật sự hoặc “hiệu quả”. Các ví dụ giảm thể tích thật sự do nhiều nguyên nhân, giảm cung lượng tim, suy gan, sốc phản vệ và nhiễm trùng huyết. Co mạch thận (như tăng canxi máu, nhiễm trùng huyết, suy gan, các chất ức chế calci niệu và norepinephrine) và suy giảm khả năng tự điều hòa của thận (như NSAID, ức chế enzym chuyển hóa angiotensin [ACEI] và chẹn thụ thể angiotensin II [ARBs] và các nguyên nhân thường gặp làm tăng tích tụ các sản phẩm nitơ trong máu trước thận. Giảm tưới máu cũng có thể do duy trì áp lực trong ổ bụng >20mmHg, dẫn đến hội chứng khoang bụng. Hội chứng này có thể xuất hiện trong xuất huyết ổ bụng, cổ trướng lớn, chướng bụng, phẫu thuật ổ bụng và sau ghép gan.
Chẩn đoán
Chẩn đoán dựa trên bệnh sử và khám lâm sàng. Trong AKI trước thận, cặn lắng nước tiểu điển hình mỏng, thiếu tế bào, dạng tinh thể và có trụ tế bào. Các chất hóa học trong nước tiểu phản ánh đáp ứng cầu thận thích hợp với giảm tưới máu, tái hấp thu natri. Tính ra FENa <1% và natri niệu thường < 10mmol/l. Cô đặc nước tiểu rõ rệt và độ thẩm thấu nước tiểu thường >500 mOsm/kg. FENa và FEUrea được dùng nhiều nhất ở bệnh nhân thiểu niệu như đã thảo luận phía trên.
Điều trị
Nhanh chóng loại bỏ nguyên nhân gây giảm tưới máu thận là rất quan trọng vì hậu quả của thận thiếu máu cục bộ kéo dài là tổn thương ống thận (sơ đồ 43.2). Tất cả các thuốc/tác nhân gây tổn hại nên dừng ngay lập tức. Trong trường hợp giảm thể tích tuần hoàn, tùy thuộc vào nguồn dịch mất, bồi hoàn thể tích bằng nước muối sinh lý bình thường hoặc các chế phẩm máu nên làm ngay không được trì hoãn. Trong các trường hợp dư thừa thể tích tuần hoàn, như suy tim sung huyết hoặc sốc tim, điều trị theo hướng tối đa hóa chức năng tim, đặc biệt bằng lợi tiểu, thuốc tăng co bóp cơ tim tích cực, giảm hậu tải và các thiết bị hỗ trợ tuần hoàn cơ học. Theo dõi huyết động xâm lấn có thể hướng dẫn điều trị khi khó xác định tình trạng thể tích nội mạch chỉ bằng đánh giá không xâm lấn.
SƠ ĐỒ 43.2 Điều trị các nguyên nhân gây tổn thương thận cấp trước thận

Điều trị hội chứng gan thận (HRS) vẫn còn nhiều thách thức trên lâm sàng. HRS là biến chứng nghiêm trọng nhưng có khả năng hồi phục của bệnh gan giai đoạn cuối cũng như suy gan tối cấp do bất kỳ nguyên nhân nào (như u thâm nhiễm hoặc ngộ độc acetaminophen). Hậu quả là co mạch trong thận nặng trong bệnh cảnh giãn mạch và giảm thể tích tuần hoàn hiệu quả. HRS có thể xảy ra tự phát trong bệnh gan nặng hoặc diễn tiến sau một biến cố thúc đẩy như nhiễm trùng (như viêm phúc mạc nhiễm khuẩn nguyên phát), xuất huyết tiêu hóa hoặc chọc dịch báng bụng lượng lớn mà không truyền albumin. Trên bệnh nhân viêm phúc mạc nhiễm khuẩn nguyên phát, truyền albumin có thể dự phòng HRS.
Tiêu chuẩn chẩn đoán hội chứng gan thận
- Xơ gan cổ trướng
- Suy giảm chức năng thận nghiêm trọng từ nhiều ngày đến vài tuần có creatinin huyết thanh ít nhất 1.5 mg/dL
- Không có bệnh tại thận biểu hiện bằng protein niệu (>500mg/ngày), tiểu máu vi thể (>50 tế bào hồng cầu trên quang trường cao), và/hoặc các bất thường về cấu trúc tìm thấy trên hình ảnh học.
- Không sốc Không sử dụng đồng thời hoặc gần đây sử dụng các thuốc gây độc thận
- Không cải thiện chức năng thận sau khi ngừng lợi tiểu và tăng albumin ít nhất 2 ngày. Liều dùng Albumin 1g/kg cân nặng/ngày đến tối đa 100g/ngày
PHÂN LOẠI
Loại 1: Diễn tiến nhanh, tăng gấp đôi creatinin huyết thanh > 2.5 mg/dl trong < 2 tuần
Loại 2: Suy thận trung bình, với một đợt diễn tiến chậm. Creatinin huyết thanh 1.5-2.5mg/dl. Thường liên quan cổ trướng kéo dài.
HRS là chẩn đoán loại trừ (xem bảng 43.2 tiêu chuẩn chẩn đoán HRS). Tiên lượng HRS rất nghèo nàn (loại 1 nặng hơn loại 2) cũng như có rất ít chiến lược điều trị HRS và ghép gan là biện pháp điều trị dứt điểm duy nhất (bảng 43.3). HRS có thể giảm khi cải thiện chức năng gan trong trường hợp tổn thương gan cấp và viêm gan do rượu. Điều trị thay thế thận nên chủ yếu dành cho những bệnh nhân có tiên lượng hồi phục chức năng gan hoặc những bệnh nhân được lựa chọn ghép gan.
AKI SAU THẬN
AKI sau thận xuất hiện khi độ lọc cầu thận giảm thứ phát do cản trở bài xuất lưu lượng nước tiểu vì những thay đổi cấu trúc hoặc chức năng trên đường tiết niệu. Đây là nguyên nhân rất hiếm gặp của AKI trong ICU. Tăng áp lực đường tiểu được truyền ở đoạn gần chỗ tắc nghẽn, hậu quả làm tăng áp lực trong ống thận và cuối cùng giảm gradient áp suất thủy tĩnh đi qua mao mạch cầu thận, dẫn đến giảm độ lọc cầu thận cũng như thay đổi chức năng ống thận (giảm khả năng cô đặc, nhiễm toan ống lượn xa).
Tắc nghẽn đường tiểu có thể 1 bên hoặc 2 bên, cấp tính hay mạn tính, 1 phần hay toàn bộ, trong thận (tắc nghẽn ống thận do tinh thể, trụ) hoặc ngoài thận. Triệu chứng cơ năng trên lâm sàng thay đổi tùy vào thời gian, mức độ và vị trí tắc. Tắc 1 bên thường không gây suy thận. Lượng nước tiểu không thể chẩn đoán, ngoại trừ vô niệu gợi ý tắc nghẽn hoàn toàn.
Bảng 43.3: Điều trị hội chứng gan thận loại 1
Các chất co mạch và albumin
Terlipressin: không có ở Hoa Kỳ
Midodrine (co mạch hệ thống) + octreotide (ức chế phóng thích chất co mạch nội sinh)
- Midodrine 5–15 mg uống 3 lần/ngày
- Octreotide 100–200 g tiêm dưới da 3 lần/ngày
Norepinephrine: dữ liệu hạn chế
Thông cửa chủ trong gan qua tĩnh mạch cảnh
Điều trị cổ trướng kéo dài
Có thể cải thiện dần chức năng thận Dữ liệu rất hạn chế
Hiệu quả sống còn chưa rõ ràng
Liệu pháp thay thế thận
Cầu nối ghép gan HOẶC Chờ phục hồi chức năng gan
Ghép gan
Chẩn đoán sơ bộ dựa vào bệnh sử, khám lâm sàng và hình ảnh thận ứ nước trên siêu âm thận và chụp cắt lớp vi tính CT. Nếu không có thận ứ nước trên hình ảnh Xquang cũng không hoàn toàn loại trừ tắc nghẽn. Trong tình trạng suy giảm thể tích nặng, xơ hóa sau phúc mạc và giai đoạn tắc nghẽn sớm, đài thận có thể không giãn và siêu âm có thể âm tính giả. Một phương pháp đơn giản đánh giá tắc nghẽn đoạn xa là đo lượng nước tiểu tồn lưu sau khi đi tiểu, nếu >100ml thì nghi ngờ tắc nghẽn đường ra bàng quang. Tắc ống thông Forley do cục máu đông cũng nên cân nhắc và loại trừ bằng cách xả ống thông hoặc thay bằng 1 cái mới. Trong đơn vị hồi sức tích cực, nếu không có chỉ số nghi ngờ cao trên hình ảnh lâm sàng (như phẫu thuật ổ bụng gần đây, tiền sử u di căn và dùng thuốc kháng cholinergic), kết quả thu được từ siêu âm rất thấp.
Một khi chẩn đoán tắc nghẽn đường tiểu/bệnh thận do tắc nghẽn, phải nhanh chóng can thiệp để giảm thiểu suy thận trong thời gian dài. Lựa chọn phương pháp can thiệp tùy vào vị trí và nguyên nhân tắc nghẽn. Đa niệu rõ ràng sau tắc nghẽn thường thấy khi thuyên giảm tắc nghẽn hoàn toàn. Mặc dù đây được xem là phản ứng phù hợp trên nhiều bệnh nhân, khi xuất hiện giảm thể tích và mất cân bằng điện giải cần theo dõi sát và can thiệp.
AKI TẠI THẬN
Bệnh lý tại thận xuất hiện khi có tổn thương nhu mô thận. Phân loại sâu hơn tùy vào vị trí liên quan: cầu thận, mạch máu, ống thận hoặc mô kẽ. Thường có thể phân biệt các bệnh cảnh này bằng cách phân tích cẩn thận cặn lắng nước tiểu như đề cập phía trên. Trong đơn vị chăm sóc đặc biệt, ATN do thiếu máu cục bộ và độc thận chiếm trên 90% AKI tại thận.
Hoại tử ống thận cấp
Bệnh nguyên
ATN có thể do bệnh cảnh trước thận kéo dài (như giảm thể tích và hạ huyết áp) hoặc ngộ độc (như thuốc cản quang đường tĩnh mạch, kháng sinh aminoglycoside, kháng virus và kháng nấm, myoglobin). Trong đơn vị hồi sức tích cực, tổn thương thường đồng thời hoặc liên tiếp và không xác định được yếu tố thúc đẩy đơn độc (bảng 43.4 cung cấp danh sách các nguyên nhân phổ biến của ATN). Trên những bệnh nhân nặng, giảm tưới máu thận là hậu quả của hoại tử vỏ thận 2 bên, khi tình trạng này kéo dài cần phải thay thế thận và đôi khi tổn thương thận không hồi phục.
Chẩn đoán
Với các tổn thương nặng và kéo dài, ống thận sẽ mất khả năng tái hấp thu natri và cô đặc nước tiểu. FENa thường >1% và FEUrea >50% với tỷ lệ urea huyết thanh máu chia cho creatinin <20:1. Đánh giá cặn lắng nước tiểu sẽ thu được RTEC và trụ hạt bùn nâu ở hầu hết bệnh nhân.Vì cầu thận và khoang kẽ thường nhiều, các hình ảnh trong nước tiểu khác như protein niệu và tiều máu đều không có.
Mặc dù FENa rất hữu ích chẩn đoán phân biệt các nguyên nhân trước thận và ATN, có một vài ngoại lệ. Một số bệnh cảnh nhất định dẫn đến ATN có thể làm FENa giảm. Bệnh thận do thuốc cản quang (CIN) thường biểu hiện là AKI không thiểu niệu xuất hiện từ 3-5 ngày sau khi tiếp xúc chất chất phóng xạ. Tổn thương thận giai đoạn đầu, FENa thấp (<1%) bất chấp không có giảm thể tích toàn thân. Đây là hậu quả của co mạch thận kéo dài do giải phóng endothelin khi tiêm thuốc cản quang. Tiêu cơ vân và tán huyết nặng giải phóng các huyết sắc tố (lần lượt myoglobin và hemoglobin) gây độc cho ống thận, nhưng cũng có thể xuất hiện trong giai đoạn sớm với giảm FENa thứ phát sau co mạch thận.
Dự phòng
Theo dõi chặt chẽ thể tích nội mạch và sử dụng thận trọng các thuốc gây độc thận có thể giảm để nguy cơ mắc AKI thứ phát do ATN. Phần lớn các kỹ thuật dự phòng đã được nghiên cứu trong lĩnh vực CIN. Nhiều dịch truyền tĩnh mạch chứng minh giảm nguy cơ tổn thương thận ở bệnh nhân đã tiêm thuốc cản quang, như nước muối sinh lý thông thường hoặc truyền tĩnh mạch natri bicarbonate là hiệu quả nhất. Truyền dopamin “liều cho thận” không chứng minh là có lợi dự phòng hoặc giúp phục hồi chức sau tổn thương thận. Thực tế, một số nghiên cứu chỉ ra lại làm tăng nguy cơ AKI, và do đó không có vai trò dự phòng hay điều trị AKI. Người ta nghiên cứu N-acetylcysteine trong nhiều thử nghiệm ngẫu nhiên cỡ mẫu nhỏ, kết hợp N-acetylcysteine với dịch truyển tĩnh mạch có thể giảm nguy cơ mắc CIN. Mặc dù hiệu quả này chưa được chứng minh rõ ràng, N-acetylcysteine có thể cân nhắc sử dụng trên bệnh nhân nguy cơ cao mà phải tiêm thuốc cản quang, giá thành rẻ, an toàn và có lợi ích tiềm năng. Hệ thống giám sát thận (the real guard system) là một thiết bị mới phát minh nhằm dự phòng CIN. Thiết bị này cần bệnh nhân dùng lợi tiểu quai được bác sĩ kê đơn để tạo lượng lớn nước tiểu cần thiết. Hệ thống này đo lưu lượng nước tiểu và thay thế trong thời gian thực bằng một lượng nước muối vô trùng tương đương. Việc này giúp vận chuyển thuốc cản quang qua thận nhanh và ít tiếp tiếp xúc lượng thuốc cản quang hơn.
BẢNG 43.4 Các nguyên nhân thường gặp gây hoại tử ống thận cấp
| Nguyên nhân | Đặc điểm |
| Thiếu máu cục bộ | Hậu quả của các nguyên nhân trước thận kéo dài (giảm thể tích tuần hoàn, sốc nhiễm trùng, sốc tim) Điều trị bằng cách giải quyết các nguyên nhân nền và tưới máu thận tối đa |
| Thuốc cản quang chứa iode nội mạch | Có đặc điểm là co mạch thận và tổn thương ống thận Các yếu tố nguy cơ: rối loạn chức năng thận có từ trước, suy tim, đái tháo đường, suy giảm thể tích, đa u tủy, thể tich thuốc cản quang quá lớn và độ tương phản thẩm thấu cao. FENa <1% Hydrat hóa bằng natri clorua truyền tĩnh mạch hoặc natri bicarbonate cho thấy lợi ích Uống N-acetylcysteine hoặc truyền tĩnh mạch có thể giúp dự phòng Hầu hết bệnh nhân hồi phục chức năng thận |
| Tiêu cơ vân (Rhabdomyolysis) | Có thể do chấn thương dập nát, bất động lâu ngày, trạng thái động kinh, tăng thân nhiệt, thuốc statin, dùng cocain, hạ phospho máu, hạ kali máu, nọc rắn hoặc các rối loạn chuyển hóa di truyền. Mức độ tăng enzym cơ không phải lúc nào cũng tương quan với độ nặng tổn thương thận Các cơ chế AKI: co mạch thận, tổn thương ống lượn gần, tắc nghẽn ống thận do các trụ sắc tố. Tăng kali máu. tăng phospho máu, hạ canxi máu, tăng ure máu Que nhúng nước tiểu có thể cho thấy sắc tố heme khi không có hồng cầu trong cặn lắng nước tiểu Nước tiểu nổi trên bề mặt có màu từ đỏ sang nâu FENa <1% Điều trị dịch tích cực (có thể truyền đến 10 L nước muối sinh lý trong 24h) để đổ đầy thể tích và tăng tốc độ lưu thông nước tiểu |
| Tiểu hemoglobin | Do tán huyết nội mạch Que nhúng nước tiểu có thể cho thấy sắc tố heme khi không có hồng cầu trong cặn lắng nước tiểu FENa <1% Tăng Lactate dehydrogenase, giảm haptoglobin và tăng bilirubin không liên hợp Điều trị tương tự tiêu cơ vân và tập trung giải quyết các nguyên nhân nền |
| Trụ trong bệnh thận | Trụ được tạo thành từ chuỗi nhẹ (u tủy) và protein Tamm-horsfall có thể dẫn đến tổn thương trực tiếp ống thận và tắc nghẽn trong thận. Các yếu tố nguy cơ: giảm thể tích, lợi tiểu quai, tăng canxi máu, thuốc cản quang IV Vai trò của plasmapheres không rõ ràng |
| Aminoglycosides | Thường xuất hiện 5-7 ngày sau khi bắt đầu dùng thuốc Điều trị càng kéo dài càng làm tăng tỷ lệ nhiễm độc thận FENa >1% hầu hết các trường hợp Thường không thiểu niệu Mất đáng kể qua đường tiểu các chất magie, kali và canxi Phải mất nhiều tuần mới hồi phục, ngay cả khi dừng thuốc ngay lập tức |
| Amphotericin B | Hiệu quả tích lũy Gây co mạch thận dữ dội cũng như trực tiếp gây độc ống thận bằng cách phá vỡ màng tế bào Các chế phẩm liposomal có độc tính trên thận thấp hơn |
| acyclovir tiêm tĩnh mạch | Các chất không hòa tan trong ống thận làm tắc nghẽn Có thể nhìn thấy tinh thể hình kim trên cặn lắng nước tiểu Ngưng dùng thuốc thường hồi phục lại chức năng thận |
| Cisplatin | Liên quan đến liều và Hiệu quả tích lũy Mất magie trong thận kéo dài, hạ kali máu Nên truyền dịch tích cực trước khi dùng thuốc để tăng nước tiểu |
| Ethylene glycol/methanol | Độc tính có thể do uống rượu chưng gỗ (methanol) hoặc chất lỏng tản nhiệt chống đông (ethylene glycol) Tăng khoảng trống osmol Toan chuyển hóa khoảng trống anion xuất hiện muộn hơn Tinh thể Oxalate (hình bao thư) hiện diện trong cặn lắng nước tiểu với ethylene glycol nhưng không có trong tình trạng nhiễm độc methanol Thuốc giải độc Fomepizole với liều nạp 15mg/kg hơn 30 phút, sau đó 15mg/kg mỗi 12h Lọc máu có thể làm nếu toan chuyển hóa kháng trị/AKI |
| Hội chứng ly giải u | Hậu quả do lượng lớn tế bào tân sinh bị giết nhanh chóng sau khi điều trị ung thư hoặc u tự ly giải Các chất nội bào được phóng thích vào tuần hoàn như kali, phospho và acid uric Hầu hết xuất hiện trong 48-72h sau điều trị ung thư Tổn thương thận là do tích tụ acid uric trong môi trường acid của ống thận Tăng phosho máu có thể tạo thành tinh thể canxi-phospho và vôi hóa thận Bệnh nhân thường thiểu niệu, có thể cần lọc máu tạm thời mặc dù sẽ hồi phục nếu điều trị sớm Điều trị bằng bù dịch tích cực, allopurinol và rasburicase |
Điều trị và Tiên lượng
Một khi chẩn đoán xác định ATN thì không có điều trị đặc hiệu. Nhìn chung điều trị bổ trợ và cần thiết phải thay thế thận. Cần phải cố gắng đảo ngược tổn thương ban đầu. Điều trị cũng nên tập trung tránh các tổn thương gây độc thận và điều chỉnh liều lượng thuốc thích hợp tùy mức độ chức năng thận. Dựa trên nguyên nhân và độ nặng, cũng như chức năng thận nền, phục hồi thận cần nhiều ngày, vài tuần hay thậm chí nhiều tháng. Tóm lại, khoảng 75% bệnh nhân sẽ phục hồi chức năng thận nếu trước đó chức năng thận bình thường, miễn là họ sống sót sau khi nhập viện.
Các quá trình cầu thận và vi mạch máu
Các nguyên nhân cầu thận gây tổn thương thận ít gặp hơn trong bệnh cảnh cấp tính (bảng 43.5). Tuy nhiên, hội chứng thận phổi trong bệnh GPA và Goodpasture nên cân nhắc ở bất kỳ bệnh nhân nào rối loạn chức năng tự phát phổi và thận vì cả 2 bệnh đều gây tử vong nếu không được nhận biết và điều trị kịp thời. Xuất hiện trụ hồng cầu gợi ý nguyên nhân chính tại cầu thận. Trong bệnh cảnh lâm sàng thích hợp, các phát hiện như thế sẽ kích thích tìm những rối loạn tại mạch máu và cầu thận. Xét nghiệm huyết thanh học rất hữu ích trong những trường hợp này, mặc dù sinh thiết thận sau cùng giúp chẩn đoán xác định.
BẢNG 43.5 Các rối loạn cầu thận và vi mạch máu chọn lọc trong ICU
| Nguyên nhân | Đặc điểm | Điều trị |
| Phức hợp miễn dịch | Giảm bổ thể thường gặp trong viêm cầu thận sau nhiễm trùng MFGN, SLE, Viêm màng ngoài tim và cryoglobuline máu | Điều trị nguyên nhân nền |
| Bệnh miễn dịch Pauci và kháng GBM |
Hội chứng xuất huyết phổi có thể làn kháng thể c-ANCA, p-ANCA hoặc kháng GBM huyết thanh dương tính (trong bệnh Goodpasture) Biến dạng hồng cầu trong cặn lắng nước tiểu gợi ý nguyên nhân chính tại cầu thận |
Điều trị bổ trợ tổn thương phổi, thở máy nếu cần thiết. Corticosteroid và các thuốc gây độc tế bào.
Thay huyết tương đối với bệnh Goodpassture hoặc viêm mạch có xuất huyết phổi hoặc suy thận nặng |
| Vi mạch máu | HUS và TTP làm giảm số lượng tiểu cầu, thiếu máu tán huyết và mảnh vỡ hồng cầu khi phết máu ngoại vi. Bệnh thuyên tắc xơ vữa Suy thận bán cấp, nhiều ngày đến vài tuần sau thủ thuật can thiệp mạch máu, biểu hiện mạng lưới livedo và tăng eosinophil thoáng qua |
TTP cần phải thay huyết tương khẩn cấp. Chăm sóc hỗ trợ với bệnh HUS. TTP kéo dài rất hữu hiệu nếu dùng các thuốc ức chế miễn dịch như prednisone và/hoặc rituximab và tránh dùng các thuốc kháng đông và can thiệp mạch máu sau này. |
GN, viêm cầu thận; MPGN, viêm cầu thận tăng sinh màng; SLE, lupus ban đỏ hệ thống, c-ANCA, kháng thể kháng bào tương của bạch cầu đa nhân trung tính; p-ANCP, kháng thể kháng bào tương ngoài nhân bạch cầu đa nhân trung tính; GBM, màng đáy cầu thận; RBSs, hồng cầu; HUS, hội chứng ure tán huyết; TTP, ban xuất huyết tiểu cầu huyết khối.
Xét nghiệm kháng thể kháng màng đáy cầu thận có độ nhạy cao (95%) và độ đặc hiệu cao (99%) trong bệnh Goodpasture. Trong GPA, kháng thể serin proteinase 3 (p-ANCA, kháng thể bào tương kháng nhân bạch cầu đa nhân trung tính) tăng trên 75% các trường hợp, khoảng 20% bệnh nhân tăng kháng thể myeloperoxidase (p-ANCA) và <5% bệnh nhân có ANCA âm tính. Điều trị các hội chứng này phải tiêm tĩnh mạch corticosteroide ngay lập tức (methylprednisolone 7-15 mg/kg/ ngày, và/hoặc tối đa 1g/ngày trong 3 ngày, tiếp theo uống prednisolone 1mg/kg/ngày từ 60-80mg) và các thuốc ức chế miễn dịch gây độc tế bào (uống cyclophos- phamide 2-3mg/kg/ngày, tiêm tĩnh mạch cyclophosphamide 15mg/kg hoặc 750 mg/m2). Điều trị thay thế huyết tương cũng là hướng đang phát triển trong bệnh Goodpasture. Trong viêm mạch có ANCA dương tính sau suy thận nặng, 1 nghiên cứu đã chứng minh yếu tố dự đoán duy nhất liên quan lọc máu độc lập kéo dài là sử dụng liệu pháp thay thế huyết tương. Liệu pháp thay thế huyết tương cũng khuyến cáo dùng trong xuất huyết phổi liên quan viêm mạch ANCA dương tính. Chẩn đoán phân biệt hội chứng phổi thận bao gồm viêm phổi cộng đồng sau nhiễm trùng huyết và ATN, lupus ban đỏ hệ thống có liên quan đến phổi và viêm thận lupus, sarcoidosis, nhiễm trùng như leptospirosis, legionella, ehrlichiosis (viêm phổi sau AIN hoặc ATN), và viêm tụy sau viêm phổi và ATN.
Hội chứng ure tán huyết (HUS) và ban xuất huyết giảm tiểu cầu huyết khối (TTP) là 2 bệnh lý vi mô huyết khối riêng biệt có thể gây tổn thương thận. Mặc dù có triệu chứng lâm sàng riêng biệt, chúng đều có chung các yếu tố thúc đẩy như nhiễm HIV, bệnh lý ác tính, các chất ức chế calcineurin, mang thai và các thuốc hóa trị. Ticlopidine, và ít phổ biến hơn là clopidogrel, có liên quan chặt chẽ nhất với TTP. Trong triệu chứng tiêu chảy của HUS, chất độc giống Shiga đi vào tuần hoàn thông qua biểu mô đại tràng tổn thương và gây viêm, tổn thương nội mô và hình thành huyết khối trong vi mạch thận. Điều trị hỗ trợ HUS liên quan độc tố của Shiga, kháng sinh, kháng đông và globulin miễn dịch chưa được chứng minh là có hiệu quả. Tuy nhiên, trong HUS không điển hình, kháng thể đơn dòng nhân tạo ức chế hoạt động bổ thể yếu tố C5 (Eculizumab) đã chứng minh được lợi ích. Trong trường hợp TTP, thay thể tích huyết tương hàng ngày là biện pháp mang tính sống còn và do đó không được trì hoãn. Trong những trường hợp đề kháng, có thể dùng ức chế miễn dịch bằng liều cao prednisone và rituximab. Cắt lách đã được tiến hành trong các trường hợp kháng trị nhưng lợi ích chưa được công nhận.
Một bệnh cảnh vi mạch máu khác ảnh hưởng đến thận là thuyên tắc xơ vữa. Vì bệnh nhân nằm viện điều trị thường xuyên cần các thủ thuật can thiệp mạch máu, nên nghi ngờ cao đối với thuyên tắc huyết khối trong bệnh cảnh lâm sàng phù hợp. Những bệnh nhân này bị rối loạn chức năng thận nhiều ngày đến nhiều tuần sau khi thao tác trên động mạch chủ hoặc các mạch máu lớn khác, và diễn tiến từ từ. Tăng eosinophil ngoại vi thoáng qua chiếm trên 65% các trường hợp. Giảm bổ thể máu có thể xuất hiện trong giai đoạn đầu của bệnh. Những dấu hiệu trên da thay đổi nhiều và có thể gồm mạng lưới livedo trên tứ chi hoặc hoại tử ngón chân với hoại thư (hội chứng ngón chân xanh). Mạch đập ngoại biên xuất hiện khi tắc tùy vào mức độ các động mạch nhỏ hơn hoặc tiểu động mạch. Nguyên tắc chung trong bệnh thận là giảm từ từ chức năng thận trong nhiều tháng, với 1/3 bệnh nhân phải lọc máu. Trong bệnh huyết khối xơ vữa đa tạng, biểu hiện bằng các bệnh cảnh như thiếu máu cục bộ ruột, viêm tụy và các triệu chứng toàn thân khác, tỷ lệ tử vong trong vòng 1 năm có thể lên đến 70%. Không có phương pháp điều trị hiệu quả. Nên tránh các thủ thuật can thiệp mạch máu về sau mà phải kiểm soát huyết áp có suy xét, sử dụng ức chế men chuyển và bổ sung dinh dưỡng giúp tiên lượng tốt hơn. Một loạt các trường hợp đã ghi nhận lợi ích tiềm năng khi sử dụng statin để cải thiện kết cục thận lâu dài.
BẢNG 43.6 Các nguyên nhân chọn lọc của Viêm ống kẽ thận cấp tính
| Thuốc | Chẩn đoán | Diễn biến |
| Methicillin | Triệu chứng quá mẫn, nổi trội nhất là sốt chiếm 85% Phân tích nước tiểu thường thấy trên 80% bệnh nhân tiểu máu |
Hầu hết bệnh nhân hồi phục lại chức năng thận trong 2 tháng, mặc dù 1/5 bệnh nhân phải lọc máu tạm thời do CKD chỉ còn 10% |
| Rifampin | Triệu chứng đường tiêu hóa (buồn nôn, nôn ói, đau bụng) Thiểu niệu gần như trên tất cả bệnh nhân. Thường không tăng bạch cầu ái toan, mặc dù có thể xuất hiện nhiều bất thường trong máu như tán huyết (25%) và giảm tiểu cầu (50%) 1/4 bệnh nhân tăng men gan Có kháng thể kháng rifampin trong hầu hết bệnh nhân Hiếm khi sinh thiết thận cho thấy có phức hợp miễn dịch ở màng đáy ống thận |
Xảy ra trong 24h sau liều phơi nhiễm đầu tiên (tối đa 1 năm trước). Cần lọc máu tạm thời ở hầu hết bệnh nhân có CKD chỉ còn 3% |
| Các kháng sinh khác (sulfonamides, fluoroquinolones, beta-lactams) | Ít gây sốt hơn methicilin (45%), nhưng phát ban và đau mạn sườn trong hầu hết bệnh nhân 50%, thiểu niệu 40%.
Các dấu hiệu trong nước tiểu ít gặp hơn methiciline |
Thời gian trung bình uống kháng sinh là 10 ngày CKD duy trì khoảng 40% |
| NSAIDs | Ít xuất hiện các triệu chứng quá mẫn Hơn 1/3 protein niệu do hội chứng thận hư. Sinh thiết thận có thể thấy thay đổi tối |
Dùng kháng sinh trước đó nhiều tháng mới biểu hiện triệu chứng. CKD vẫn còn trên 50% bệnh nhân. |
| Allopurino | Các triệu chứng quá mẫn rất phổ biến và rầm rộ với tích tụ các oxypuriol trong quá trình chuyển hóa.
Tăng eosinophil và viêm gan thường phổ biến. Sinh thiết thận có thể thấy phức hợp miễn dịch. |
Tỷ lệ tử vong có thể lên tới 25%. |
| Ức chế bơm proton | Ảnh hưởng theo từng giai đoạn Triệu chứng cơ năng và triệu chứng thực thể ban đầu không đặc hiệu. Cần phải lưu ý kỹ trên lâm sàng. |
Có thể xuất hiện nhiều tháng sau khi dùng PPI. Tiên lượng khá tốt nếu như không dùng PPI nữa Có thể thử steroide |
| Bệnh thận do Leptospiral | Hay gặp sốt và vàng da Một số triệu chứng khác có thể thấy là gan to, chảy máu lợi và xuất huyết tiêu hóa, tiểu máu đại thể, viêm kết mạc, thay đổi tâm thần, thiểu niệu gần như trên tất cả bệnh nhân. Tiêu cơ vân, viêm gan ứ mật, thiếu máu tán huyết và giảm tiểu cầu rất hay xuất hiện. Chẩn đoán xác định bằng cách cấy nước tiểu hoặc cấy máu hoặc huyết thanh học. Sinh thiết thận thấy phần lớn viêm ở ống lượn gần và xuất huyết mô kẽ. |
Bệnh thận xuất hiện khoảng 40% trên bệnh nhân nhiễm leptospiral. Tỷ lệ tử vong khoảng 25%. CKD chỉ còn 10% |
| Sarcoidosis | Các triệu chứng ngoài thận chiếm ưu thế, hầu hết ảnh hưởng trên phổi, mắt và da. Tăng eosinophil trên 1/4 bệnh nhân Tăng canxi máu thường xuất hiện bất chấp suy thận nặng Hạch bạch huyết ở rốn phổi trên phim Xquang Mức ACE không tin cậy trong bệnh về thận. Sinh thiết thận có thể thấy u hạt hoại tử không đông và các tế bào khổng lồ |
Thường giảm và diễn tiến tái phát CKD duy trì 90% |
CKD, bệnh thận mạn; NSAIDs, kháng viêm non-steroide; ACE, enzym chuyển hóa angiotensin
Diễn tiến trong kẽ thận
AIN là một bệnh cảnh viêm nhiễm do thuốc hoặc nhiễm trùng. Có 3 triệu chứng kinh điển là phát ban, tăng eosinophil và sốt – thường ít gặp. Phân tích kết quả nước tiểu gợi ý AIN khi có tế bào bạch cầu, trụ bạch cầu và bạch cầu đa nhân ái toan. Đôi khi cặn lắng nước tiểu thì mỏng. Để phát hiện tiểu ra eosinophil nên dùng thuốc nhuộm Hansel. Tuy nhiên, tiểu eosinophil là dấu hiệu không đặc hiệu vì thế độ nhạy và độ đặc hiệu thấp. Sinh thiết thận giúp chẩn đoán xác định. Kháng sinh betalactam là nguyên nhân gây bệnh hàng đầu mặc dù gần đây bất kỳ kháng sinh nào hoặc nhiều thuốc ngoài kháng sinh đều có thể gây AIN. Bảng 43.6 liệt kê danh sách các nguyên nhân phổ biến của AIN trên ICU.
Loại bỏ các tác nhân gây thương tổn hoặc điều trị bệnh nhiễm trùng nền là điều trị chính yếu. Phục hồi chức năng thận là không thể trong nhiều ngày đến vài tuần, và đôi khi nhiều tháng. Vai trò của corticosteroide vẫn còn đang tranh luận. Vài nghiên cứu cho thấy kết cục tốt hơn trên bệnh nhân dùng corticoide. Cyclophosphamide, mycophenolate mofeil, hoặc các thuốc ức chế miễn dịch khác được sử dụng trên những bệnh nhân không đáp ứng với điều trị corticoide từ 2-3 tuần.
TỔNG KẾT
Một sơ đồ tiếp cận chẩn đoán AKI có thể giúp tìm ra bệnh nguyên và vạch ra kế hoạch điều trị. Khi mới bắt đầu chẩn đoán, điều quan trọng đầu tiên là phải xác định AKI này do nguyên nhân trước thận, tại thận hay sau thận, hỏi bệnh sử, khám lâm sàng, các kết quả cận lâm sàng và hình ảnh học. Soi cặn lắng nước tiểu mang lại giá trị cao để tìm ra rối loạn nền của thận và sau đó giúp phân loại các bất thường đó. Trong các trường hợp tổn thương cầu thận và mô kẽ, thuốc ức chế miễn dịch có thể hữu ích giúp đảo ngược diễn tiến bệnh thận. Tuy nhiên, nguyên nhân phổ biến nhất của AKI trong ICU là tổn thương ống thận (ATN), và không có điều trị đặc hiệu để đảo ngược diễn tiến hoặc thậm chí dự phòng tổn thương sau này. Vẫn phải điều trị bổ trợ, chủ yếu là ghép thận sẽ bàn trong chương sau.
SUGGESTED READINGS
Bellomo R, Kellum JA, Ronco C. Acute kidney injury. Lancet. 2012;380:756–766.
Durand F, Graupera I, Gines P, et al. Pathogenesis of hepatorenal syndrome: implications for therapy. Am J Kidney Dis. 2016;67(2):318–328. Faubel S, Patel NU, Cadnapaphornchar MA. Renal relevant radiology: use of ultrasonography in patients with AKIC. lin J Am Soc
Nephrol.
2014;9(2):382–394.
George JN, Nester CM. Syndromes of thrombotic microangiopathy. N Engl J Med. 2014;371: 654–666.
Hoste EA, Bagshaw SM, Bellomo R, et al. Epidemiology of acute kidney injury in critically ill patients: the multinational AKI-EPI study.
Intensiver Kidney Int Suppl. 2012;2:1–138.
Marenzi G, Assanelli E, Marana I, et al. N-acetylcysteine and contrast-induced nephropathy in primary angioplasty.N Engl J Med. 2006;354:2773– 2782.
Randomized controlled trial comparing high and low doses of N-acetylcysteine in preventing contrast-induced nephropathy.
Markowitz GS, Perazella MA. Drug-induced renal failure: a focus on tubulointerstitial disease. Clin Chim Acta. 2005;351:31–47.
Review of pattern of drug-induced renal injury.
Merten GJ, Burgess WP, Gray LV, et al. Prevention of contrast-induced nephropathy with sodium bicarbonate: a randomized controlled trial. JAMA. 2004;291:2328–2334.
Randomized study evaluating efficacy of sodium bicarbonate in preventing renal injury
Perazella MA, Coca SG. Traditional urinary biomarkers in the assessment of hospital-acquired AKI. Clin J Am Soc Nephrol. 2012;7(1):167–174. Praga M, González E. Acute interstitial nephritis. Kidney Int. 2010;77:956–961.
Perazella MA. The urine sediment as a biomarker of kidney disease. Am J Kidney Dis. 2015;66(5): 748–755.
Salerno F, Gerbes A, Ginès P, et al. Diagnosis, prevention and treatment of hepatorenal syndrome in cirrhosis. Gut. 2007;56:1310–1318.
Vijayan A, Faubel S, Askenazi DJ, et al.; American Society of Nephrology Acute Kidney Injury Advisory Group. Clinical use of the urine biomarke [TIMP-2] × [IGFBP7] for acute kidney injury risk assessment. Am J Kidney Dis. 2016;68(1):19–28.
