Tổng quan về nhóm thuốc NSAIDs
Lịch sử nghiên cứu và phát triển
NSAIDs (Non-Steroidal Anti-Inflammatory Drugs) là nhóm thuốc giảm đau, kháng viêm không có cấu trúc steroid. Đây là một trong những nhóm thuốc được sử dụng nhiều nhất trên lâm sàng, cũng như là một trong những nhóm thuốc bị lạm dụng nhiều nhất. Khoảng 5-10% các thuốc được kê đơn là NSAIDs. Tỷ lệ sử dụng NSAIDs ở người trên 65 tuổi là hơn 90%, trong khi 7.3% bệnh nhân trên 60 tuổi mua ít nhất một đơn thuốc có NSAIDs trong khoảng thời gian một năm.
Đã từ rất lâu trước đây, Dioscorides, một bác sĩ người Hy Lạp trong quân đội La Mã, đã biết kê đơn vỏ cây liễu để điều trị đau khớp, cách tiếp cận này sau đó được truyền bá ở châu Âu bởi Hildegard von Bingen và bởi Reverend Stone trong bức thư nổi tiếng của mình gửi tới Hiệp hội Y học Hoàng gia tại London. Tuy vậy, phương pháp thực hành lâm sàng chích máu của trường phái Hippocrate vẫn được sử dụng phổ biến cho đến tận thế kỷ XIX cho nhiều bệnh lý thông thường, thậm chí cả rối loạn tâm thần.
Một cách tiếp cận hợp lý hơn để điều trị viêm đã trở nên khả thi sau phát minh ra nhiệt kế. Vỏ cây cinchona (chứa Quinine) là một trong những loại thuốc sớm nhất được phát hiện có tác dụng chống sốt. Sau đó, vỏ cây liễu cũng được xác nhận là có hiệu quả, và ester tự nhiên của Salicylic acid (Salicin) được phân lập là thành phần có hoạt tính của cây liễu. Sau đó chính Salicylic acid cũng đã được phân lập. Cuối cùng, Kolbe đã mô tả cách thức tổng hợp Salicylic acid tinh khiết. Sau này, để cung cấp đủ số lượng, quy trình tổng hợp chất này đã được nâng quy mô và nhà máy sản xuất thuốc đầu tiên trên thế giới đã được xây dựng (Salicylic Acid Works, được thành lập bởi von Heyden ở Dresden năm 1874).
Emil Fischer, khi đó ở Munich, đã tìm ra một loại thuốc thử là phenylhydrazine, dùng để tổng hợp các phân tử có hệ thống vòng chứa nitơ. Học trò của ông là Ludwig Knorr đã cố gắng tổng hợp Quinine và tạo ra Phenazone bằng cách ester hóa phenylhydrazine với acetoacetic acid. Một vài trong số các hợp chất tổng hợp này được chứng minh là có hoạt tính chống sốt. Một là Phenazone (Antipyrine), được tổng hợp ở Erlangen vào năm 1882 (hình dưới). Các bằng sáng chế cho hợp chất này đã cho phép sự khởi đầu một xưởng nhuộm (Meister, Lucius und Bruening) ở ngoại ô thành phố Frankfurt, gọi là Hoechst. Đây là sự khởi đầu của công ty dược phẩm Hoechst. Một nhà hóa học khác được trình bày bên dưới đã ester hóa Salicylic acid với acetate và tạo ra Aspirin. Tổng hợp này đã được thực hiện trong một nhà máy nhuộm khác là Bayer trên bờ sông Rhine.

Hai trăm năm trước, nhiều người Huguenot đã rời Pháp sau Sắc lệnh Nantes và đã đã mang các kỹ năng của họ với tư cách là thợ dệt và thợ nhuộm lụa đến một môi trường hiếu khách hơn, các khu vực Tin lành xung quanh Basel, Frankfurt và Cologne. Cuộc di cư sau này tỏ ra hữu ích, khi ngành công nghiệp lụa của Đức và Thụy Sĩ đã chuyển mình thành ngành công nghiệp nhuộm và sau này là ngành công nghiệp thuốc. Khoa học hóa học mới đã bổ sung vào sự chuyển đổi này bằng cách cung cấp cả các loại thuốc nhuộm tổng hợp mới cũng như các loại thuốc tổng hợp mới. Với việc phát hiện ra Salicylic acid có hoạt tính chống sốt (bởi Buss ở Thụy Sĩ) và viêm khớp dạng thấp (bởi Stricker tại Berlin), và với sự tổng hợp Phenazone, một hoạt chất hạ sốt và giảm đau, hai nhà máy nhuộm Bayer và Hoechst đã bắt đầu phát triển thành các công ty dược phẩm hàng đầu thế giới.
Sự phát triển của ngành công nghiệp hóa dược đã được hỗ trợ bởi một khám phá tình cờ khác. Trong Phòng khám Y khoa nổi tiếng ở Strasbourg, hai bác sĩ trẻ Cahn và Hepp đã được yêu cầu (bởi bác sĩ lâm sàng nổi tiếng Kussmaul) diệt trừ giun đường ruột bằng Naphthalene. Họ rất ngạc nhiên khi thấy những con giun sống sót (ở một bệnh nhân) nhưng cơn sốt lại được giải quyết. Phân tích kết quả bất thường này cho thấy hiệu thuốc đã cung cấp nhầm Acetanilide thay vì Naphthalene. Điều này dẫn đến phát hiện ra hoạt tính dược lý của Acetanilide và loại thuốc này đã sớm được đưa ra thị trường bởi một nhà máy nhuộm nhỏ khác gần Frankfurt (Kalle) dưới tên Antifebrin. Bayer đã nghiên cứu thêm về Acetanilide và nhận thấy rằng một dẫn xuất khác (sản phẩm phụ của sản xuất thuốc nhuộm aniline), cụ thể là Acetophenitidine, có hiệu quả tương đương. Họ tiếp thị nó dưới tên gọi Phenacetin. Tainter cho rằng đây là “… sự khởi đầu cho ngành công nghiệp thuốc nổi tiếng của người Đức và mở ra 40 năm thống trị của Đức trong lĩnh vực hóa chất và thuốc tổng hợp”.
Như vậy vào cuối thế kỷ XIX, đã có ba chất được sử dụng để điều trị đau, sốt và viêm. Một chất có nguồn gốc tổng hợp từ dẫn chất tự nhiên, và hai chất còn lại được phát minh tình cờ.
Ngay sau khi Salicylic acid, Phenazone và Phenacetin được sử dụng rộng rãi, các bác sĩ và bệnh nhân đã nhanh chóng nhận ra nhược điểm của các loại thuốc hạ sốt giảm đau này. Mỗi chất đều có hiệu lực tương đối thấp, và bệnh nhân cần phải uống chúng với lượng lên tới vài gram mỗi ngày (bằng thìa). Ăn tới 10 thìa Salicylat natri cực kỳ khó chịu và không ngon. Dùng vài gram Phenacetin có thể dẫn đến methemoglobin huyết, trong khi Phenazone, cũng được tính bằng gram, thường gây ra phản ứng dị ứng. Do đó, khi ngành công nghiệp dược phẩm ngày càng được mở rộng, đặc biệt là Bayer ở Wuppertal và Hoechst ở Frankfurt, các nhà hóa học của họ đã tạo ra các dẫn xuất cải tiến hơn.
Felix Hoffmann, một nhà hóa học trẻ tại Bayer, có động lực rất lớn để cải thiện độ ngon của Salicylic acid, kể từ khi cha ông bị viêm khớp dạng thấp và nhận thấy rằng ngày càng trở nên không thể chịu nổi khi phải dùng vài gam Salicylic acid hoặc Salicylate natri mỗi ngày. Theo gợi ý của A. von Eichengrün, lúc đó đang phụ trách hóa học (tổng hợp) tại Bayer, Hoffmann đã nghiên cứu tài liệu kỹ lưỡng và biết được rằng C. F. von Gerhardt ở Strasbourg đã sản xuất Acetylsalicylic acid vài năm trước đó. Hoffmann đã tổng hợp lại và đưa sản phẩm acetyl hóa cho cha mình, và ông thích nó. Trong thực tế, Acetylsalicylic acid khá khó xử lý vì nó cực kỳ nhạy cảm với độ ẩm và phân hủy nhanh khi gặp nước. Vì chất này đã được biết đến trước đó, Bayer chỉ có thể nhận được bằng sáng chế về quy trình sản xuất không chứa nước. Công ty cũng bảo vệ tên thương mại Aspirin (có nguồn gốc từ “acetyl” và một nguồn chứa Salicylic acid, loài cây Spirea ulmaria). Tuy nhiên, do hậu quả sau kết thúc của Chiến tranh Thế giới thứ nhất và Hiệp ước Versailles năm 1919, Bayer mất quyền độc quyền với tên “Aspirin”.
Nhận định của cha Felix Hoffmann là không đủ để tiếp thị Aspirin. Do đó, Heinrich Dreser, nhà dược lý học đầu tiên của Bayer, đã cố gắng chứng minh độc tính của Aspirin đối với niêm mạc dạ dày giảm đi so với Salicylic acid. Tại thời điểm đó, người ta không thể nội soi dạ dày. Thay vào đó, Dreser đã sử dụng một mô hình cá vàng, tin rằng “niêm mạc” của vây tương tự với niêm mạc ruột của người. Nhúng vây đuôi cá vàng (sống) vào dung dịch Salicylic acid hoặc Aspirin, ông quan sát thấy rằng cần nồng độ Aspirin cao hơn Salicylic acid để làm “đục” các vây trong (hình dưới). Ông kết luận rằng điều này là bằng chứng về độc tính ít hơn và do đó, khả năng dung nạp Aspirin qua đường tiêu hóa cũng tốt hơn. Lập luận này vẫn tồn tại cho tới ngày nay, mặc dù thực tế là bản thân Heinrich Dreser đã nhận ra lỗi sai của mình. Cái mà ông đã đo là “tính acid” chứ không phải “độc tính trên dạ dày”, và Salicylic acid có tính acid mạnh hơn Aspirin.

Hình ảnh vây cá vàng lấy từ ấn phẩm gốc của Heinrich Dreser.
Để cải thiện hơn nữa khả năng dung nạp của Phenacetin, Bayer, làm việc cùng với nhà hóa học Joseph von Mering, đã nghiên cứu một chất chuyển hóa của Phenacetin được gọi là Acetaminophen (Paracetamol). Dường như do có tạp chất, Acetaminophen cũng gây ra methemoglobin huyết và ngoài ra, nó cũng rất nguy hiểm khi dùng quá liều. Do đó, Phenacetin vẫn còn tồn tại trên thị trường Đức. Ngược lại, Sterling ở Anh phát hiện ra rằng Acetaminophen không gây ra methemoglobin huyết và tiếp thị sản phẩm trên toàn thế giới với tên gọi Panadol (hiện là tài sản của GlaxoSmithKline).
Lưu ý: Paracetamol (Acetaminophen) không được coi là NSAIDs, mặc dù nó có sự liên quan về lịch sử với NSAIDs, lý do là bởi thuốc này chỉ có tác dụng hạ sốt và giảm đau mà không có tác dụng chống viêm.
Hoechst cuối cùng đã làm theo gợi ý của Filehne, nhà dược lý học đã phát hiện ra tác dụng hạ sốt của Phenazone và đưa nhiều nhóm amin hơn vào cấu trúc của Phenazone. Các hợp chất mới Amidopyrin, Melubrin và Dipyrone đã chứng minh hoạt tính tốt hơn và Dipyrone thậm chí còn hữu ích hơn khi có thể sử dụng theo đường tiêm. Tuy nhiên, Hoffmann-La Roche đã không làm theo con đường này, thay vào đó họ đã thay thế một nhóm isopropyl cho nhóm amin của 4-amino-diethyl antipyrine. Kết quả là thuốc Propyphenazone hiện vẫn đang được sử dụng. Propyphenazone đã được chứng minh là có rất ít độc tính (trên thận và tủy xương).
Cuối cùng, một số công ty đã kết hợp hai thành phần có hoạt tính (ví dụ: bằng cách sản xuất muối của Aspirin hoặc Salicylic acid với Amidopyrin hoặc các ester liên kết giữa Paracetamol và Salicylic acid [Benorylate]). Tất cả những nỗ lực của chiến lược này nhằm tăng hoạt tính chống viêm, hạ sốt hoặc giảm đau cũng như khả năng dung nạp đã không thành công. Hơn nữa, ba thành phần cơ bản đã được trộn với nhau và chất bổ sung, ví dụ: kết hợp với caffeine để sản xuất bột APC (Aspirin, Paracetamol, Caffeine, vitamin, khoáng chất và các thành phần khác). Sự kết hợp này làm hài lòng người tiêu dùng, nhưng không mang lại lợi ích y tế lớn. Thay vào đó, nó có thể dẫn đến lạm dụng thuốc và gây ra độc tính trên thận.
Một phát triển mới quan trọng xảy ra sau Chiến tranh Thế giới thứ hai. Với hy vọng giảm tổn thương tủy xương do Aminophenazone, Geigy ở Basel đã cố gắng sản xuất một chế phẩm tiêm. Từ các ứng cử viên (được tổng hợp bởi H. Stenzl) tạo thành muối tan trong nước của Aminophenazone, 3,5-dioxo-1,2-diphenyl-4-n-butylpyrazolidine (sau này được đặt tên là Phenylbutazone) đã được chọn (hình dưới). Tên ban đầu của nó là Irgapyrine. Muối này hóa ra cực kỳ hoạt động, đặc biệt trong các cơn đau do thấp khớp. Hai bác sĩ lâm sàng có tầm quan trọng đáng kể trong khám phá này là Otto Gsell của St. Gallen (Thụy Sĩ) và Ludwig Heilmeyer của Freiburg (Đức). Họ đã quan sát thấy tác dụng chống viêm mạnh chưa từng thấy trước đây với Salicylate hoặc Phenazone. Axelrod và Brodie đã đánh giá nồng độ trong huyết tương của Phenylbutazone và Phenazone ở bệnh nhân. Họ nhận thấy rằng Phenylbutazone có trong huyết tương với nồng độ cao hơn và thời gian dài hơn Aminophenazone. Điều này tương ứng với cường độ và thời gian tác dụng chống viêm của muối.
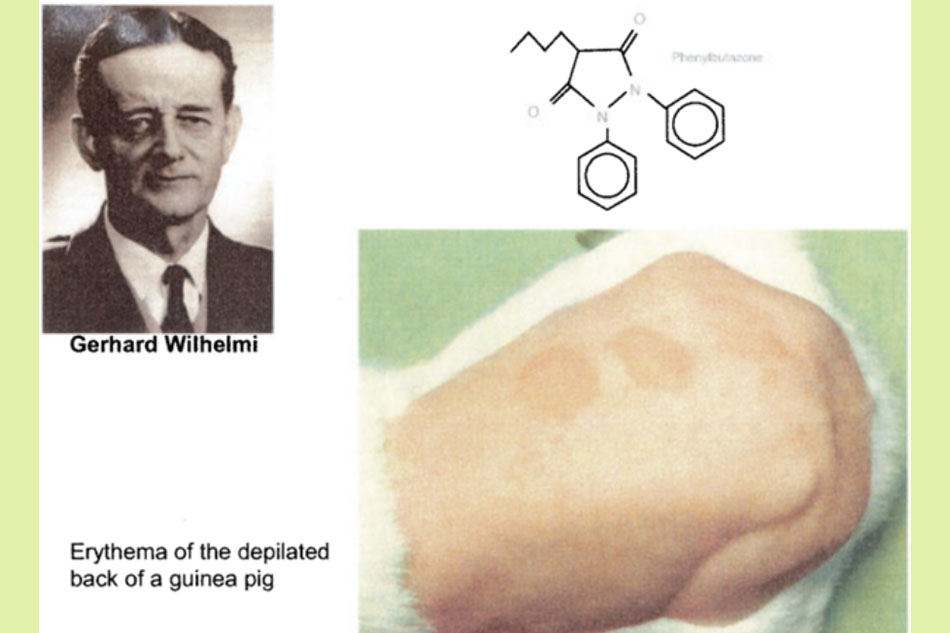
Gerhard Wilhelmi đã tạo ra ban đỏ do tia cực tím trên da cạo sạch lông của chuột lang. Từ thí nghiệm này, Phenylbutazone được chứng minh có tác dụng chống viêm rõ rệt.
Mô hình thí nghiệm trên của Gerhard Wilhelmi là mô hình viêm đầu tiên để xác định hoạt động của NSAIDs. Bằng cách áp dụng mô hình này, một số chất tương tự Phenylbutazone và Oxyphenbutazone (chất chuyển hóa của Phenylbutazone), cũng như các Fenamate, một nhóm hóa học các chất chống viêm khác, được phát hiện có lợi ích trong điều trị viêm và đau liên quan đến viêm. Những khám phá này đã cho Geigy một sự thúc đẩy lớn. Chúng đã dẫn đến sự hợp nhất thành công với Ciba và sau đó là Sandoz (tất cả đều ở Basel, Thụy Sĩ) để thành lập Novartis hiện nay.
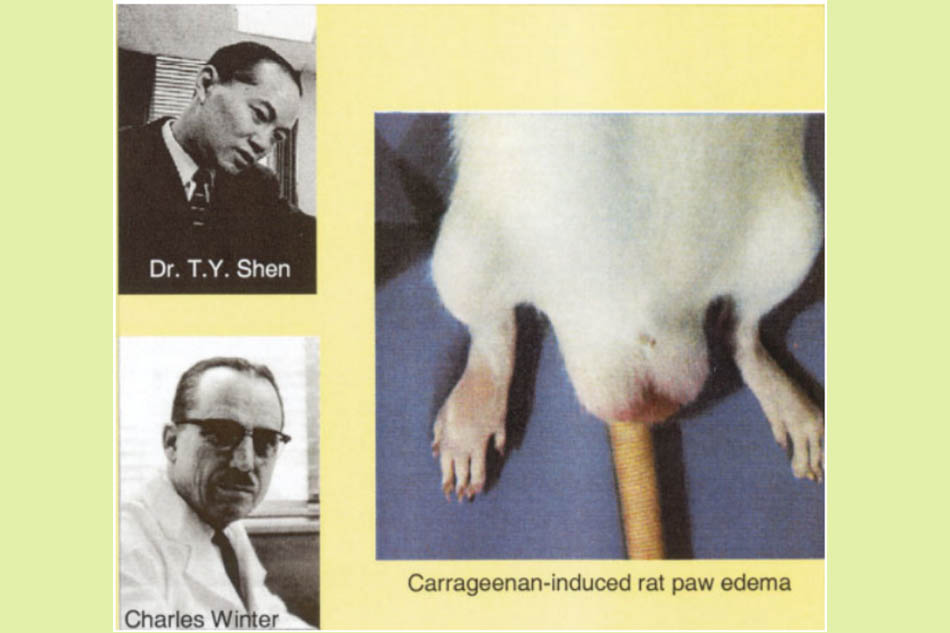
Ở bên kia Đại Tây Dương, Charles Winter, lúc đầu ở Merck Sharp & Dohme và sau đó là Parke-Davis, đã cố gắng phát triển mô hình đau do viêm của riêng mình. Ông đã sử dụng test u hạt dây cotton của riêng mình để xác định được Indomethacin (được tổng hợp bởi T. Y. Shen) là một loại thuốc chống viêm mạnh. Indomethacin cũng đặc biệt hoạt động trong mô hình viêm chân chuột do carrageenan gây ra. Phương pháp này đặc biệt hữu ích để đo lường hoạt tính chống viêm (hình dưới). Một mô hình tương tự đã được Randall và Selitto sử dụng trước đó để phát hiện hoạt tính giảm đau của các hợp chất mới. Thông qua việc sử dụng các mô hình này, ba nhóm hóa học khác nhau của thuốc đã được phát hiện. Đầu tiên, Merck Sharp & Dohme xác định được các chất chống viêm có cấu trúc indole. Trong số 350 hợp chất indole được sàng lọc trên động vật, thành công nhất là Indomethacin (được tiếp thị trên thị trường năm 1964) và Sulindac. Indomethacin vẫn được coi là tiêu chuẩn vàng cho một hợp chất kết hợp cả tác dụng chống viêm và giảm đau.
Ngược lại, công ty Boots đã thành công với nhiều loại dẫn xuất từ propionic acid. Ibuprofen (được tiếp thị năm 1969) và Flurbiprofen (được tiếp thị năm 1977) vẫn được sử dụng rộng rãi và Ibuprofen hiện được coi là là tiêu chuẩn vàng cho thuốc giảm đau không kê đơn (OTC). Parke-Davis bắt tay vào điều tra dẫn xuất của fenamic acid. Flufenamic acid là chất đầu tiên. Nhóm thuốc này đã bị ngừng phát triển do độc tính trên hệ thần kinh trung ương (CNS) ở liều cao. Các công ty tiên phong trước đây ở Châu Âu tập trung vào các dẫn xuất của acetic acid. Geigy thành công nhất với Diclofenac (được tiếp thị lần đầu vào năm 1974 tại Nhật Bản), và Rhône-Poulenc, cùng với Bayer, đã đóng góp vào sự phát triển của dẫn xuất propionic acid với Ketoprofen (được tiếp thị trên thị trường năm 1973). Nhiều dẫn xuất khác của propionic acid đã được cấp bằng sáng chế và tiếp thị trên thị trường. Hầu hết chúng (ví dụ: Indoprofen, Pirprofen, Benoxaprofen và nhiều chất khác) không mang lại lợi ích hoặc bị thu hồi vì tác dụng phụ nghiêm trọng.
Cuối cùng, Lombardino tại Pfizer đã hồi sinh định nghĩa về các ketoenolic acid (Phenylbutazone, Oxyphenbutazone). Ưu điểm của các hợp chất này là tất cả các thông số dược động học có thể được xác định bằng những thay đổi nhỏ trong cấu trúc phân tử. Piroxicam của Pfizer theo ngay sau Tenoxicam của Hoffmann-La Roche, và tiếp theo là Meloxicam. Không có sự khác biệt nhiều về hiệu lực và tác dụng phụ giới hạn của các chất này. Chúng chỉ khác nhau về liều và các thông số dược động học, bao gồm cả tương tác thuốc và chuyển hóa.
Hơn 70 năm sau sự tổng hợp Aspirin, nhóm của John Vane mới có thể chứng minh được rằng cơ chế tác dụng của các thuốc này là ức chế tổng hợp prostaglandin. Ông đã được trao giải thưởng Nobel Sinh lý và Y khoa năm 1982.
Cuối thập niên 1990, đầu thập niên 2000 là thời kỳ nổi lên của các “coxib”. Tuy vậy, các thuốc này lần lượt bị thu hồi, cho đến hiện nay chỉ còn Celecoxib là được sử dụng phổ biến.
Cấu trúc hóa học
Các NSAIDs có cấu trúc hóa học đa dạng và có thể được phân loại thành nhiều nhóm nhỏ khác nhau:
- Salicylate acetyl hóa: Aspirin.
- Salicylate không acetyl hóa: Diflunisal, Salsalate.
- Propionic acid: Naproxen, Ibuprofen.
- Acetic acid: Diclofenac, Indomethacin.
- Enolic acid: Meloxicam, Piroxicam.
- Anthranilic acid: Meclofenamate, Mefenamic acid.
- Naphthylalanine: Nabumetone.
- Coxib (ức chế COX-2 chọn lọc): Celecoxib.
Dược lý học
Dược lực học
Các NSAIDs ức chế một enzyme có tên gọi là cyclooxygenase (COX). Có hai loại COX chính trong cơ thể là COX-1 (thường được gọi là COX sinh lý) và COX-2 (thường được gọi là COX bệnh lý). Đa phần các NSAIDs ức chế cả hai loại COX này, tuy nhiên với các mức độ khác nhau.
Khi ức chế COX-2, các chất trung gian hóa học gây viêm như prostaglandin bị ức chế tổng hợp. Điều này dẫn đến giảm các triệu chứng của phản ứng viêm như sưng, nóng, đỏ và đau.
Khi ức chế COX-1, điều này dẫn đến sự ức chế hình thành các prostaglandin sinh lý ở dạ dày, mạch máu và thận. Ức chế hình thành prostaglandin E2 ở dạ dày làm giảm yếu tố bảo vệ niêm mạc dạ dày, làm tăng nguy cơ loét dạ dày – tá tràng. Ức chế hình thành prostaglandin I2 (prostacyclin) ở nội mạc làm tăng khả năng kết tập tiểu cầu. Ức chế hình thành prostaglandin sinh lý ở mạch máu thận làm co tiểu động mạch mang máu đến cầu thận, làm giảm mức lọc cầu thận và có thể gây ra suy thận chức năng, phù và tăng huyết áp. Ngoài ra, ức chế COX-1 cũng dẫn đến ức chế thromboxane A2 của tiểu cầu, làm giảm khả năng kết tập tiểu cầu. Ứng dụng của cơ chế này là việc sử dụng Aspirin làm thuốc ức chế kết tập tiểu cầu trong điều trị nhiều bệnh tim mạch.
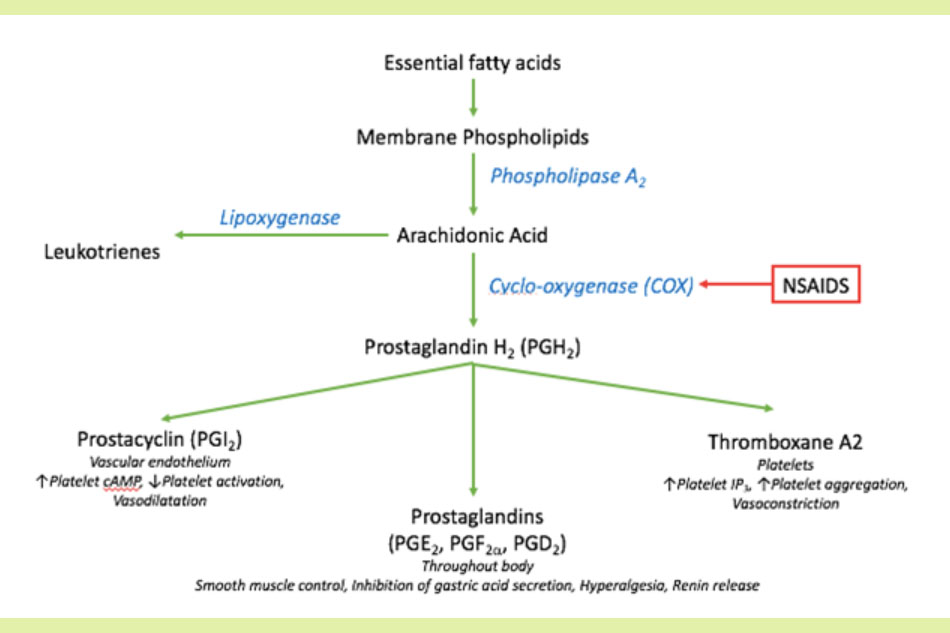
Ảnh. Cơ chế tác dụng của NSAIDs.
Thông thường, NSAIDs được phân loại thành hai nhóm: NSAIDs ức chế COX-2 không chọn lọc (chiếm đa số) và chọn lọc (Celecoxib là thuốc có độ chọn lọc cao nhất). So với các NSAIDs ức chế COX-2 không chọn lọc, thuốc ức chế chọn lọc cho thấy tỷ lệ gặp phải tác dụng không mong muốn trên dạ dày ít hơn, nhưng tỷ lệ gặp phải tác dụng không mong muốn trên tim mạch lại cao hơn. Tác dụng không mong muốn trên dạ dày ít hơn là do các thuốc ức chế chọn lọc ức chế COX-1 rất ít, từ đó ít ảnh hưởng đến prostaglandin E2 bảo vệ dạ dày. Tác dụng không mong muốn trên tim mạch tăng lên là do sự ức chế COX-2 chọn lọc làm giảm sản xuất prostacyclin nội mạc mạch máu, trong khi đó thromboxane A2 tiểu cầu lại không bị ức chế đáng kể. Tổ hợp của hai điều này là nguy cơ kết tập tiểu cầu tăng lên khi sử dụng các thuốc ức chế COX-2 chọn lọc so với các thuốc không chọn lọc.
Khi sử dụng NSAIDs, phải tuân thủ nguyên tắc về liều tối đa: Mỗi một NSAIDs sẽ có một mức liều tối đa được sử dụng trong một lần và trong một ngày. Vượt quá mức liều tối đa này, tác dụng kháng viêm không tăng lên mà chỉ có các tác dụng không mong muốn tăng lên.
Một nguyên tắc khác phải luôn tuân thủ khi sử dụng NSAIDs là dùng liều thấp nhất có hiệu quả trong thời gian ngắn nhất có thể.
Dược động học
- Hấp thu: Đa phần NSAIDs có bản chất là acid yếu, nó sẽ được hấp thu một phần nhỏ tại dạ dày và phần lớn tại ruột non. Hầu hết NSAIDs hấp thu tốt tại đường tiêu hóa và có sinh khả dụng cao.
- Phân bố: Tỷ lệ liên kết với protein huyết tương của các NSAIDs cao.
- Chuyển hóa: Một số thuốc như Sulindac và Parecoxib là tiền thuốc (prodrug) và cần được chuyển hóa qua gan thành chất có hoạt tính (tương ứng là Sulindac sulfide và Valdecoxib). Một số khác được chuyển hóa ở gan thành chất chuyển hóa không hoạt tính.
- Thải trừ: Các NSAIDs hoặc chất chuyển hóa của nó đa số được bài xuất qua nước tiểu. Thời gian bán hủy (t1/2) thay đổi từ 0.25-0.3 giờ như Aspirin đến 50 giờ như Piroxicam.
Các thông số dược động học có thể thay đổi theo tuổi do hàm lượng nước ở người già ít hơn người trưởng thành bình thường.
Tác dụng – Chỉ định
NSAIDs có tác dụng hạ sốt, giảm đau và chống viêm.
Chỉ định: Sốt, đau cơ, đau bụng kinh, đau răng, viêm khớp, gout, đau nửa đầu, một số trường hợp đau cấp tính…
NSAIDs tại chỗ có thể được chỉ định cho viêm bao gân cấp, bong gân mắt cá chân và chấn thương mô mềm.
Đặc biệt:
- Aspirin liều thấp: Quản lý bệnh tim mạch và bệnh mạch máu não, chống huyết khối.
- Ibuprofen lysine và Indomethacin: Trẻ sơ sinh non tháng còn ống động mạch (PDA) có biến đổi huyết động rõ.
Cách dùng – Liều dùng
Hầu hết các thuốc có sẵn dưới dạng đường uống.

Dưới đây là liều của một số NSAIDs thông dụng:
Aspirin:
- Hạ sốt, giảm đau: 325-650 mg mỗi 4 giờ hoặc 975 mg mỗi 6 giờ hoặc 500-1000 mg mỗi 4-6 giờ. Liều tối đa 4 g/ngày.
- Hội chứng vành cấp: 160-325 mg với triệu chứng cấp và 81-325 mg với điều trị duy trì.
- Đột quỵ do thiếu máu cục bộ và cơn thiếu máu não thoáng qua (TIA): 160-325 mg trong vòng 48 giờ sau khi khởi phát, tiếp theo là 75-100 mg/ngày.
Diflunisal: 500 mg mỗi 8-12 giờ. Liều tối đa 1500 mg/ngày.
Ibuprofen: 400-800 mg mỗi 4-6 giờ. Liều tối đa 3200 mg/ngày (một số nước quy định 2400 mg/ngày).
Naproxen: 250-500 mg mỗi 12 giờ. Liều tối đa 1000 mg/ngày.
Ketoprofen: 25 mg mỗi 8 giờ. Liều tối đa 75 mg/ngày.
Indomethacin: 25-100 mg mỗi 8-12 giờ. Liều tối đa 200 mg/ngày.
Sulindac: 150-200 mg mỗi 12 giờ. Liều tối đa 400 mg/ngày.
Diclofenac: 50 mg mỗi 8 giờ. Liều tối đa 150 mg/ngày.
Nabumetone: 500-1000 mg mỗi 12-24 giờ. Liều tối đa 2000 mg/ngày.
Mefenamic acid: 200 mg mỗi 12 giờ. Liều tối đa 400 mg/ngày.
Piroxicam: 20 mg mỗi 24 giờ. Liều tối đa 20 mg/ngày.
Meloxicam: 7.5 mg mỗi 12-24 giờ. Liều tối đa 15 mg/ngày.
Celecoxib: 100-200 mg mỗi 12-24 giờ. Liều tối đa 400 mg/ngày. Liều 400 mg mỗi 12 giờ chỉ sử dụng trong một số trường hợp đặc biệt.
Tác dụng không mong muốn
- Tác dụng không mong muốn trên thận: So với các tác dụng không mong muốn trên hệ tiêu hóa và tim mạch, tác dụng không mong muốn trên thận là không phổ biến. Khi bị ngộ độc thận do NSAIDs, bệnh nhân có thể có các biểu hiện lâm sàng như tăng kali máu, giảm mức lọc cầu thận, hội chứng thận hư liên quan đến bệnh thận thay đổi tối thiểu do thuốc, bệnh thận mạn, viêm thận kẽ cấp và hoại tử nhú thận.
- Tác dụng không mong muốn trên đường tiêu hóa: Sử dụng NSAIDs làm tăng nguy cơ xuất huyết ở người cao tuổi lên 4 lần. Loét tiêu hóa do NSAIDs có thể được dự phòng bằng các thuốc bảo vệ đường tiêu hóa như thuốc bao vết loét Misoprostol, thuốc kháng histamine H2 (Ranitidine, Nizatidine, Famotidine) và thuốc ức chế bơm proton PPIs (Omeprazole, Esomeprazole, Lansoprazole). Khoảng 20% bệnh nhân đang cao tuổi sử dụng NSAIDs kéo dài được sử dụng chiến lược dự phòng trên. Một chiến lược khác có thể sử dụng là thay thế các NSAIDs ức chế COX-2 không chọn lọc bằng các thuốc ức chế chọn lọc (Celecoxib). Tuy nhiên, việc sử dụng các thuốc ức chế COX-2 chọn lọc sẽ làm tăng nguy cơ tác dụng không mong muốn trên tim mạch.
- Tác dụng không mong muốn trên tim mạch: Kể từ khi Rofecoxib và Valdecoxib lần lượt bị rút khỏi thị trường vào các năm 2004 và 2005 do các tác dụng không mong muốn trên tim mạch như phù, nhồi máu cơ tim, huyết khối, đột quỵ và tăng huyết áp, những lo ngại về tất cả các thuốc ức chế COX-2 chọn lọc có khả năng gây tác dụng không mong muốn trên tim mạch đã được đặt ra.
Một nghiên cứu bệnh chứng được thực hiện bởi Page và các cộng sự trên người cao tuổi lần đầu nhập viện vì suy tim sung huyết cho thấy: Việc sử dụng NSAIDs có liên quan đến tăng nguy cơ nhập viện lần đầu do suy tim sung huyết (OR = 2.1, khoảng tin cậy [CI] 95% 1.2-3.3). Tất cả các NSAIDs (ức chế COX-2 chọn lọc hoặc không chọn lọc) đều có liên quan đến tăng nguy cơ tác dụng không mong muốn trên tim mạch.
- Tăng huyết áp: NSAIDs ức chế COX-2 không chọn lọc đã được biết là làm giảm tác dụng hạ huyết áp của một số thuốc điều trị tăng huyết áp, chẳng hạn như thuốc ức chế men chuyển angiotensin (ACEIs). Chưa quan sát thấy tác dụng tương tự trên các thuốc ức chế COX-2 chọn lọc. Nhìn chung, NSAIDs trung bình làm tăng huyết áp 5 mmHg.
- Tác dụng không mong muốn trên gan: Loại biến cố bất lợi này ít gặp. Trong các loại NSAIDs khác nhau, Diclofenac có tỷ lệ gây độc gan cao nhất.
- Tác dụng không mong muốn trên đường hô hấp: Do hoạt tính ức chế COX, acid arachidonic không được chuyển thành prostaglandin, do đó nó chuyển sang con đường lipoxygenase (LOX) và tạo ra nhiều leukotriene hơn, làm tăng nguy cơ co thắt cơ trơn phế quản, đặc biệt ở người bệnh hen phế quản hoặc có tiền sử hen phế quản.
Chống chỉ định

- Quá mẫn cảm với bất kỳ thành phần nào của thuốc.
- Loét dạ dày – tá tràng thể hoạt động, xuất huyết tiêu hóa hoặc thủng tạng.
- Nhiều NSAIDs bị chống chỉ định cho phụ nữ mang thai hoặc có ý định mang thai, phụ nữ đang trong độ tuổi sinh đẻ mà không có kế hoạch tránh thai hiệu quả.
- Hen phế quản, viêm mũi cấp tính, nổi mày đay, phản ứng dị ứng sau khi sử dụng Aspirin hoặc NSAIDs khác.
- Đau trong phẫu thuật bắc cầu động mạch vành.
- Bệnh nhân suy gan, thận nặng.
- Suy tim sung huyết (phân độ NYHA II-IV), bệnh mạch vành, bệnh động mạch ngoại vi, bệnh mạch máu não.
Tương tác thuốc
- Phối hợp NSAIDs với các loại thuốc sau đây làm tăng nguy cơ loét và xuất huyết tiêu hóa: thuốc điều trị trầm cảm ức chế tái hấp thu serotonin chọn lọc (SSRIs), Glucocorticoid, thuốc chống kết tập tiểu cầu, Warfarin và các thuốc chống đông máu khác.
- Phối hợp NSAIDs với các loại thuốc sau đây làm giảm tác dụng hạ huyết áp: thuốc ức chế men chuyển angiotensin (ACEIs), thuốc chẹn thụ thể angiotensin (ARBs), thuốc chẹn β giao cảm và thuốc chẹn kênh calci.
- Phối hợp NSAIDs với các glycoside tim của dương địa hoàng: tăng nguy cơ ngộ độc thuốc do nồng độ thuốc trong máu tăng.
- Phối hợp NSAIDs với Methotrexate: thải trừ Methotrexate qua thận giảm, tăng nguy cơ ngộ độc thuốc.
Lưu ý và thận trọng khi sử dụng thuốc
Cần chú ý đặc biệt đến nguy cơ xuất huyết tiêu hóa khi sử dụng NSAIDs trong thời gian dài (kể cả Aspirin liều thấp hoặc các thuốc ức chế COX-2 chọn lọc) hoặc liều cao, hoặc phối hợp các NSAIDs với các thuốc khác cũng làm tăng nguy cơ loét tiêu hóa. Có thể xem xét liệu pháp bảo vệ niêm mạc tiêu hóa.
Thận trọng với những đối tượng có bệnh nền suy tim, suy gan, suy thận. Chỉ có Aspirin liều thấp và Naproxen là các NSAIDs đã thực sự chứng minh được tác dụng bảo vệ tim mạch.
Một số phản ứng dị ứng trên da nghiêm trọng hiếm gặp đã được báo cáo: hội chứng DRESS (phản ứng thuốc có tăng bạch cầu ái toan và triệu chứng toàn thân), hội chứng Stevens-Johnson, hoại tử thượng bì nhiễm độc (hội chứng Lyell, hay TEN) …
Sử dụng thuốc trên đối tượng đặc biệt
- Phụ nữ có thai: Đa phần chống chỉ định hoặc không có dữ liệu. Chỉ sử dụng khi lợi ích vượt trội so với nguy cơ.

- Phụ nữ đang cho con bú: Tương tự như trên.
- Người cao tuổi: Chức năng thận và khả năng bảo vệ niêm mạc dạ dày sinh lý ở người già thường suy giảm. Cần cân nhắc lợi ích và nguy cơ trước khi đưa ra quyết định điều trị. Ví dụ: Aspirin liều thấp hiện nay là thuốc quan trọng để dự phòng huyết khối ở những bệnh nhân có bệnh tim thiếu máu cục bộ.
- Trẻ em: Chức năng thận ở trẻ sơ sinh có thể chưa hoàn chỉnh và có thể đòi hỏi hiệu chỉnh liều. Nhìn chung cần cân nhắc giữa lợi ích và nguy cơ khi sử dụng thuốc.
- Bệnh nhân suy giảm chức năng gan thận: Có thể cần hiệu chỉnh liều. Trong trường hợp suy giảm chức năng nặng, NSAIDs bị chống chỉ định.
Một số nghiên cứu và thử nghiệm lâm sàng
Thử nghiệm lâm sàng so sánh hiệu quả của các mức liều Aspirin trong bệnh tim mạch cho kết luận: Có sự chuyển đổi đáng kể sang liều Aspirin 81 mg/ngày mà không có sự khác biệt đáng kể về các biến cố tim mạch hoặc chảy máu lớn giữa những bệnh nhân được chỉ định Aspirin 81 mg/ngày và 325 mg/ngày.
Phân tích gộp và đánh giá hệ thống Naproxen trong sốt do ung thư đưa ra kết luận: Naproxen có tỷ lệ thành công cao trong điều trị sốt do ung thư. Bên cạnh đó, Naproxen cũng rất khả quan trong cải thiện các triệu chứng nghi ngờ sốt do ung thư và sốt không rõ nguyên nhân. Sử dụng Naproxen sớm hơn có thể giảm đau đớn cho bệnh nhân ung thư và nâng cao chất lượng cuộc sống của họ. Tuy nhiên, những phát hiện này chủ yếu dựa vào dữ liệu quan sát và cần được giải thích một cách chặt chẽ. Cần có các thử nghiệm được tiến hành tốt hơn để đánh giá Naproxen trong điều trị sốt do ung thư.
Tài liệu tham khảo
Wongrakpanich S, Wongrakpanich A, Melhado K, Rangaswami J. A Comprehensive Review of Non-Steroidal Anti-Inflammatory Drug Use in The Elderly. Aging Dis. 2018; 9(1): 143-150. Published 2018 Feb 1. doi: 10.14336/AD.2017.0306.
Available from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5772852/
Jones WS, Mulder H, Wruck LM, Pencina MJ, Kripalani S, Muñoz D, Crenshaw DL, Effron MB, Re RN, Gupta K, Anderson RD, Pepine CJ, Handberg EM, Manning BR, Jain SK, Girotra S, Riley D, DeWalt DA, Whittle J, Goldberg YH, Roger VL, Hess R, Benziger CP, Farrehi P, Zhou L, Ford DE, Haynes K, VanWormer JJ, Knowlton KU, Kraschnewski JL, Polonsky TS, Fintel DJ, Ahmad FS, McClay JC, Campbell JR, Bell DS, Fonarow GC, Bradley SM, Paranjape A, Roe MT, Robertson HR, Curtis LH, Sharlow AG, Berdan LG, Hammill BG, Harris DF, Qualls LG, Marquis-Gravel G, Modrow MF, Marcus GM, Carton TW, Nauman E, Waitman LR, Kho AN, Shenkman EA, McTigue KM, Kaushal R, Masoudi FA, Antman EM, Davidson DR, Edgley K, Merritt JG, Brown LS, Zemon DN, McCormick TE 3rd, Alikhaani JD, Gregoire KC, Rothman RL, Harrington RA, Hernandez AF; ADAPTABLE Team. Comparative Effectiveness of Aspirin Dosing in Cardiovascular Disease. N Engl J Med. 2021 May 27; 384(21): 1981-1990. doi: 10.1056/NEJMoa2102137.
Available from https://www.nejm.org/doi/10.1056/NEJMoa2102137
Zhang H, Wu Y, Lin Z, et al. Naproxen for the treatment of neoplastic fever: A PRISMA-compliant systematic review and meta-analysis. Medicine (Baltimore). 2019; 98(22): e15840. doi: 10.1097/MD.0000000000015840.
Available from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6709302/
Xem thêm: Amoxicillin: Tác dụng, chỉ định, chống chỉ định, tác dụng phụ
